Опасна ли ветрянка для беременных
Содержание статьи:
Ветрянка – высоко контагиозная вирусная инфекция, знакомая всем нам с детства, так как заболеть ветряной оспой для любого человека – вполне естественно. Пожалуй, каждый индивидуум нашего общества сталкивается с этой инфекцией рано или поздно. Все мы так же знаем, что зачастую, ветрянкой болеют дети и заболевание протекает легко, без осложнений и последствий. Однако все обстоит немного иначе. В этой статье мы будем рассматривать вопрос: «Опасна ли ветрянка для беременных?». Если вы планируете беременность, то это статья для вас.
В чем заключается опасность ветрянки при беременности
Прежде всего, ветряная оспа провоцируется вирусом герпеса 3 типа. Вирусы, в свою очередь, простейшая форма жизни, которая внедряется в здоровые клетки организма и, используя клеточную систему синтеза белка, начинает интенсивное самовоспроизводство, тем самым увеличивая концентрацию вируса в организме.
Стоит учитывать, что в организме женщины при беременности происходят глобальные изменения гормонального уровня, а так же различных систем организма, включая иммунную систему. Так как иммунитет беременной работает иначе, вирус ветрянки может нанести серьезный вред не только здоровью мамы, но и плода. Чем опасна ветрянка для беременных? Для женщины в положении инфекция может стать причиной нарушения центральной нервной системы, а для плода ветрянка несет, куда большую, угрозу. Поэтому ветрянка, прежде всего, опасна для ребенка, а потом уже для мамы.
Так как иммунитет беременной работает иначе, вирус ветрянки может нанести серьезный вред не только здоровью мамы, но и плода. Чем опасна ветрянка для беременных? Для женщины в положении инфекция может стать причиной нарушения центральной нервной системы, а для плода ветрянка несет, куда большую, угрозу. Поэтому ветрянка, прежде всего, опасна для ребенка, а потом уже для мамы.
Отметим, что для беременной, переболевшей ранее ветряной оспой и имеющей устойчивый иммунитет к вирусу, ветрянка практически не страшна. Это не значит, что имея иммунитет, вы не заразитесь со 100% гарантией. Особенностью вируса является частая мутация. По этой причине повторные заражения ветрянкой, в наше время, стали появляться достаточно часто.
Стоит добавить, что прямой связи между течением ветрянки у будущей мамы и у плода не существует. К примеру, беременная может тяжело перенести это заболевание, а ребенок при этом будет абсолютно здоровым и это никак не отразится на его развитии.
Периоды опасности ветрянки при беременности
Стоит знать, что ветрянка опасна не весь период беременности. Опасность ветрянки для беременных существует на начальном этапе беременности и непосредственно перед родами. Это те периоды, когда риск поражения плода инфекцией достаточно высок и влечет за собой возможность развития отклонений. Насколько опасна ветрянка:
Опасность ветрянки для беременных существует на начальном этапе беременности и непосредственно перед родами. Это те периоды, когда риск поражения плода инфекцией достаточно высок и влечет за собой возможность развития отклонений. Насколько опасна ветрянка:
- С 1 недели по 14 неделю включительно риск заражения плода достаточно высок, так как защитная плацента еще не сформирована. В это время беременности закладывается фундамент в формировании плода, и любые инфекционные заболевания будут нежелательны. Шанс развития осложнений в этот период не превышает 1%;
- С 14 недели по 20 неделю включительно риск инфицирования плода так же присутствует, и шанс развития патологий доходит до 2%;
- С 20 недели и до самых родов вероятность поражения инфекцией плода постепенно сходит к нулю, так как плацента уже сформирована и функционирует;
- С 36 недели и до самых родов заражения ветрянкой крайне нежелательно, так как это может спровоцировать развитие врожденной ветряной оспы у новорожденного.
 Вероятность появления врожденной ветрянки у новорожденного доходит до 20%. При данном диагнозе около 30% малышей погибают;
Вероятность появления врожденной ветрянки у новорожденного доходит до 20%. При данном диагнозе около 30% малышей погибают;
Возможные последствия ветрянки при беременности
Ранее мы выяснили, в чем заключается опасность ветрянки при беременности. Далее мы более детально рассмотрим вопрос: «Чем опасна ветрянка при беременности для плода?»:
- В первом триместре заражение инфекцией может стать причиной следующих печальных последствий: самопроизвольный выкидыш, замирание плода, недоразвитость ручек и ноже, нарушение развития центральной нервной системы, нарушение развития дыхательной системы и т.д. Вероятность развития патологий, при этом, не высокая. Гораздо больше риск выкидыша и гибели плода;
- В начале второго триместра, до 20 недели, ветрянка может стать причиной развития таких отклонений, как: атрофия коры головного мозга, неправильное формирование или недоразвитость конечностей, глубокие кожные поражения, в виде рубцов, задержка умственного и физического развития, микрофтальмия, катаракта и т.
 д.;
д.;
Важно знать, что ветрянка не может являться показанием к прерыванию беременности. Свыше 95% случаев ветряной оспы при беременности заканчивались хорошо, как для мамы, так и для малыша.
Симптомы и признаки ветрянки у беременных
Каких-либо отличительных проявлений заболевания при беременности не существует. Течение ветряной оспы у беременной, зачастую, тяжелое, но это никак не связано с беременностью, а скорее с возрастной особенностью, так как у «людей за 20» ветрянка принимает, как правило, среднетяжелую и тяжелую формы. Отметим, что риск появления осложнений при должном и своевременном лечении минимален и, как таковой угрозы для жизни будущей мамы, ветрянка не несет.
Характерным симптомом вирусной инфекции является повышение температуры тела. Сначала температура невысокая, до 38 градусов, но с каждым днем она будет повышаться и может достигать отметки в 39-40 градусов. Как правило, температура появляется за 2-3 дня до появления кожных высыпаний, однако нередки случаи, когда температура появляется после сыпи.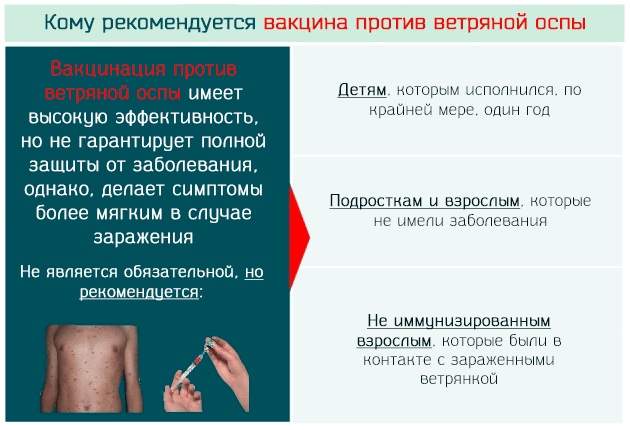 Помимо температуры, характерными симптомами ветрянки являются:
Помимо температуры, характерными симптомами ветрянки являются:
- Головная боль;
- Болевые ощущения в мышцах и суставах;
- Непроизвольные подергивания конечностями, либо мышечные спазмы и судороги;
- Ломота в суставах;
- Лихорадка;
- Отсутствие аппетита и плохой сон;
- При высокой температуре возможна рвота;
Наряду с характерными симптомами ветрянки существуют нехарактерные. К ним относятся кашель и насморк. Появление таких симптомов, зачастую, объясняется наличием высыпаний на слизистых оболочках горла и носа, что приводит к увеличенному выделению слизи.
Добавим, что при появлении сухого кашля необходимо в кратчайшие сроки обратиться к лечащему врачу, так как это может быть тревожным сигналом развития воспаления легких на фоне ветряной оспы.
Ветрянка, как правило, узнается по характерной сыпи. Начинаются высыпания с головы и лица и выглядят, как комариные укусы. В течение нескольких часов, первые элементы сыпи преобразуются в папулы (небольшие прыщи, около 1 сантиметра в диаметре, с явно выраженной головкой, наполненной прозрачной жидкостью) и распространяются по всему телу, за исключением стоп и ладоней. Помимо тела, высыпания могут появиться в слизистых оболочках в области рта, горла и носа. Сыпь сопровождается сильным зудом и, как следствие, беременная теряет сон из-за вносимого сыпью дискомфорта. Высыпания могут распространиться на глаза, что может спровоцировать частичную или полную потерю зрения.
Помимо тела, высыпания могут появиться в слизистых оболочках в области рта, горла и носа. Сыпь сопровождается сильным зудом и, как следствие, беременная теряет сон из-за вносимого сыпью дискомфорта. Высыпания могут распространиться на глаза, что может спровоцировать частичную или полную потерю зрения.
Отметим, что ветрянке свойственно волнообразное течение. Это значит, что высыпания могут появляться «определенными порциями» через 1-2 дня. В период кратковременного затишья беременная чувствует себя лучше, ввиду снижения температуры и зуда. В дальнейшем появляются новые очаги сыпи, температура снова повышается и все становится как прежде. Сколько будет таких циклов, зависит от тяжести поражения вирусом организма, а так же от своевременного и правильного лечения.
В заключении
В этой статье мы рассмотрели, на сколько опасна ветрянка при беременности. Опасно ли заболеть при беременности? Безусловно, да. Любая болезнь, даже простуда, может негативно сказаться, прежде всего, на ребенке.
Однако при первых проявлениях инфекции не следует поддаваться панике. Более того, паника и истерика – злейшие враги, так как любой стресс снижает активность иммунной системы, а во время заболевания это очень важно. Если вы – беременная женщина и вас поразила ветряная оспа, не переживайте. Вам необходимо в кратчайшие сроки обратиться к квалифицированному специалисту. Лучше – вызвать на дом врача.
Вероятность того, что после контакта с вирусом все закончится благополучно очень высокая, так как современные медицинские средства лечения и профилактики вирусных инфекций позволяют не только вылечить заболевания, но и предупредить их развитие. Об этом вы сможете прочитать в наших следующих статьях. Здоровья и любви вам и вашим близким.
Читайте также
Ваш комментарий:
Добавить комментарий
Ветрянка при беременности 2 триместр: последствия, лечение
Вирус ветряной оспы – распространенное инфекционное заболевание, которое может поражать взрослых, детей и самое опасное – будущих мам. Ветрянка при беременности 2 триместре иногда грозит осложнениями не только для здоровья женщины, но и для плода.
Ветрянка при беременности 2 триместре иногда грозит осложнениями не только для здоровья женщины, но и для плода.
Недуг проявляется характерной симптоматикой, которая может сопровождается такими проблемами, как воспаление головного мозга (энцефалит) и воспаление легких (пневмония). Ветрянка у беременных 2 триместре поражает из-за заниженного иммунитета и слабости женщин. Несмотря на то что в большинстве случаев, переболев ветряной оспой в детстве можно не бояться заражения, на сегодня риск возрастает, ведь вирус постоянно мутирует и иммунитет с ним может не справиться.
Ветрянка во втором триместре
Именно в данный период «вынашивания малыша» женщина намного легче переносит вирус. Это обусловлено тем, что в данное время плацента уже эффективно оберегает ребенка от негативного воздействия, что говорит о минимальном риске возникновения осложнений.
Вероятность заражения плода ничтожно мала, приблизительно в 1% из 100%. Когда наблюдается ветрянка при беременности 2 триместр, вирус уже не вызовет выкидыш, замершую беременность, но требует незамедлительного осмотра врачом и профилактической терапии.
Симптоматика
Клиническая картина вируса проявляется в зависимости от периода в следующих явлениях:
- Инкубационный – явная симптоматика отсутствует, ветрянка на 17 неделе беременности развивается во внутренних оболочках.
- Продромальный – высыпания на коже высокий жар держатся от 1 до 3 суток.
- Период ярко выраженной сыпи, сопровождается зудом и продолжается от 2 от 9 суток.
- Стадия формирования корочек – начинается спустя 5-6 суток, высыпания покрываются струпом. Это означает, что ветрянка во втором триместре беременности перестала развиваться.
После того как инфекция попадет в кровоток, начинает повышаться температура тела, возникает лихорадка и сыпи. Это натуральная реакция организма на метаболиты вируса.
Когда проявляется головная боль, значит, началось отравление организма токсинами. Это также сопровождается ломотой в костях, слабостью и снижением аппетита женщины. Есть риск, что при вынашивании малыша будет проявляться тошнота и сильная рвота.
Возможные последствия
Ветрянка при беременности 2 триместр не самое страшно явление, но в таком состоянии есть вероятность, что малыш родится с врожденным синдромом оспы, это бывает в 2 случаях из 100.
В некоторых ситуациях, болезнь может протекать в крайне тяжелой форме и тогда осложнения после ветрянки при беременности во 2 триместремогут быть следующие:
- Недоразвитая конечность малыша.
- Судороги.
- Шрамы на коже.
- Умственная отсталость.
Ветрянка во время беременности во 2 триместре ухудшается, если женщина имеет следующие патологии в анамнезе:
- Нарушения иммунной системы.
- Хронические болезни легких.
- Кистозный фиброз.
Женщины, курившие до беременности или курящие вовремя, больше рискуют получить пневмонию.
Все эти осложнения довольно маловероятны, главное для будущей мамы сохранять спокойствие и соблюдать рекомендации лечащего врача.
Терапия
Если заражения не удалось предотвратить и наблюдается ветрянка во втором триместре беременности, следует вызвать скорую помощь на дом. После сбора анамнеза, осмотра и анализов терапевт выпишет грамотное лечение. Заниматься самолечением при беременности не рекомендуется, это может не принести результат в терапии вируса и навредить плоду.
После сбора анамнеза, осмотра и анализов терапевт выпишет грамотное лечение. Заниматься самолечением при беременности не рекомендуется, это может не принести результат в терапии вируса и навредить плоду.
Важно! При данном заболевании не следует идти в больницу, есть риск заразить других людей.
Лечение сводится к минимизации проявления болезненной и дискомфортной симптоматики. Для этого используется комплекс противовирусных препаратов, иммуноглобулина:
- Женщинам «в положении» необходим постельный режим на протяжении 6-7 дней. Это поможет снизить нагрузку на организм, улучшить общее состояние матери и малыша.
- Много питья позволит предотвратить обезвоживание, вывести токсины из организма. Это является одним из этапов лечения высокой температуры тела.
- Провести обработку антисептическим препаратом на водной или спиртовой основе. Сыпь смазывать точечно, используя ватные палочки.
- Когда наблюдается ветрянка во 2 триместре беременности категорически запрещено расчесывать высыпания, чтобы предупредить инфицирование.

- Если температура не поднимается выше 38 градусов, лечение не предпринимать. В противном случае можно употреблять «Парацетамол» и препараты на его основе.
- Для устранения зуда необходимо использовать крема и мази антигистаминной группы. Применять таблетки в данный период не рекомендуется. Наиболее безопасным и эффективным препаратом для мамы и плода является «Каламин лосьон». Он оказывает противозудное, противовоспалительное и заживляющее действие.
- Обязательно изменить состав и нормы питания, меньше острой, жирной и жареной пищи, включить свежие фрукты, ягоды, молочные продукты.
После лечения женщину обязательно направят на УЗИ, чтобы диагностировать отсутствие или наличие дефектов развития малыша в утробе. Чтобы выявить последствия ветрянки у беременных во 2 триместреможет быть назначен ряд УЗИ в течение нескольких недель, для более эффективного сравнения в динамике.
Ветрянка во втором триместре беременности может быть опасна для плода и мамы, поэтому отнестись к своему здоровью необходимо с особенным вниманием, обязательно выполняйте все предписания врача.
Ветряная оспа при беременности: опасные последствия для ребенка
70% жителей планеты успевает переболеть ветряной оспой в раннем детстве (до семи лет). В этом возрасте инфекция протекает быстро, в легкой форме, после ее завершения у человека формируется пожизненный иммунитет к повторному заражению. Остальные 30% входят в группу риска, они могут инфицироваться в любом возрасте. Чем старше человек, тем тяжелее он переносит атаку вируса. Ветрянка и беременность – повод для больших беспокойств. Каждая женщина, планирующая стать матерью, должна знать, в чем заключается опасность, как можно оградить себя и своего будущего малыша от необратимых последствий.
Диагностика при планировании беременности
Возбудителем ветряной оспы является вирус Varicella Zoster (человеческий герпес третьего типа). Попадая в организм, он вызывает появление симптомов интоксикации и пятнисто-папулезной сыпи. У взрослых развитие инфекции (инкубационный период, продромальный период, время появление на теле характерных высыпаний, наступление выздоровления) затягивается. Если ребенок в возрасте от 3 до 6 лет болеет ветрянкой в среднем 15-20 дней, у взрослых болезнь может растягиваться на полтора месяца.
Попадая в организм, он вызывает появление симптомов интоксикации и пятнисто-папулезной сыпи. У взрослых развитие инфекции (инкубационный период, продромальный период, время появление на теле характерных высыпаний, наступление выздоровления) затягивается. Если ребенок в возрасте от 3 до 6 лет болеет ветрянкой в среднем 15-20 дней, у взрослых болезнь может растягиваться на полтора месяца.
За это время вирус способен принести непоправимый вред здоровью. Если клеточный паразит вместе с кровотоком попадает в сердце, печень, поражает ткани легких, то возникают осложнения, угрожающие жизни. Так, например, при ветряночной пневмонии у беременных и у новорожденных детей смертность наступает в 50% случаях. Каждый второй больной умирает. Предотвращение подобных сценариев – ответственность, которая ложится на плечи женщины, планирующей стать матерью. Она должна точно знать, болела в детстве ветрянкой или нет.
Выяснить это можно, двигаясь в нескольких направлениях:
- Проще всего расспросить родителей, старших родственников, они должны знать, какими инфекциями в детстве болел их ребенок.

- Если такой возможности нет, нужно изучить записи в своей медицинской карте. У многих она хранится дома, в ней отмечаются все болезни, которыми ранее болел человек.
- Часто бывает так, что родных старшего поколения уже нет в живых, или они не помнят о том, что было в далеком прошлом, медицинские карты теряются при переездах, поэтому, вернее всего сдать анализ на ветрянку. У переболевшего человека к инфекции формируется иммунитет. После болезни вирус никуда не исчезает, он проникает в корешки спинномозговых нервов, впадает в латентную форму и сохраняется там пожизненно. Иммунитет контролирует его количество при помощи антител. Они находятся в крови. Их наличие у женщины, которая планирует стать матерью, защитит ее в течение беременности от повторного заражения. Их отсутствие должно заставить предпринять шаги, способные помочь свести риски инфицирования к минимуму.
Выяснить, есть антитела или нет, помогает ИФА (иммуноферментный анализ). Его можно сделать в поликлинике или в частном диагностическом центре. При его проведении берут кровь из вены. Из нее удаляют все ферменты, получают сыворотку. Ее смешивают с особым составом, в котором есть клетки живого вируса. И если в крови присутствуют антитела, реакция это покажет. На руки выдаются результаты с записью «обнаружено/не обнаружено».
При его проведении берут кровь из вены. Из нее удаляют все ферменты, получают сыворотку. Ее смешивают с особым составом, в котором есть клетки живого вируса. И если в крови присутствуют антитела, реакция это покажет. На руки выдаются результаты с записью «обнаружено/не обнаружено».
При отрицательном ответе у женщины еще до беременности есть шанс пойти в поликлинику и сделать прививку от ветрянки. Она поможет предотвратить возможность заражения в период беременности. Прививать живую вакцину можно не позднее, чем за три месяца до предполагаемого зачатия. Это идеальный вариант. Но не все женщины пользуются такой возможностью. Поэтому медицине известны случаи развития ветрянки при беременности.
Вероятность инфицирования
Вероятность инфицирования при беременности высока, особенно в сезоны пиков вспышек инфекции (осень-зима). Вероятность заражения увеличивается тогда, когда в семье есть дети, посещающие детские сады. В группе риска женщины, не болевшие раньше ветрянкой, работающие в детских дошкольных учреждениях, интернатах, инфекционных отделениях больницы. До декретного отпуска они вынуждены ходить на работу и каждый день рискуют заразиться.
До декретного отпуска они вынуждены ходить на работу и каждый день рискуют заразиться.
Если в доме у старшего ребенка будет ветряная оспа, мама, ухаживающая за ним, обязательно «подхватит» инфекцию. Вирус передается воздушно-капельным путем, контагиозность составляет 100%. Больной становится заразным еще до появления первых симптомов, поэтому меры предосторожности использовать не представляется возможным. Беременные женщины болеют ветрянкой тяжело.
Особенности ветрянки во время беременности
В период вынашивания ребенка иммунитет будущей мамы работает по-другому, организм искусственно снижает защитные силы, таким образом предотвращается отторжение плода. Вот почему, если беременная заболела на раннем сроке беременности, инфекция у нее проявляется более ярко. Ее развитие сопровождается высокой температурой, сильной интоксикацией, появлением на теле обильной сыпи. Намного чаще в первые недели беременности развиваются атипичные формы инфекции, те из них, которые и вызывают наиболее опасные осложнения. Ветряночная пневмония диагностируется при таких ситуациях в 30% случаях. Риск развития дыхательной недостаточности напрямую зависит от «возраста» плода: чем выше гестационный срок, тем выше вероятность.
Ветряночная пневмония диагностируется при таких ситуациях в 30% случаях. Риск развития дыхательной недостаточности напрямую зависит от «возраста» плода: чем выше гестационный срок, тем выше вероятность.
Характерные симптомы
Распознать течение ветряной оспы несложно. Она имеет довольно характерные симптомы. Ее первые проявления появляются тогда, когда заканчивается инкубационный период (на 10-21 день с момента заражения) и начинается продромальный этап развития инфекции. Вирус в это время попадает в кровь, вместе с ним в основное русло проникает большое количество токсинов – продуктов жизнедеятельности клеточного паразита. Они вызывают отравление, поэтому больная испытывает сильное недомогание, у нее поднимается температура тела, болит голова. Ее может постоянно подташнивать, бывают и разовые приступы рвоты.
Длится такое состояние два-три дня, после этого на корпусе, в верхней части туловища появляются первые высыпания. Они свидетельствуют о том, что вирус добрался до клеток эпителия. Он поражает их избирательно. Сначала участок кожи, на котором будет формироваться будущая папула, краснеет, отекает, потом в самой сердцевине образуется небольшой узелок. В течение суток он заполняется мутноватой жидкостью, потом еще через сутки-двое лопается, содержимое выливается наружу. На месте папулы образуется открытая ранка, она быстро затягивается и покрывается корочкой. Под ней протекают естественные процессы заживления эпидермиса. Если их не нарушать (не сдирать преждевременно корку), после ветрянки на теле не останется никаких следов.
Он поражает их избирательно. Сначала участок кожи, на котором будет формироваться будущая папула, краснеет, отекает, потом в самой сердцевине образуется небольшой узелок. В течение суток он заполняется мутноватой жидкостью, потом еще через сутки-двое лопается, содержимое выливается наружу. На месте папулы образуется открытая ранка, она быстро затягивается и покрывается корочкой. Под ней протекают естественные процессы заживления эпидермиса. Если их не нарушать (не сдирать преждевременно корку), после ветрянки на теле не останется никаких следов.
Формирование сыпи происходит волнообразно: одни везикулы уже вскрываются и затягиваются, другие только начинают образовываться. За период развития инфекции может произойти две-три такие волны. На пике каждой будут отмечаться самые высокие показатели температуры тела. Чем больше высыпаний на теле, тем выше показатели градусника. Подобные процессы и являются самыми характерными симптомами ветряной оспы. Наличие ложного полиформизма на фоне повышения температуры тела, формирование элементов сыпи в три этапа (покраснение кожи-узелок-везикула) позволяют врачам ставить диагноз без проведения лабораторных анализов.
При легкой форме болезни сыпь на теле появляется в течение двух-трех дней. У беременных женщин (особенно в начале беременности) все этапы развития инфекции из-за ослабления иммунитета затягиваются.
Последствия заражения вирусом на разных сроках беременности
На первом триместре нежелательна любая инфекция: в первые двенадцать недель происходит закладка всех тканей и органов будущего малыша. Плацента еще не успевает сформироваться, поэтому не может защитить плод от клеточного паразита. Если развивается внутриутробная ветрянка, в большинстве случаев это заканчивается выкидышем или замершей беременностью. Если плод после этого продолжает развиваться, ребенок появляется с тяжелыми уродствами. Чаще всего рождаются детки с недоразвитыми конечностями, с поражением центральной нервной системы, органов зрения. Увидеть наличие патологии позволяет УЗИ, проведенное во втором триместре, тогда, когда прервать беременность становится возможным только при искусственно вызванных родах. Такие испытания тяжело переносит любая женщина. Вот почему медики настоятельно рекомендуют не болевшим ранее обязательно прививаться.
Такие испытания тяжело переносит любая женщина. Вот почему медики настоятельно рекомендуют не болевшим ранее обязательно прививаться.
Если женщина заболела ветрянкой во втором триместре или в начале третьего, волноваться не стоит. К этому времени уже полностью формируется плацента, она надежно защищает малыша даже в том случае, если его будущая мама переносит ветрянку в тяжелой форме. В третьем триместре необходимо быть крайне осторожным, особенно тогда, когда его середина переваливает во вторую половину. Ветрянка – серьезное испытание для женщин, у которых срок беременности составляет 36 недель. Риски увеличиваются по мере приближения срока деторождения.
Организм будущей мамы не успевает до родоразрешения сформировать иммунитет, женщина способна заразить малыша еще в утробе, при родах или в первые дни сразу же после рождения. В этом случае педиатры, обследуя новорожденного, поставят диагноз «врожденная ветрянка». Инфекция у грудничков протекает всегда тяжело, она вызывает появление сыпи не только на теле, но и на всех слизистых оболочках, поражаются и внутренние органы, центральная нервная система в том числе. Как уже было сказано выше, каждый второй младенец при таком диагнозе погибает. Вот почему нельзя переносить ветрянку на поздних сроках.
Как уже было сказано выше, каждый второй младенец при таком диагнозе погибает. Вот почему нельзя переносить ветрянку на поздних сроках.
Что делать, если появились симптомы ветрянки во время беременности
Если уберечь себя от инфекции не удалось, если появились симптомы ветряной оспы, паниковать не стоит, необходимо в срочном порядке поставить в известность гинеколога, ведущего беременность. Желательно вызвать его на дом. Самим идти в поликлинику не стоит, так как есть риск передачи инфекции другим беременным женщинам.
Врач осмотрит, примет во внимание срок беременности и поймет, как нужно действовать. При благоприятном течении и отсутствии рисков для малыша, он подробно расскажет о том, как лечить ветрянку, что нужно делать для предотвращения присоединения вторичных инфекций.
Важно отметить, что никаких стандартных терапевтических схем не существует, в каждом конкретном случае проблема решается с учетом всех имеющихся рисков. Чем раньше произойдет встреча с гинекологом, тем меньший урон будет нанесен здоровью матери и ее будущего ребенка. Если контакт с больным человеком состоялся и у женщины нет иммунитета к ветрянке, необходимо в течение первых трех дней обязательно встретиться с участковым гинекологом. Возможно, на сроках, превышающих 20 недель, он примет решение о введении иммуноглобулина. Он позволит перенести болезнь в легкой форме без серьезных последствий.
Если контакт с больным человеком состоялся и у женщины нет иммунитета к ветрянке, необходимо в течение первых трех дней обязательно встретиться с участковым гинекологом. Возможно, на сроках, превышающих 20 недель, он примет решение о введении иммуноглобулина. Он позволит перенести болезнь в легкой форме без серьезных последствий.
Беременность и ветрянка у старшего ребенка
Где может заразиться беременная женщина? В большинстве случаев инфекцию в дом приносит стерший ребенок, посещающий детский сад. Если произошел такой случай на ранних сроках беременности, важно постараться оградить себя от контактов с ним. Можно отправить пожить больного малыша к родителям или к свекрови, можно самой уехать и оставить сына или дочь на попечение мужа. Конечно, сделать это непросто, но подобные поступки в описываемой ситуации оправданы. Карантин придется соблюдать 21 день. За это время нужно обязательно в первые же три дня посетить своего гинеколога, поставить его в известность и сдать кровь на ИФА. Он может подтвердить или опровергнуть заражение до завершения инкубационного периода.
Он может подтвердить или опровергнуть заражение до завершения инкубационного периода.
Если заражение произошло после пятнадцатой недели, уезжать из дома не стоит, но все равно ребенка полезно изолировать в отдельной комнате. По возможности уход за ним нужно переложить на плечи родственников, входить в комнату, где лежит больной малыш, только в марлевой повязке.
Если заражение произошло после 36 недели, медики обычно стараются продлевать искусственно беременность, оттягивая срок родоразрешения. Это помогает предотвращать появление на свет инфицированного малыша.
Лечение ветрянки у беременной
Знания о том, какие тяжелые последствия вызывает ветрянка у беременных, помогают правильно оценивать существующие риски и выбирать оптимальные решения. Ветрянка в период вынашивания лечится с учетом срока беременности.
Если развивается типичная форма средней тяжести, осуществляется только местная терапия: по несколько раз в день обрабатывается каждый элемент сыпи бриллиантовой зеленью. Если появление сыпи сопровождается сильным зудом, больным рекомендуют использовать лосьон «Каламин». Он хорошо снимает обозначенный синдром, дезинфицирует ранки, образующиеся после вскрытия папул, подсушивает их и заставляет быстрее затянуться.
Если появление сыпи сопровождается сильным зудом, больным рекомендуют использовать лосьон «Каламин». Он хорошо снимает обозначенный синдром, дезинфицирует ранки, образующиеся после вскрытия папул, подсушивает их и заставляет быстрее затянуться.
Как бы ни было сложно, медики настоятельно рекомендуют не расчесывать кожу во время формирования сыпи. Механическое повреждение везикул заставляет пузырьки вскрываться раньше времени, открываются ранки, в которые легко могут проникнуть болезнетворные бактерии.
Присоединение к ветрянке бактериального компонента приводит к появлению нежелательных осложнений. Течение инфекции затягивается, и это очень плохо сказывается на состоянии женщины и плода.
Значительно снижать интенсивность проявления симптомов ветрянки у беременных помогает прием противовирусного препарата «Ацикловир». Но его назначение производится только после сопоставления всех рисков. Включение в терапевтическую схему подобного средства позволяет значительно сократить сроки болезни и приблизить выздоровление, но только в том случае, если его прием будет начат в течение суток после появления первых элементов сыпи на коже.
Обратите внимание! Если заражение ветрянкой произошло после 20 недели, «Ацикловир» использоваться не может.
Если симптомы ветрянки появляются за несколько суток до предполагаемого дня родоразрешения, беременность искусственно продлевается, таким образом врачи снижают риск инфицирования плода. Сразу же после рождения младенцу делается прививка иммуноглобулина, в составе которого есть антитела к ветряной оспе.
Профилактика
Проведение ИФА и вакцинации на этапе планирования детей – единственная возможность оградить себя от всего, что было описано выше. При беременности делать прививки нельзя, нельзя при необходимости проведения адекватного лечения использовать препараты, способные эффективно бороться с симптомами ветряной оспы, поэтому важно подстраховаться заранее.
Если по объективным причинам сделать прививку от ветрянки не удалось, стоит свести к минимуму посещение детских садов, школ, инфекционных отделений больниц. В идеале необходимо на первых неделях беременности свести к минимуму общение с чужими детьми, с детьми родственников. Важно помнить о том, что больной человек считается заразным еще до окончания инкубационного периода и появления первых симптомов болезни.
Важно помнить о том, что больной человек считается заразным еще до окончания инкубационного периода и появления первых симптомов болезни.
При возникновении сомнительной ситуации и подтверждении контакта с больным медлить нельзя, в первый же день нужно встретиться с гинекологом, ведущим беременность. Он подробно расскажет о том, что можно предпринять для успешного разрешения проблемы.
Данная статья дает ответ на вопрос, почему в течение беременности нельзя болеть ветрянкой. Уровень рисков необратимых последствий и для будущей мамы, и для ее еще не родившегося малыша напрямую зависит от гестационного срока.
симптомы, последствия заражения в 1, 2 и 3 триместрах, риски для ребенка, лечение и профилактика
Содержание статьи
Инфекционные заболевания представляют особую угрозу для беременной в 1 триместре и накануне родов. В начале гестации происходит закладка и формирование основных органов малыша, и любое негативное воздействие может привести к порокам. Инфекции в 3 триместре опасны тем, что малыш может не успеть получить от мамы антитела к болезни, и окажется незащищенным от серьезной патологии — ветрянка новорожденных чревата развитием осложнений.
Инфекции в 3 триместре опасны тем, что малыш может не успеть получить от мамы антитела к болезни, и окажется незащищенным от серьезной патологии — ветрянка новорожденных чревата развитием осложнений.
Особенности болезни
Ветрянка (ветряная оспа) вызывается вирусом герпеса III типа. Однажды встретившись с данным патогеном, организм человека формирует к нему иммунитет, практически исключая повторные эпизоды заболевания. Но сам вирус продолжает существовать в нервных узлах спинного мозга на протяжении всей жизни человека. Иммунодефицит может привести к активации герпеса, в этом случае развивается клиническая картина опоясывающего лишая. Но такая форма болезни характерна для людей пожилого возраста, с ВИЧ, другими приобретенными иммунодефицитами. Основные факты о ветрянке следующие.
- Заражение воздушно-капельным путем. Герпес может передвигаться на большие расстояния с потоками воздуха, что приводит ко вспышкам заболевания среди никогда не болевших. Но вирус герпеса III типа не передается через «третьих лиц» — для заражения где-то недалеко должен быть первоисточник болезни.

- Источник инфекции — больной человек. Обычно это дети — в саду, школе. Реже источник заражения — уже взрослый человек. Заразится от больного можно в последние два дня скрытого периода (накануне первых высыпаний) и еще в течение семи суток после обнаружения последнего элемента сыпи.
- Вирус неустойчив в окружающей среде. Вирус герпеса может только перемещаться с воздушными массами. Солнечные лучи, даже прогревание или проглаживание, убивают патоген. В обычных условиях он сохраняет свою жизнеспособность не более десяти минут. Под действием ультрафиолета или химических дезинфектантов быстро погибает.
- Длительный инкубационный период. Вирус, попав в организм человека, может еще до месяца себя никак не выдавать. Поэтому карантин для всех контактировавших 21-28 дней.
- Дети первых двух-трех месяцев жизни защищены. Если женщина когда-либо переболела ветряной оспой, антитела, которые образовались у нее в крови, с молоком передаются крохе. Тем самым малыш защищен от вируса.
- Возможно повторное инфицирование. Даже если будущая мама уже болела ветрянкой, но ее иммунитет по каким-то причинам после контакта с вирусом не сформировался, есть вероятность повторного инфицирования с типичной клинической картиной. Например, такое возможно, если ветряной оспой девочка заразилась на первом году жизни, когда иммунная система была еще не окончательно сформирована. Часто случается и такое, что девушка и ее родители уверены в том, что она перенесла ветрянку, но на самом деле это была другая детская болезнь, клинически сходная с ветряной оспой. Например, аналогично протекают некоторые формы риккетсиозов, заражения вирусом герпеса другого типа. Чтобы не возникало таких проблем, можно сдать анализы и определить наличие/отсутствие антител к вирусу в крови.
Симптоматика
Вирус ветряной оспы изначально попадает в дыхательные пути человека, через слизистые ткани бронхов и легких он проникает в кровь и лимфу. Это сопровождается началом клинической картины заболевания — повышается температура тела, появляются слабость, озноб, общее недомогание. Постепенно вирус проникает в слои кожи, вызывая появление сыпи. Основные симптомы следующие.
- Повышение температуры. Обычно она не превышает 39°С, но в отдельных случаях доходит до 40°С. Высокая температура держится не более трех-пяти суток, в редких случаях до десяти дней. После появления первых элементов сыпи она проходит или остается еще некоторое время субфебрильной.
- Высыпания. Первые элементы сыпи появляются на коже головы, часто в зоне роста волос. На лице они необильные, на ступнях и ладонях — никогда не бывает. Сначала возникает небольшое пятно, после в центре появляется пузырек до 10 мм в диаметре. Пузырьки легко травмируются, поэтому очень быстро вскрываются, а на их месте образуется корочка. В содержимом пузырька находятся вирусные частицы. После отпадания корочки некоторое время на этом месте могут оставаться белые пятнышки, которые вскоре проходят бесследно. Подсыпания происходят «волнами» в два-три этапа, поэтому одновременно на теле можно обнаружить и пятна, и пузырьки, и корочки.
- Зуд в местах высыпаний. По мере образования нового элемента в этом месте возникает зуд. Поэтому пузырьки часто расчесываются.
- Поражение слизистых. Помимо кожного покрова, в процесс могут вовлекаться слизистые оболочки — ротовой полости, влагалища. Сыпь с той же последовательностью (пятно-узелок-пузырек-корочка) появляется на поверхности твердого и мягкого неба, это сопровождается болью во время приема пищи. Поражение влагалища вызывает зуд, жжение, патологические выделения.
- Интоксикация. Возникает слабость, вялость, ломота во всем теле. Могут появиться тошнота и рвота, снижается аппетит.
Формы
Ветряная оспа может протекать в легкой, средней и тяжелой формах. Чем выше температура, больше элементов высыпаний (даже более 500) и более выражены симптомы интоксикации, тем тяжелее переносится болезнь.
Атипичное течение
Как видно из таблицы, помимо классического течения ветряной оспы, выделяют атипичные ее формы.
Таблица — Атипичные форм ветрянки
| Форма | Температура | Сыпь | Симптомы интоксикации |
|---|---|---|---|
| Стертая | Нет | Единичные элементы | Нет |
| Буллезная | До 39°С | Большие пузыри (буллы до 2-3 см) | Есть |
| Геморрагическая | До 39°С | Пузырьки заполнены кровью | Есть |
| Гангренозная | До 40-42°С | — Пузырьки с гнойным содержимым; — вокруг них расположены некротизированные ткани | Сильно выражены |
| Генерализованная | До 40-42°С | Кроме кожи, очаги возникают на внутренних органах | Ярко выражены, возможен летальный исход |
Атипичные формы встречаются у женщин, принимающих гормональные стероидные препараты, имеющие ВИЧ и серьезные иммунодефицитные состояния. Согласно статистике, такие варианты ветряной оспы у здоровых взрослых людей (за исключением стертой формы) встречаются крайне редко.
Угрозы для мамы и малыша
Последствия ветрянки зависят от того, в какой форме она протекает и на каком сроке произошло заражение. В девяти из десяти случаев ветряная оспа не повышает риска врожденных или приобретенных нарушений развития плода, клинически протекает в легкой и средней формах. Но все же не исключены осложнения.
- Инфицирование малыша внутриутробно. Вирусы герпеса могут проникать через плаценту, что чревато пороками развития органов плода и даже замиранием беременности.
- Развитие болезни у новорожденного. Такое возможно, если женщина болеет на поздних сроках, тогда она является основным источником вируса.
- Нагноение элементов высыпаний. Возникают при расчесах и вторичном инфицировании бактериями.
- Поражение других органов. Может возникать воспаление легких, почек, оболочек головного мозга, сердечной мышцы.
При подозрении на ветрянку у женщины в положении, даже при стертой или легкой формах, следует обратиться к врачу (лучше к инфекционисту). Только специалист может точно установить причину возникших жалоб, назначить адекватное лечение и оценить возможные последствия для ребенка.
Диагностика
В большинстве случаев клиническая картина ветряной оспы настолько типичная, что сомнений в диагнозе нет. Для достоверности чаще всего выполняются следующие исследования.
- Общие анализы. Общий и биохимический анализы крови укажут на воспаление и высокую вероятность вирусной инфекции. Также
Ветрянка у беременных в 1,2,3 триместре: симптомы, последствия и лечение
Содержание статьи:
Ветряная оспа – это распространённое инфекционное заболевание вирусного происхождения. Недуг проявляется характерной мелкой пузырчатой сыпью на кожных покровах и внутренних оболочках, а также повышением температуры. Путь передачи инфекции воздушно-капельный или контактный (через жидкость в волдырях). Чаще всего ветряной оспой болеют пациенты до 14 лет, в этом возрасте болезнь протекает без осложнений. У старших пациентов ветрянка может осложняться энцефалитом (воспаление головного мозга) или первичной ветряночной пневмонией (воспаление лёгких).
Будущие мамы – это особая категория пациентов, которые более подвержены инфекционным заболеваниям. Это объясняется тем, что их иммунитет ослаблен, а поэтому инфекция активно развивается. Провоцирует недуг вирус герпеса 3 типа. Ветрянка у беременных встречается редко, многие женщины считают, что переболев ею в детстве можно не бояться. Однако риск существует, так как вирус мутирует, а поэтому приобретённый иммунитет может не сработать.
Ветрянка – основные сведения
Возбудитель заболевания – вирус Варицелла Зостер, который развивается только в человеческом организме. Ультрафиолетовые лучи и средства дезинфекции губительно на него действуют. Микроорганизм обладает большой летучестью и передаётся через капельки слюны или слизи во время разговора, кашля, дыхания. Так как вирус хорошо себя чувствует только в человеческом организме, то возможно заражение плода от матери.
Инкубационный период ветрянки у беременных и других пациентов составляет от 10 до 20 дней. После того, как пациент переболеет, у него формируется стойкий иммунитет, однако риск повторного заражения всё же существует. Новорожденные на протяжении 2 – 3 месяцев имеют врождённый иммунитет к ветрянке, антитела они получают от матери.
В большинстве случаев ветрянка проявляется в осеннее-зимний период. Эпидемии происходят в детских садах, школах и других местах массового скопления детей до 15 лет.
Врачи выделяют 3 периода ветряной оспы:
1. Инкубационный период. Вирус проникает на внутреннюю оболочку дыхательных органов и начинает развиваться.
2. Развитие заболевания. Вирус выходит в кровь, как следствие, возникает лихорадка, появляется характерная сыпь.
3. Выздоровление и формирование стойкого иммунитета. Иммунитет вырабатывает антитела к Варицелла-Зостера, которые впоследствии будут бороться с ним.
После формирования стойкого иммунитет вирус остаётся в организме и начинает размножаться при снижении защитных сил организма.
Проявления ветрянки
В зависимости от клинической картины выделяют следующие периоды ветряной оспы:
• Инкубационный – вирус размножается на внутренних оболочках, симптомы отсутствуют.
• Продромальный – повышается температура на коже появляется сыпь. Длиться этот период от 1 до 3 суток.
• Период сыпи – от появления до созревания элементов сыпи. Длительность – от 2 до 9 суток.
• Период формирования корочек – через 5 суток сыпь покрывается корочками, это значит, что вирус перестал развиваться.
После проникновения вируса в кровоток повышается температура тела. Лихорадка связана с появлением сыпи, таким способом организм реагирует на метаболиты вируса.
Общее отравление организма токсинами проявляется головной болью, слабостью, ломотой в теле, болью в области поясницы, снижением или отсутствием аппетита. Кроме того, существует вероятность тошноты и приступов рвоты.
Когда вирус проникает в кожу, появляется сыпь, обычно, это происходит через 24 – 48 часов после лихорадки. На вид это круглые пятна, которые через несколько часов трансформируются в прыщи. Затем в центре прыща появляется красный узелок, который превращается в пузырёк, заполненный прозрачной жидкостью. Пузырьки лопаются от малейшего воздействия или нагнаиваются и оставляют после себя шрамы. На их месте формируются корочки.
Сыпь локализуется на участках с хорошим кровоснабжением: шея, волосистая часть головы, верхняя часть туловища. Потом прыщи появляются на разных участках тела хаотично.
Кроме того, вирус проникает на слизистые оболочки, провоцируя сыпь, как и на коже. В данном случае пятна появляются в полости рта (дёсна, щёки, твёрдое и мягкое нёбо), на слизистой глотки, половых органов. Красные пятна превращаются в пузырьки, которые лопаются и появляются язвочки.
Признаки ветрянки у беременных женщин не отличаются, единственная разница в том, что недуг протекает в средней или тяжёлой форме. Как следствие, клиническая картина у будущих мам проявляется ярче: высокая температура, сильное отравление, интенсивная головная боль, обильная сыпь. В большинстве случаев диагностируют атипичную форму инфекционного заболевания.
Последствия ветрянки у беременных могут быть очень опасными. По статистике, у 30% пациенток ветряная оспа осложняется ветряночной пневмонией. При этом повышается вероятность дыхательной недостаточности. Последствия инфекционного заболевания зависят от срока беременности.
Ветряная оспа в I триместре
Всем известно, что в период вынашивания плода, особенно до 12 недели беременности, любое инфекционное заболевание крайне опасно. Ветряная оспа не является исключением, так как в I триместре происходит закладка основных органов будущего ребёнка. Детское место (плацента) ещё не сформировано, а поэтому эмбрион не защищён от заражения.
Инфицирование плода диагностируют довольно редко. Однако при развитии внутриутробной ветряной оспы повышается риск опасных осложнений у эмбриона. Ветрянка у беременных в 1 триместре грозит следующими последствиями:
• Гибель плода.
• Самопроизвольный аборт (выкидыш).
• Внутриутробные аномалии развития органов и тканей, которые провоцируют тяжкие уродства.
Кроме того, повышается вероятность поражения центральной нервной системы, зрительных органов, недоразвитию верхних и нижних конечностей. Вирус Варицелла Зостер может оставить шрамы на кожных покровах будущего ребёнка, спровоцировать микрофтальмию (нарушение развития глаза), катаракту, судорожный синдром или замедление физического и умственного развития.
Таким образом, ветрянка на ранних сроках невероятно опасна для будущего ребёнка. Чтобы выявить её последствия проводят ультразвуковое исследование во II триместре беременности. При выявлении тяжёлых патологий у плода, которые несовместимы с жизнью, врач будет вынужден принять решение об искусственном прерывании беременности.
Ветрянка во II триместре
Наименее опасный сценарий, когда ветряная оспа у беременных возникает с 14 по 26 неделю. В таком случае риск для плода минимальный.
Во II триместре плацента уже полностью созрела и вполне может справляться со своими функциями. Этот орган защищает эмбрион от различного вредного воздействия, в том числе от инфекции.
Таким образом, ветрянка у беременных во 2 триместре наименее опасна для будущего ребёнка. Риск внутриутробного заражения полностью исключён, даже если у женщины тяжёлая форма заболевания.
Последствия заболевания в III триместре
Инфекционное заболевание, которое протекает на поздних сроках вынашивания плода, считается самым опасным. Однако речь идёт о тех случаях, когда женщина заражается после 36 недели беременности. Со временем степень опасности только повышается.
В этот период организм женщины ещё не успел сформировать иммунитет к инфекции, а поэтому ребёнок может заразиться перед рождением, в момент прохождения по родовому каналу или в первые дни после появления на свет. В данном случае речь идёт о врождённой ветрянке, которая очень опасна для младенца. Заболевание поражает не только кожные покровы, внутренние оболочки, но и внутренние органы, и центральную нервную систему.
Как утверждают врачи, ветрянка у беременных в 3 триместре не так опасна, как её последствия. Особенно опасный сценарий, когда женщина заражается за несколько суток до родов. В этот период в её организме ещё не успевают сформироваться антитела, которые купируют вирус, и защищают плод.
Согласно статистическим данным, если недуг проявился за 4 – 5 суток до родов, то внутриутробное заражение диагностируют 10 – 20% детей. Если сыпь у матери появилась более 6 суток до родов, то плод заражается, но заболевание протекает намного легче.
В обоих случаях новорождённому назначают пассивную иммунизацию (введение антител для стимуляции иммунного ответа). После этого риск осложнений уменьшается всего на 40%, но младенцу удаётся избежать гибели.
Исходя из этого, ветрянка на поздних сроках достаточно опасна. Степень риска для матери и плода зависит от выраженности симптомов и срока беременности, на котором женщина заразилась.
Лечение при беременности
Через некоторое время после контакта с больным человеком на теле женщины появляется сыпь, в таком случае нужно срочно обследоваться у врача. При определении схемы лечения гинеколог учитывает срок гестации. При лёгкой форме заболевания, которое не осложняется вторичными инфекциями, специфическая терапия не применяется. Элементы сыпи, заполненные жидкостью, обрабатывают раствором зелёнки. Для устранения зуда применяют специальные медикаменты, например, Каламин лосьон.
Недуг сопровождается сильным зудом, но расчесывать пузырьки не рекомендуется, так как на их месте образуются ранки. В открытую рану легко проникнет любая инфекция. По этой причине следует тщательно обрабатывать антисептиком все волдыри.
Если будущая мама заразилась после 20 недели, то её назначают укол иммуноглобулина. Этот же метод лечения ветрянки применяется, если женщина заболела перед родами.
Решение о назначении лекарственных средств принимает доктор, при этом он учитывает все риски для матери и плода. В таких случаях часто назначают Ацикловир, который устраняет вирус, и уменьшает выраженность симптомов. Если женщина начнёт принимать препарат на протяжении суток после появления сыпи, то выздоровление ускориться.
Если ветрянка проявилась после 20 недели, то Ацикловир противопоказан. Это объясняется тем, что повышается вероятность нарушения развития плода.
Если симптомы ветряной оспы проявились за несколько суток до родов, то врачи пытаются искусственно задержать роды. Это необходимо для того, чтобы снизить вероятность заражения плода. Новорожденному делают укол с иммуноглобулинами к вирусу Варицелла Зостер.
Профилактические меры
Женщина должна думать о безопасности будущего ребёнка ещё до зачатия. Для этого рекомендуется сдать анализ крови на антитела. Кроме того, следует помнить, что во время вынашивания плода не рекомендуется делать прививки. Будущим мама противопоказаны и многие медицинские препараты. Именно по этим причинам лучше подстраховаться. Доктор может посоветовать начать принимать иммуноглобулин, который укрепит иммунитет относительно вируса герпеса.
Профилактика ветрянки у беременных заключается в том, чтобы избегать мест массового скопления детей, которые больше всего подвержены заболеванию. Наиболее опасные места для будущей мамы – это детский сад, школа, больница. Старайтесь не общаться с чужими детьми, так как ветряная оспа заразна уже в инкубационный период.
Но что делать, если ветрянка у ребёнка, а мама беременная? В данном случае женщине тоже нужно минимизировать контакт с больным чадом до момента его выздоровления. А поэтому следует попросить родственников поухаживать за ребёнком.
Если будущая мать подозревает, что она заразилась после общения с больным человеком, то ей следует сделать инъекцию иммуноглобулина. Этот метод действует, если укол сделали на протяжении 4 дней после контакта. В противном случае лекарство не подействует, и вирус начнёт размножаться.
Таким образом, ветрянка при беременности грозит опасными последствиями для плода (кроме 2 триместра). Лучше всего постараться предотвратить заболевание ещё до оплодотворения. Но если женщина заразилась уже во время беременности, то следует срочно обращаться к гинекологу, который уточнит диагноз, и определит план действий. Пациентка должна строго следовать его указаниям, чтобы родить здорового ребёнка.
Ветряная оспа при беременности — триместр лечения!
Ветряная оспа — широко распространенное вирусное заболевание, которое диагностируется в основном у детей школьного возраста. В большинстве ситуаций недуг протекает без осложнений и достаточно быстро проходит. Наряду с этим, у взрослого человека может развиться ветряная оспа, если он не имел этого «опыта» в период взросления. Здесь перспективы не столь радужные: чем старше пациент, тем тяжелее он переносит болезнь.
Ветряная оспа и беременность
Особенно опасна ситуация, когда беременная женщина заболевает ветряной оспой.И хотя такие случаи диагностируются крайне редко, полностью списывать такую вероятность не стоит. Прочитав приведенную ниже информацию, вы узнаете, чем проявляется ветряная оспа у беременных, какую опасность представляет заболевание для будущей матери и развивающегося плода, а также получите рекомендации и важные сопутствующие комментарии о необходимости и порядке обращения за медицинской помощью. .
Как лечить ветряную оспу
Состав вещества
- 1 Особенности проявления заболевания
- 2 Возможные последствия для матери и ребенка
- 2.1 Общие сведения
- 2.2 Ветряная оспа в I триместре
- 2.3 Ветряная оспа во 2 триместре
- 3 Что делать будущей маме?
- 4 Особенности лечения ветряной оспы у беременных
- 5 Профилактические рекомендации для будущих мам
- 5.1 Видео — Ветряная оспа при беременности
Особенности проявления болезни
Заболевание начинает прогрессировать после заражения пациент с вирусом простого герпеса III типа.
Вирус ветряной оспы
Возбудитель передается в основном воздушно-капельным путем или через бытовые жидкости. Первые признаки заболевания появляются в среднем через несколько дней (иногда до 3 недель) после заражения.
Симптомы болезни
В перечень ранних симптомов ветряной оспы входят:
- общее ухудшение самочувствия;
- потеря аппетита;
- повышение температуры;
- головные боли.
Симптомы ветрянки варьируются от лихорадки, головной боли и боли в животе до потери аппетита. Но прежде всего при классической ветрянке появляется сыпь
Через пару дней после появления первых признаков кожа покрывается пузырями от прозрачной жидкости. С каждым днем количество высыпаний увеличивается. Пик достигается примерно через 5-7 дней.
Стадии ветряной оспы
Ключевая опасность ветрянки для беременных состоит в том, что в большинстве ситуаций у них серьезно ослаблен иммунитет, что вызывает заболевание средней или высокой степени тяжести и сопровождается повышенной интенсивностью. неблагоприятных симптомов.Не исключена вероятность возникновения осложнений. О них будет рассказано в следующих разделах публикации.
Возможные последствия для матери и ребенка
Последствия для матери и ребенка
Общие сведения
Как уже отмечалось, в период беременности изучаемое сегодня заболевание может принимать нетипичные формы. О них в таблице.
Табл. Возможные атипичные формы ветрянки у беременных
| Формы заболевания | Признаки |
|---|---|
| Геморрагическая | Жидкость, содержащаяся в волдырях, включает примеси крови.Возможен кашель с кровью, рвота с кровью, а также кровотечение из носа и другие неблагоприятные проявления. |
| Гангренозный | В дополнение к характерным для ветрянки волдырям на коже появляются сухие корки, которые впоследствии переходят в язвы. |
Геморрагическая форма ветряной оспы
По усредненной статистике у более 30% беременных, заболевших ветряной оспой, развиваются такие осложнения, как герпетическая пневмония.Это вторичное заболевание отличается очень тяжелым течением и требует квалифицированного медицинского вмешательства. В противном случае последствия могут быть катастрофическими — вплоть до летального исхода.
Также в перечень возможных осложнений входят следующие положения:
- выкидыш на начальных стадиях;
- нарушения формирования костной системы малыша;
- нарушения развития основных органов чувств;
- патология нервной системы;
- образование грубых рубцов на коже матери и плода;
- внутриутробная смерть развивающегося плода;
- Заражение ребенка ветряной оспой врожденной;
- различные патологии, провоцирующие нарушения развития малыша после его рождения.
Опасности ветрянки у беременных
Перечень осложнений и общий уровень опасности ветрянки для мамы и ребенка различаются в зависимости от срока беременности, на которой заболела женщина. Итак, в III триместре это заболевание практически не представляет значительной угрозы и протекает так же, как и у небеременных пациенток. Информация, касающаяся первых двух триместров, требует более детального изучения.
Заболевание особенно опасно в первом и втором триместрах
Ветряная оспа в I триместре
В течение первых 12 недель закладываются основные органы и ткани будущего малыша.Именно поэтому повышенную опасность представляют абсолютно любые заболевания в этот период. Плацента как таковая остается недоразвитой, то есть не способной обеспечить адекватную защиту ребенка.
Первый триместр беременности и ветряная оспа
Статистически инфицирование плода встречается крайне редко, b
Ежедневные потребности, тяга, советы и многое другое
Когда вы беременны, здоровое и сбалансированное питание является одним из самое важное, что вы можете сделать для себя и своего будущего ребенка.
Пища, которую вы едите, является основным источником питания для вашего ребенка, поэтому жизненно важно употреблять продукты, богатые питательными веществами. Правильное питание может способствовать росту и развитию вашего ребенка.
В здоровую диету входят:
Министерство сельского хозяйства США (USDA) рекомендует беременным женщинам выбирать продукты из тех, что они считают пятью основными пищевыми группами. Вот эти пять групп продуктов питания:
Министерство сельского хозяйства США разработало план MyPlate для мам, который позволяет рассчитать, сколько продуктов из каждой группы продуктов вам следует съесть, чтобы получить рекомендуемые уровни витаминов и минералов.
Основные питательные вещества
Во втором триместре особенно важно принимать пренатальные поливитамины, чтобы обеспечить все свои потребности в витаминах и минералах во время беременности.
Особенно полезно есть продукты, содержащие жиры омега-3, которые имеют жизненно важное значение для развития мозга вашего ребенка.
Многие из лучших источников омега-3 жирных кислот содержатся в морепродуктах. Тем не менее, ограничение потребления морепродуктов во время беременности — хорошая идея (см. Ниже!).Узнайте здесь о некоторых отличных вегетарианских источниках омега-3.
Полезно готовить пищу дома, чтобы обеспечить сбалансированное и здоровое питание. Если готовить еду каждый вечер слишком сложно или отнимает много времени, подумайте о том, чтобы готовить одно или два больших блюда каждую неделю и замораживать порции для быстрого приема пищи в будние дни.
Свежие продукты всегда являются предпочтительным вариантом, но есть также несколько довольно полезных замороженных вариантов ужина, которые вы можете купить в магазине. Выбирайте блюда, которые содержат нежирный белок, цельнозерновые или бобовые и овощи и содержат мало натрия.
Есть несколько продуктов, которые вам следует ограничить или избегать употребления во время беременности, включая сырое мясо, яйца и определенные виды рыбы.
Морепродукты
Не ешьте крупную рыбу, например рыбу-меч, акулу и королевскую макрель. Эти рыбы, как известно, содержат большое количество ртути — химического элемента, который может нанести вред вашему ребенку.
Постарайтесь ограничить потребление других морепродуктов до 8–12 унций в неделю, что в среднем составляет две – три порции еды в неделю.Сюда входят морепродукты с относительно низким содержанием ртути, например:
Непастеризованные продукты
Не употребляйте непастеризованные продукты во время беременности, поскольку в них могут быть бактерии, вызывающие инфекции. Сюда входят непастеризованное молоко, молочные продукты и соки.
Некоторые мягкие сыры часто производятся из непастеризованного молока, и их лучше избегать, если на этикетке четко не указано, что они пастеризованы или изготовлены из пастеризованного молока. К ним относятся:
- Бри
- фета
- сыр с плесенью
- queso fresco
Кофеин
Кофе или другие напитки с кофеином можно пить во время беременности, но постарайтесь ограничить потребление до 200 миллиграммов ( одна или две чашки) в день.
Искусственные подсластители
Вы можете использовать искусственные подсластители, такие как аспартам и сукралоза, при условии, что вы потребляете их в умеренных количествах. Некоторые исследования показали, что потребление искусственных подсластителей во время беременности может увеличить риск ожирения у ребенка в более позднем возрасте.
Алкоголь
Полностью избегайте употребления алкоголя во время беременности. Употребление алкоголя во время беременности может вызвать врожденные аномалии и другие осложнения, включая алкогольный синдром плода.
Теперь, когда вы уже прошли половину беременности, особенно важно пересмотреть свой рацион.
Вот образец рекомендуемой суточной дозы во втором триместре после Марша десятицентовиков:
- зерна: 7 унций (1 унция = кусок хлеба, 1/2 стакана риса)
- овощи: 3 стакана
- фрукты: 2 стаканов
- молочных продуктов: 3 стакана (или эквивалентных продуктов, богатых кальцием)
- белков: 6 унций (1 унция = 1 яйцо, 1/4 стакана вареных бобов)
Для получения более индивидуальных ежедневных рекомендаций укажите свой возраст, рост, вес до беременности, триместр и уровень ежедневной активности в план MyPlate Министерства сельского хозяйства США.(Не забудьте повторно ввести эту информацию, как только вы достигнете третьего триместра, чтобы увидеть, изменились ли рекомендуемые суточные дозы.)
Вы также должны убедиться, что вы:
Ваш врач может помочь вам составить более конкретный план питания в зависимости от вашего возраста. и вес до беременности.
Интернет-магазин витаминов для беременных.
Многие беременные женщины испытывают тягу по крайней мере к одному типу пищи или отвращение к определенной пище. Непонятно, почему у женщин возникает тяга или отвращение к еде во время беременности, но врачи и исследователи считают, что гормоны могут играть определенную роль.
Тяга к еде
Беременные люди часто жаждут:
Иногда можно уступить этой тяге, особенно если вы жаждете еды, которая является частью здорового питания.
Отвращение к еде
В других случаях беременные могут испытывать отвращение к определенным продуктам питания. Это означает, что они никогда не хотят есть именно эти продукты.
Это может быть проблемой только в том случае, если женщины испытывают отвращение к таким продуктам, как овощи или белки, которые важны для роста и развития ребенка.
Поговорите со своим врачом, если у вас есть побочные реакции на продукты, необходимые для здоровой диеты во втором триместре. Ваш врач может посоветовать вам другие продукты или добавки, чтобы восполнить недостаток определенных питательных веществ в вашем рационе.
Согласно данным Центров по контролю и профилактике заболеваний, женщины со средним весом должны набрать от 25 до 35 фунтов во время беременности. Набирать вес меньше, если вы начинаете с более тяжелым весом, или набирать больше веса, если у вас был недостаточный вес до беременности.
Дополнительный вес, который вы набираете во время беременности, обеспечивает вашего ребенка питанием, а также сохраняется для кормления грудью после того, как вы родите ребенка.
Многие женщины стесняются своего веса во время беременности, но число на шкале менее важно, чем здоровое питание. Старайтесь употреблять разнообразные питательные продукты, а не свой вес.
Диета для похудения или предотвращения набора веса во время беременности вредна как для вас, так и для вашего ребенка.Попробуйте купить (или взять напрокат!) Новую одежду, которая будет подчеркивать вашу фигуру, если вы стесняетесь набрать вес.
Физические упражнения во время беременности также могут помочь вам контролировать свой вес и помочь вам чувствовать себя хорошо благодаря этим эндорфинам! Плавание и ходьба — особенно хороший выбор. Вам следует избегать любых экстремальных видов спорта или контактных видов спорта, таких как водные лыжи, баскетбол или футбол.
Если до беременности вы не тренировались, начните медленно и не переусердствуйте. Также важно пить много воды во время упражнений, чтобы не обезвоживаться.
Обязательно поговорите со своим врачом, прежде чем начинать новую тренировку.
Вместе с врачом или диетологом разработайте план питания, который обеспечит вам хорошее питание и заряд энергии во втором триместре. Также обсудите свои варианты поддержания формы.
Большая часть развития органов вашего ребенка происходит в течение этих недель, поэтому важно, чтобы вы были настолько здоровы, насколько это возможно на этом решающем этапе.
Второй триместр беременности: осмотры и тесты
Так же, как вы регулярно посещали своего врача в первом триместре, вы продолжите делать это во втором триместре.Эти обследования помогают контролировать развитие и здоровье вашего ребенка, а также ваше здоровье.
Большинство беременных каждый месяц обращаются к врачу для дородового осмотра. Вы можете чаще посещать врача, если у вас уже есть какое-либо заболевание или беременность с высоким риском.
Во втором триместре у вас, вероятно, будет захватывающее 20-недельное УЗИ (на самом деле, это часто бывает между 18 и 22 неделями). С помощью этого сканирования вы сможете хорошо рассмотреть своего развивающегося ребенка — даже его милые мизинцы и пальцы ног!
Скорее всего, у вас будут анализ крови, анализы мочи и тест на толерантность к глюкозе (возможно, не самый интересный тест, но, безусловно, важный для проверки на гестационный диабет).
Вы также можете пройти тестирование на наличие осложнений в развитии ребенка. Другие тесты могут быть рекомендованы в зависимости от индивидуального здоровья и истории болезни.
Обязательно сообщите своему лечащему врачу, произошли ли какие-либо изменения в вашей диете, образе жизни или здоровье с момента вашего последнего посещения. Не стесняйтесь звонить своему акушеру-гинекологу или акушерке с вопросами или проблемами между визитами.
Во время вашего осмотра врач проведет краткий медицинский осмотр. Медсестра или ассистент проверит ваш вес и измерит артериальное давление.
Ваш врач может порекомендовать дополнительные анализы после того, как получит историю вашего здоровья и проведет физический осмотр.
Они также могут захотеть узнать ваш семейный анамнез и информацию о лекарствах и добавках, которые вы принимаете. Ваш врач также спросит вас о:
Физические обследования во втором триместре обычно включают следующие проверки:
- Высота дна матки или размер живота, а также рост плода
- сердцебиение плода
- отек или опухоль
- увеличение веса
- кровяное давление
- уровень белка в моче
- уровень глюкозы в моче
Это может помочь подготовить список вопросов, которые следует задать врачу во время визита.
Также немедленно обратитесь к врачу, если у вас появятся следующие симптомы:
- вагинальное кровотечение
- сильная или постоянная головная боль
- нечеткость зрения
- боль в животе
- постоянная рвота
- озноб или лихорадка
- боль или жжение во время мочеиспускания
- вытекание жидкости из влагалища
- опухоль или боль в одной нижней конечности
Высота дна
Ваш врач измерит высоту вашей матки, также называемую высотой дна матки, измеряя от верхней части ваша тазовая кость до верхней части матки.
Обычно существует взаимосвязь между высотой дна дна матки и продолжительностью беременности. Например, в 20 недель высота дна матки должна быть 20 сантиметров (см) плюс-минус 2 см. В 30 недель 30 см, плюс-минус 2 см и так далее.
Это измерение не всегда является точным, так как высота дна матки может быть ненадежной у людей с большим телом, у тех, у кого есть миома, вынашивают близнецов или близнецов, или у которых имеется избыток околоплодных вод.
Ваш врач будет использовать увеличение размера вашей матки как маркер роста плода.Размеры могут отличаться. Разница в 2 или 3 см, как правило, не вызывает беспокойства.
Если высота вашего дна матки не увеличивается или растет медленнее или быстрее, чем ожидалось, ваш врач может порекомендовать ультразвуковое исследование для проверки состояния ребенка и околоплодных вод.
Сердцебиение плода
Ваш врач проверит, слишком ли высока или слишком медленна частота пульса вашего ребенка, с помощью ультразвуковой допплерографии.
Технология Доплера использует звуковые волны для измерения сердцебиения. Это безопасно для вас и вашего ребенка.На ранних сроках беременности частота сердечных сокращений плода обычно выше. Он может составлять от 120 до 160 ударов в минуту.
Отек (припухлость)
Ваш врач также проверит ваши ноги, лодыжки и ступни на предмет припухлости или отека. Отеки ног — обычное явление во время беременности и обычно увеличивается в третьем триместре.
Аномальный отек может указывать на такую проблему, как преэклампсия, гестационный диабет или сгусток крови. Хотя, скорее всего, это лишь один из тех забавных побочных эффектов беременности, которые исчезнут после родов.
Прибавка в весе
Ваш врач отметит, насколько вы прибавили в весе по сравнению с вашим весом до беременности. Они также отметят, насколько вы прибавили в весе с момента последнего визита.
Рекомендуемая прибавка в весе во втором триместре будет зависеть от вашего веса до беременности, количества вынашиваемых детей и того, сколько веса вы уже набрали.
Если вы прибавили в весе больше, чем ожидалось, возможно, вам стоит изменить свой рацион.Диетолог или диетолог может помочь вам составить план питания, включающий необходимые вам питательные вещества.
Некоторые люди, набирающие больше веса, чем ожидалось, могут не переедать, а набирать водный вес, который теряется после родов.
Если вы не набираете достаточно веса, вам необходимо дополнить свой рацион. Ваш врач может порекомендовать есть два или три здоровых перекуса в день в дополнение к тому, что вы ели.
Запись того, что и сколько вы едите, поможет вашему доктору составить план, как обеспечить вам и вашему ребенку хорошее питание.Если вы по-прежнему не набираете достаточно веса, обратитесь к диетологу.
Артериальное давление
Артериальное давление обычно снижается во время беременности из-за новых гормонов во время беременности и изменений объема крови. Обычно он достигает минимума на 24–26 неделе беременности.
У некоторых людей во втором триместре будет пониженное давление, например 80/40. Пока вы чувствуете себя хорошо, это не повод для беспокойства.
Высокое кровяное давление может быть опасным во время беременности, но в целом нормально, если с ним правильно справиться.
Если артериальное давление высокое или повышается, врач может проверить вас на наличие других симптомов гестационной гипертензии или преэклампсии.
Многие люди рожают здоровых детей, несмотря на высокое кровяное давление во время беременности. Очень важно регулярно наблюдать, чтобы вы могли контролировать высокое кровяное давление, если оно у вас есть.
Общий анализ мочи
Каждый раз, когда вы проходите обследование, ваш врач будет проверять вашу мочу на наличие белка и сахаров. Наибольшее беспокойство, связанное с белком в моче, вызывает преэклампсия, то есть высокое кровяное давление с отеком и, возможно, избыток белка в моче.
Если у вас высокий уровень глюкозы, ваш врач может провести другие тесты. Это может быть тест на гестационный диабет, состояние, при котором у вас повышается уровень сахара в крови.
Если у вас есть симптомы, например болезненное мочеиспускание, врач может проверить вашу мочу на наличие бактерий. Инфекции мочевыводящих путей, мочевого пузыря и почек могут вызывать появление бактерий в моче.
Если это произойдет, вам могут назначить антибиотики, которые можно безопасно принимать во время беременности.
В дополнение к регулярным осмотрам вам могут быть назначены дополнительные анализы во втором триместре, в зависимости от риска для здоровья или возникающих осложнений.Некоторые тесты включают:
Ультразвук
Ультразвук стал важным инструментом для оценки состояния вашего ребенка во время беременности. Они совершенно безопасны для вас и вашего ребенка и, как правило, являются долгожданной возможностью взглянуть на своего милого малыша.
Многие проходят УЗИ в первом триместре для подтверждения беременности. Некоторые подождут до второго триместра, если у них низкий риск осложнений.
Кроме того, если осмотр органов малого таза в первом триместре совпал с датой менструации, временем последней менструации, УЗИ может подождать до второго триместра.
Ультразвук во втором триместре может подтвердить или изменить дату менструации и стадию беременности с точностью до 10–14 дней. Ультразвук во втором триместре также позволит проверить анатомию плода, плаценту и околоплодные воды.
Хотя УЗИ во втором триместре может предоставить много информации, у него есть ограничения. Некоторые анатомические проблемы легче увидеть, чем другие, а некоторые не могут быть диагностированы до рождения.
Например, чрезмерное скопление жидкости в головном мозге (гидроцефалия) обычно можно диагностировать с помощью ультразвука, но небольшие пороки сердца часто остаются незамеченными до рождения.
Тройной тест
Во втором триместре большинству людей в возрасте до 35 лет предлагается тройной тест. Это также иногда называют «проверкой множественных маркеров» или «AFP plus». Во время теста кровь матери проверяется на три вещества.
Это:
- AFP, белок, вырабатываемый вашим ребенком
- ХГЧ, гормон, вырабатываемый плацентой
- эстриол, который представляет собой тип эстрогена, вырабатываемого плацентой и ребенком
Скрининговые тесты выявляют аномальные уровни этих веществ.Тест обычно проводится на сроке от 15 до 22 недель беременности. Лучшее время для теста — от 16 до 18 недель.
Тесты тройного скрининга позволяют обнаружить аномалии плода, такие как синдром Дауна, синдром трисомии 18 и расщелина позвоночника.
Ненормальные результаты теста тройного экрана не всегда означают, что что-то не так. Вместо этого это может указывать на риск осложнения, и необходимо провести дальнейшее тестирование.
Для беременных с высоким риском, если тройной скрининговый тест дает ненормальные результаты, ваш врач может порекомендовать дальнейшее тестирование.В некоторых случаях может потребоваться амниоцентез или забор проб ворсинок хориона.
Эти тесты более точны, чем тест тройного экрана, но имеют повышенный риск осложнений. Ультразвук также иногда используется для поиска условий, которые могут вызвать аномальные результаты.
Тест на внеклеточную ДНК плода
Тест на внеклеточную ДНК плода (cffDNA) можно использовать для оценки риска хромосомного нарушения у вашего ребенка. Это новый тест, который обычно предлагается людям с беременностями с повышенным риском трисомии 13, 18 или 21.
Американский колледж гинекологов (ACOG) отмечает, что этот тест, как и тест тройного экрана, используется как скрининг, а не как диагностический инструмент. Другими словами, если у вас положительный результат теста на cffDNA, вам потребуется повторный диагностический тест, чтобы подтвердить хромосомную аномалию у вашего ребенка.
Бесклеточная ДНК плода — это генетический материал, выделяемый плацентой. Его можно обнаружить в вашей крови. Он показывает генетический состав вашего ребенка и может обнаруживать хромосомные нарушения.
Хотя тест cffDNA более точен при тестировании на хромосомные аномалии, беременным все же рекомендуется пройти тройной скрининг.Тройной скрининговый тест проверяет кровь как на хромосомные аномалии, так и на дефекты нервной трубки.
Амниоцентез
В отличие от тестов тройного экрана, амниоцентез может поставить точный диагноз.
Во время этой процедуры врач возьмет образец амниотической жидкости, введя иглу через кожу в амниотический мешок. Они проверит ваши околоплодные воды на предмет хромосомных и генетических отклонений у вашего ребенка.
Амниоцентез считается инвазивной процедурой.Он несет небольшой риск потерять беременность. Решение получить его — это личный выбор. Он используется только в том случае, если преимущества результатов теста перевешивают риски, связанные с его выполнением.
Амниоцентез может предоставить вам информацию, которую только вы можете использовать для принятия решений или для изменения течения вашей беременности. Например, если знание о том, что у вашего ребенка синдром Дауна, не повлияет на течение беременности, амниоцентез может вам не помочь.
Кроме того, если ваш врач обнаружит, что ультразвуковое исследование уже указывает на заболевание, вы можете отказаться от амниоцентеза.Однако результаты УЗИ не всегда будут точными, потому что они не анализируют хромосому плода. Амниоцентез позволяет поставить более точный диагноз.
Часовой тест на толерантность к глюкозе
ACOG рекомендует проверять всех беременных на гестационный диабет с помощью одночасового перорального теста на толерантность к глюкозе.
Для этого теста вам нужно будет выпить сахарный раствор, обычно содержащий 50 граммов сахара. Через час вам сдадут кровь, чтобы проверить уровень сахара.
Если ваш анализ глюкозы отклоняется от нормы, ваш врач порекомендует 3-часовой тест на толерантность к глюкозе. Это похоже на 1-часовой тест. Ваша кровь будет взята через 3 часа ожидания.
Гестационный диабет вызывает у вашего организма проблемы с контролем количества сахара в крови. Контроль уровня сахара в крови важен для здоровых родов.
Если у вас гестационный диабет, вам, возможно, придется изменить свой рацион и физические упражнения или принять лекарства.Гестационный диабет обычно проходит после рождения ребенка.
Другие тесты
В зависимости от вашего акушерского анамнеза и текущего состояния здоровья ваш врач может выполнить дополнительные тесты для:
- анализа крови
- количества тромбоцитов
- RPR, экспресс-теста на реагин плазмы на сифилис
- инфекций, передаваемых половым путем ( ИППП)
- бактериальный вагиноз
Для некоторых из этих анализов требуется забор крови, для других — образец мочи.Вашему врачу также может потребоваться взять мазок из щек, влагалища или шейки матки для проверки на наличие инфекций.
Анализы крови и тромбоцитов могут выявить слабую иммунную систему или проблемы со свертыванием крови, которые могут осложнить беременность и роды.
ИППП и другие бактериальные инфекции также могут вызывать проблемы у вас и вашего ребенка. Если они обнаружены на ранней стадии, вы можете лечить их до рождения ребенка.
Если ваш лечащий врач обнаружит отклонение от нормы у вашего ребенка, у вас будет много возможностей узнать больше об этом заболевании от врача или специалистов.Ваш врач может посоветовать вам поговорить с генетическим консультантом, чтобы узнать о причине проблемы, лечении, риске рецидива, перспективах и профилактике.
Ваш врач обсудит варианты ведения вашей беременности. Если возможно прерывание беременности, ваш врач не скажет вам, какое решение принять.
Если прерывание беременности невозможно из-за ваших личных убеждений, информация, которой вам делится врач, может помочь вам в ведении беременности. В некоторых случаях, например, при дефектах нервной трубки, результат может улучшиться после кесарева сечения.
Ваш врач также может связать вас с общественными ресурсами, чтобы помочь вам подготовиться к рождению ребенка с особыми потребностями.
Если диагностирована проблема со здоровьем матери, вы и ваш лечащий врач можете тесно сотрудничать, чтобы лечить или контролировать проблему.
Инфекции обычно лечат антибиотиками или полноценным отдыхом и диетой. Более серьезные осложнения, такие как гипертония или гестационный диабет, требуют частого посещения врача.
Возможно, вам придется изменить свой рацион или образ жизни.В некоторых случаях врач может порекомендовать постельный режим или прием лекарств для неотложной помощи.
Помните, что ваш врач — важный союзник. Используйте свои обследования как возможность для сбора информации. Никаких вопросов не стоит! Ваши врачи все это слышали, и они всегда готовы помочь вам решить ваши проблемы и помочь вам чувствовать себя комфортно на протяжении всей беременности.
Очень важно проходить регулярные осмотры во время беременности, особенно во втором триместре. Многие тесты могут помочь вам выявить и диагностировать потенциальные проблемы со здоровьем у вас и вашего развивающегося ребенка.
Диагностика определенных состояний может помочь вам справиться с осложнениями и проблемами со здоровьем во время беременности.
Обязательно задайте врачу любые вопросы или проблемы и не стесняйтесь обращаться к нему за пределами офиса.
Что можно и чего нельзя делать при беременности в каждом триместре, от гинеколога
Продолжайте повседневную деятельность, если врач не посоветует иначе. (Источник: Getty Images)
Д-р Пратибха Сингхал
Беременность — прекрасный этап в жизни каждой женщины.По мере того, как они вступают в материнство и до того, как появится ваш маленький пучок радости, вы, как будущая мать, как ожидающие родители, несете ответственность за то, чтобы помочь им расти в благоприятной и здоровой среде. Этот прекрасный этап сопровождается множеством вопросов о том, что вы можете делать, а что нет. Не паникуйте! У нас есть список рекомендаций, которые можно и нельзя делать в каждом триместре, но они не заменят регулярных консультаций с врачом.
Первый триместр
Это один из самых важных и ответственных этапов.Первый триместр начинается в первый день вашей последней менструации и длится до конца 12-й недели. Это означает, что к тому времени, когда вы будете точно знать, что беременны, вы, возможно, уже будете на пятой или шестой неделе беременности. За эти первые три месяца происходит многое. В этом триместре ваш ребенок растет быстрее, чем в любое другое время. К шести неделям сердцебиение обычно можно услышать, а к концу 12 недели кости, мышцы и все органы вашего ребенка сформируются. На данный момент ваш ребенок выглядит как крошечное человеческое существо и теперь называется плодом.
Вот некоторые из «доз» первого триместра:
- Ранняя консультация акушера и регулярное наблюдение необходимы в течение первого триместра для еженедельного прогресса в развитии плода.
- Тщательно выбирайте акушера и больницу. Избегайте частых изменений, так как это приведет к противоречивым мнениям во время консультаций.
- Увеличьте потребление добавок фолиевой кислоты, поскольку это витамин B, необходимый для образования клеток крови.Это очень полезно для развития нервной системы ребенка. Дозировка будет зависеть от совета врача. Фолиевая кислота назначается до и во время беременности, поскольку она предотвращает нервные дефекты у развивающегося плода.
- Употребляйте больше органических и домашних продуктов, так как они богаты минералами, важными витаминами и белками. Ешьте разнообразную здоровую пищу, богатую железом, кальцием и фолатом.
- Небольшие частые приемы пищи через равные промежутки времени, наряду с достаточным потреблением жидкости, необходимы в течение первого триместра.Выпивайте не менее восьми стаканов (1,5 литра) жидкости каждый день, в основном воды. Очень важно избегать обезвоживания.
- Обязательно выбирайте продукты с антиоксидантами на протяжении всей беременности, например, темно-зеленый шпинат, апельсины, морковь, красные яблоки, желтые бананы, чернику.
- Продолжайте заниматься повседневными делами, если лечащий консультант не рекомендует иное.
- Ходьба играет важную роль и считается лучшим упражнением для беременных. Это помогает поддерживать мышцы в тонусе и, что самое главное, поддерживает вашу активность.Ходьба помогает контролировать уровень сахара в крови, тем самым снижая риск гестационного диабета.
- Отдохни побольше.
- Убедитесь, что вы всегда пристегиваете ремень безопасности при вождении или путешествии на машине.
Что нельзя делать в первом триместре
- Не принимайте самолечения, так как это может быть опасно для здоровья матери и ребенка.
- Не употребляйте нездоровую пищу, так как она повышает риск гестационного диабета, так как в ней много сахара и калорийность.
- Следует избегать курения, употребления алкоголя и кофеина. Если вы беременны, все, что вы вкладываете в свое тело, достигает и малыш. Курение, употребление алкоголя или наркотиков могут пагубно сказаться на росте, развитии и здоровье вашего ребенка, поэтому вам важно изменить свои привычки.
- Не употребляйте уличную еду, чтобы избежать попадания в желудочно-кишечный тракт
- В первом триместре нет необходимости добавлять дополнительную диету.
- Не употребляйте сырую папайю и сырой ананас.
- Избегайте продуктов с консервантами и пестицидами.
- Избегайте обезвоживания и стресса.
- Избегайте перенапряжения и агрессивных упражнений.
- Предотвратить прибавку в весе до 16 недель беременности.
- Не употребляйте продукты, вызывающие запоры.
- Не заходите в сауну и парную, не перегревайте баню.
Второй и третий триместры
Второй триместр — с 13 недели до конца 26 недели и является одним из самых безопасных и лучших периодов на протяжении всей фазы.Дискомфорт, который ожидает мать в первом триместре, будет уменьшаться во втором, хотя некоторые другие неприятные ощущения обнаруживаются. Именно во втором триместре мать начинает чувствовать первые движения ребенка. Должно быть, все начало успокаиваться, и теперь тебе стало комфортнее.
Третий триместр — с 27 недели до конца беременности. На этом этапе женщина может испытывать больше боли и отеков, когда носит с собой ребенка. Беременная женщина также может начать беспокоиться о своих родах.
Что нужно делать во втором и третьем триместре
- Проводите регулярные и своевременные осмотры у врача.
- Сделайте прививку от гриппа. По данным Всемирной организации здравоохранения (ВОЗ), беременные женщины во время сезона гриппа должны получить вакцину. Имеется достаточно доказательств того, что вакцина безопасна для матери и ребенка на любой стадии беременности, так как она обеспечивает защиту от серьезного заболевания во время беременности. Вакцина от гриппа не содержит живого вируса, что означает, что она не может заразить вас, но заставляет ваш организм вырабатывать антитела, которые защищают вас, когда вы подвергаетесь воздействию живого вируса.
- Соблюдайте диету с высоким содержанием белка с достаточным количеством молока и молочных продуктов. Сбалансированная диета очень важна для предотвращения увеличения веса.
- Оставайтесь гидратированными. Обеспечьте регулярный прием жидкости.
- Выполняйте регулярные упражнения, такие как Йога и Ламазе. Посещайте дородовые классы в больнице или дородовые классы. В течение третьего триместра будущие матери могут позаботиться о занятиях по уходу за детьми, что является очень хорошей идеей.
- Сделать увлажняющий крем. Наносите кремы и масла на живот, чтобы предотвратить появление растяжек.Живот беременной женщины сильно растягивается за короткий промежуток времени во втором триместре. Увлажнение живота помогает уменьшить растяжки и зуд, которые могут возникнуть из-за растяжения.
- Обязательно посетите стоматолога, чтобы предотвратить зубные инфекции.
- Подготовить пакеты для больницы.
- Подготовьте свой дом к приему нового члена.
- Найдите людей, которые могут помочь вам в экстренных случаях.
Запрещается во втором и третьем триместре
- Избегайте алкоголя, курения, чрезмерного употребления кофеина.
- Визиты к стоматологу связаны с диагностическими процедурами. Лучше избегать всех стоматологических процедур до родов, так как рентгеновские снимки зубов и некоторые стоматологические препараты могут быть вредными для плода.
- Избегайте недоваренного мяса, чтобы предотвратить такие заболевания, как токсоплазмоз и листериоз.
- Избегайте горячей сауны.
- Не чистить туалетный лоток, чтобы предотвратить заражение.
- Избегайте любых сексуальных контактов в третьем триместре.
Путешествие во время беременности
Для большинства женщин путешествие во время беременности безопасно.Если вы и ваш плод здоровы, вы можете безопасно путешествовать до 36 недели беременности. Лучшее время для путешествия — середина беременности, между 14 и 28 неделями. Наиболее распространенные проблемы при беременности возникают в первом и третьем триместрах. В середине беременности ваша энергия вернулась, утреннее недомогание обычно прошло, и все еще легко обойтись. Лучшее руководство в ваших действиях — это обращать внимание на то, как вы себя чувствуете.
Полеты не противопоказаны при неосложненной беременности.Вы должны чувствовать себя хорошо, без болей в животе и кровотечений. Внутренние поездки обычно разрешены до 36 недель беременности, тогда как международные поездки могут быть сокращены после 32 недель беременности. Это связано с риском преждевременных родов.
Путешествуя в автомобиле, всегда пристегивайтесь ремнем безопасности, чтобы защитить себя и своего будущего ребенка. Ремень безопасности следует пристегивать правильно.
Путешествовать не рекомендуется, если у вас есть определенные осложнения беременности, включая преэклампсию, преждевременный разрыв плодных оболочек и преждевременные роды.Путешествие также может быть не лучшим вариантом, если вы беременны более чем одним плодом. Перед поездкой запланируйте осмотр у своего акушера-гинеколога (гинеколога) перед отъездом. Знайте предполагаемый срок родов. Если у вас возникнут проблемы во время путешествия, вашим опекунам нужно будет знать, как долго вы находитесь в беременности.
Важно, чтобы все будущие мамы покупали удобную одежду и балетки на весь этап. Важно, чтобы каждая будущая мама избегала сильных стрессов на протяжении всех трех триместров.Это может вызвать аномалии у ребенка на ранних сроках беременности и привести к преждевременным родам позже.
Большинство этих запретов действует на протяжении всей беременности, но необходимо соблюдать самые важные запреты, основанные на развитии плода. Беременность — это хорошее самочувствие, а не болезнь, и это событие, которое меняет жизнь будущих родителей. Прибытие этого маленького комочка радости определенно стоит всех хлопот.
(Автор — директор отделения акушерства и гинекологии, Группа больниц Cloudnine, Нойда.)
Длительная беременность — наблюдение — индукция
Длительная беременность (также известная как беременность после родов или после родов) используется для обозначения 5–10% беременностей, которые сохраняются до и после 42 недели беременности.
В этой статье мы рассмотрим факторы риска, лечение и осложнения при длительной беременности.
Этиология и факторы риска
Неясно, почему определенные беременности длились дольше среднего, но были выявлены некоторые факторы риска:
- Обнуление
- Возраст матери> 40
- Прошедшая длительная беременность
- Высокий индекс массы тела (ИМТ)
- Семейный анамнез длительной беременности
[старт-клинический]
Осложнения
Основная проблема при любой продолжительной беременности — повышенный риск мертворождений .Частота мертворождений экспоненциально возрастает после беременности 37/40:
- 37/40 — 1 из 1000
- 42/40 — 3 дюйма 1000
- 43/40 — 6 из 1000
В связи с повышенным потенциалом плацентарной недостаточности , существует также более высокий риск ацидемии плода и аспирации мекония во время родов, а также необходимость инструментального родоразрешения или кесарева сечения.
Снижение переноса кислорода и питательных веществ из-за разложения плаценты может истощить запасы гликогена у плода, что приведет к гипогликемии новорожденных.
[окончание клинической]
Клинические особенности
«Длительная беременность» — это диагноз, основанный на гестационном сроке плода , который рассчитывается с помощью ультразвукового датирования в первом триместре. Таким образом, некоторые длительные беременности могут вообще не иметь клинических проявлений.
Однако наиболее частыми клиническими признаками продолжительной беременности являются:
- Статический рост или потенциально макросомия
- Олигогидрамнион
- Уменьшение шевеления плода
- Наличие мекония
- Признаки окрашивания мекония e.г. на гвоздях
- Сухая / шелушащаяся кожа с пониженным содержанием верникса
- Верникс — это восковое белое вещество, обнаруженное на коже новорожденных.
Рис. 1. Верникс на новорожденном. Дети при длительной беременности, как правило, рождаются с меньшим количеством прыщей и более сухой кожей. [/ Caption]
Дифференциальная диагностика
Во всех случаях продолжительной беременности следует рассматривать неточную датировку как альтернативный «диагноз».
Внедрение сканирования датирования между 11 + 0 и 13 + 6 неделями беременности снизило количество неточно датированных беременностей с использованием последней менструации. Тем не менее, пациенты с плохой послушностью могут по-прежнему иметь длительную беременность из-за ошибок в датах.
Расследования
Рекомендуется проводить свидания между 11 + 0 и 13 + 6 неделями беременности во время сканирования первого триместра. Это наиболее надежно, так как плод редко показывает признаки конституционального большого или маленького размера до более поздней стадии беременности.
Ультразвуковое сканирование для проверки роста, объема ликвора и допплера часто выполняется женщинам с длительной беременностью. Однако данные свидетельствуют о том, что ультразвук имеет плохую прогностическую ценность для определения функции плаценты и прогнозирования дистресса плода.
Менеджмент
В Великобритании рекомендации NICE / RCOG рекомендуют роды до 42 недель беременности, чтобы снизить риск мертворождения при длительной беременности. Этого можно добиться с помощью:
- Мембранные протирки — могут предлагаться с 40 +0 недель у первородящих и 41 +0 недель у рожавших.
- Индукция родов — обычно предлагается на сроках от 41 +0 до 42 +0 недель беременности.
- См. Здесь для получения дополнительной информации.
Женщинам, которые отказываются от индукции родов, следует предлагать дважды в неделю КТГ-мониторинг и УЗИ с измерением околоплодных вод в попытке определить дистресс плода. В случае дистресса плода или других серьезных осложнений для матери или ребенка может потребоваться экстренное кесарево сечение.
[старт-клиника]
Сводка
- При доношенной беременности наблюдается экспоненциальный рост числа мертворожденных.
- Индукция родов рекомендуется при 42/40, чтобы снизить этот риск.
- USS-датирование в первом триместре помогло уменьшить количество ошибок при расчете сроков родов и позволяет врачам и пациентам планировать роды, если они не происходят спонтанно до 42 недель.
- Если индукция / секция не выбрана, рекомендуется усиленное наблюдение.
[окончание клинической]
.

 Вероятность появления врожденной ветрянки у новорожденного доходит до 20%. При данном диагнозе около 30% малышей погибают;
Вероятность появления врожденной ветрянки у новорожденного доходит до 20%. При данном диагнозе около 30% малышей погибают; д.;
д.; Однако при первых проявлениях инфекции не следует поддаваться панике. Более того, паника и истерика – злейшие враги, так как любой стресс снижает активность иммунной системы, а во время заболевания это очень важно. Если вы – беременная женщина и вас поразила ветряная оспа, не переживайте. Вам необходимо в кратчайшие сроки обратиться к квалифицированному специалисту. Лучше – вызвать на дом врача.
Однако при первых проявлениях инфекции не следует поддаваться панике. Более того, паника и истерика – злейшие враги, так как любой стресс снижает активность иммунной системы, а во время заболевания это очень важно. Если вы – беременная женщина и вас поразила ветряная оспа, не переживайте. Вам необходимо в кратчайшие сроки обратиться к квалифицированному специалисту. Лучше – вызвать на дом врача.