причины возникновения и методы леченич
Болезненные ощущения на любом участке тела – сигнал организма, который он посылает мозгу и тем самым сообщает ему, что в данном месте далеко не все в порядке. Причинить существенный дискомфорт в области нижней части спины способно такое заболевание, как копчиковая киста. Причины возникновения у нее самые разные, однако, что удивительно, заложена она в организм человека самой природой… Хотя и появляется далеко не у всех.
Копчиковая киста: причины возникновения
Что это такое?
Некоторые патологии опорно-двигательного аппарата характеризуются тем, что, даже уже присутствуя в организме, долгое время не дают о себе знать. Притом ряд из них обусловлен наследственными факторами или особенностями формирования тела еще на этапе внутриутробного развития. Например, копчиковая киста появляется в тот период, когда малыш вовсю развивается внутри матери. Она формируется в то время, когда происходит активное создание тканей копчика и крестца. Но появляется не всегда, а только в случае, если эти ткани формируются неправильно.
Но появляется не всегда, а только в случае, если эти ткани формируются неправильно.
Эпителиальный копчиковый ход
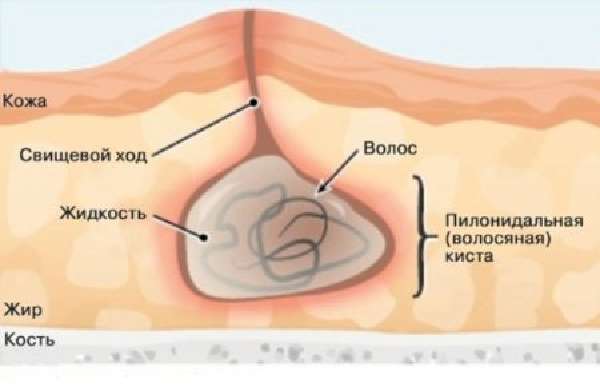
Механизм образования данной кисты таков: в районе складки между ягодицами имеется вытянутая узкая полость, называемая копчиковым ходом. Изнутри она связи с копчиком не имеет и выстлана эпителиальной тканью. Однако на поверхности кожи имеется пара крошечных отверстий, которые не видны глазу. Они называются первичным эпителиальным ходом, сквозь него могут выходить пот и выделения сальных желез. Интересно, что копчиковый ход формируется из зачатков хвоста, который в процессе эволюции у человека исчез, но во время эмбрионального развития начинает развиваться. Однако он исчезает под действием особых гормонов – процесс идет как бы в обратную сторону. Если же в это время произошел какой-либо сбой, то процесс не завершается полностью, и формируется этот самый эпителиальный ход, начинающийся в жировой клетчатке и заканчивающийся в области межъягодички на поверхности кожи.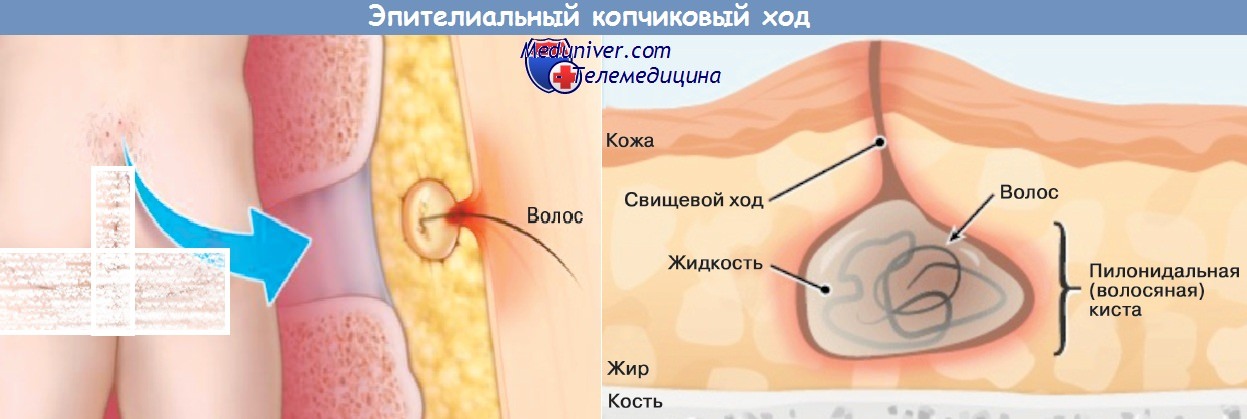
Копчиковый ход
Киста формируется в случае закупорки первичного хода или недостатка гигиены – внутри полости начинаются воспалительные процессы. Сама по себе она представляет полость-капсулу. Со временем, без должного лечения, воспаления перейдут в нагноения. Через какое-то время на коже появится свищ – так называемое вторичное отверстие.
На заметку! Киста копчика, как правило, развивается у мужчин в возрасте 15-40 лет, женщины же не входят в группу риска. Но и у представительниц прекрасного пола киста все же может развиться.
Таблица. Виды копчиковых кист.
| Тип | Описание |
|---|---|
Эпителиальный ход | Формируется в верхней части эпителия, в его верхних слоях. |
Дермоидная киста | Развивается под кожей, но находится глубже, чем эпителиальный ход. Отличается от него тем, что не имеет выходящего наружу отверстия – на коже видно лишь опухоль (к счастью, доброкачественную). Опухоль может начать гноиться. Киста растет и требует срочного лечения. Опухоль может начать гноиться. Киста растет и требует срочного лечения. |
Пилонидальный синус | Развивается на фоне воспалений волосяного фолликула или из-за неправильного роста волосков на коже (например, при врастании волоса). |
Копчиковый свищ | Это последняя форма кисты. Отмечаются обильные нагноения в области мягких тканей. Происходит выделение жидкостей через отверстие на коже. |
Схема кисты копчика
Важно! Киста – не то заболевание, на которое можно махнуть рукой. Это доброкачественная опухоль, которая может переродиться в злокачественную, если не отнестись к ней с должным вниманием.
Симптоматика
Киста копчика как таковых признаков не имеет до момента начала активной фазы развития. Но ее все же можно обнаружить даже в латентной стадии – примерно на расстоянии 8-10 мм от анального отверстия имеется крошечное отверстие между двумя ягодицами. Патология может развиваться годами, при этом совершенно не проявляя никоим образом себя.
Патология может развиваться годами, при этом совершенно не проявляя никоим образом себя.
Фото копчиковой кисты
Обычно пациенты попадают к врачу с уже запущенными кистами, которые лечить труднее и сложнее, чем те, что находятся на начальных стадиях развития. Дело в том, что первое время киста нисколько не беспокоит пациента. И только при обострении и явной симптоматике он приходит к врачу с жалобами.
Симптомы кисты в активной стадии:
- повышение температуры тела, слабость, сонливость;
- болевой синдром в области нижней части спины при наклонах, движении и сидении, который приобретает все большую интенсивность. При активном нагноении боль становится пульсирующей;
- покраснения и отеки в области патологии;
- ощущения дискомфорта;
- врастание волос на коже в месте патологии;
- появление гнойных выделений на последней стадии развития или слизистых – на первичных стадиях.
Не всегда эти признаки появляются в совокупности. На ранних стадиях человек может просто отмечать некий дискомфорт при движении. Но уже это должно послужить сигналом к посещению врача.
На ранних стадиях человек может просто отмечать некий дискомфорт при движении. Но уже это должно послужить сигналом к посещению врача.
Киста копчиковая
Внимание! Киста требует лечения. Если приглушить боль, приняв анальгетик, то человек почувствует себя лучше, но это будет временное облегчение. Киста тем временем будет развиваться дальше и в скором времени сформируется свищевое вторичное отверстие.
Свищ, выводящий нагноения из кисты наружу – это уже осложнение. Но при отсутствии лечения появляются и другие проблемы: может развиться абсцесс крестцово-копчикового соединения и поражение тазовых костей. Кожа покрывается мокнущей экземой. Со временем развиваются парапроктит и проктит. Завершиться все может очень печально – развитием раковых опухолей.
Причины появления
Киста копчика может совершенно не беспокоить пациента всю его жизнь, но все же определенные предпосылки и факторы могут спровоцировать ее развитие. Это могут быть:
Это могут быть:
- ослабление иммунитета;
- травмы нижней части спины и в частности – копчика;
- низкий уровень физической активности;
- малоподвижная работа, подразумевающая сидение на одном месте;
- инфицирование организма;
- отсутствие полноценной личной гигиены;
- воспаления фолликулов;
- сильное переохлаждение.
При воздействии неблагоприятных факторов внешней или внутренней среды происходит закупорка эпителиального копчикового хода
Иногда врач и вовсе не обнаруживает видимых причин для развития такой кисты. А в ряде случаев она не начинает расти даже при совокупном воздействии всех факторов.
Диагностика и лечение
Диагностировать кисту копчика можно при появлении даже первых симптомов. Однако сделать это сможет лишь врач, хотя он и будет ориентироваться в большей степени только по внешним проявлениям болезни. И чем раньше киста выявлена, тем проще будет ее лечение. На последних стадиях справиться с ней сможет только хирург. Восстановительный период после операции достаточно длительный.
Восстановительный период после операции достаточно длительный.
Операция по удалению кисты
Внимание! Самолечение в отношении кист очень опасно! Ряд народных средств, рекомендуемых знахарями в этом случае, может значительно усугубить ситуацию, окончательно закупорив пока еще открытое отверстие кисты и спровоцировать еще более активное ее развитие. А это неизбежно приведет пациента на стол к хирургу.
Операция по удалению кисты проводится под общим или местным наркозом и длится около 30 минут. У больного иссекается сама капсула с содержимым, а также удаляются появившиеся свищи. В целом, оперативное вмешательство показано на любой стадии развития кисты и считается самым эффективным способом лечения, позволяющим избежать рецидивов, так как эпителиальная трубка полностью удаляется. Обычно операция проводится во время ремиссии, крайне редко – при обострениях.
Операция на иссечение кисты копчика
Таблица. Способы удаления кист копчика.
| Методика | Характеристика |
|---|---|
| Открытая рана | Производится вскрытие нагноения, очистка полостей от гноя и подшив краев очищенной раны друг к другу. Методика позволяет исключить рецидивы, но период заживления длительный и порой составляет около 2 месяцев. Обычно метод применяется для кист в стадии обострения. |
| Закрытая рана | Когда киста удалена, формируется небольшое дренажное отверстие. Период восстановления составляет около 3 недель. Метод позволит предотвратить рецидивы. |
| Методика Баском | Во время операции происходит ушивание первичных аномальных ходов, а во вторичные устанавливается дренажная система, которая позволит вывести экссудат. |
| Методика Каридаса | Происходит полное иссечение кисты и небольшого лоскута кожи. При этом пораженное место смещается до середины линии между ягодицами.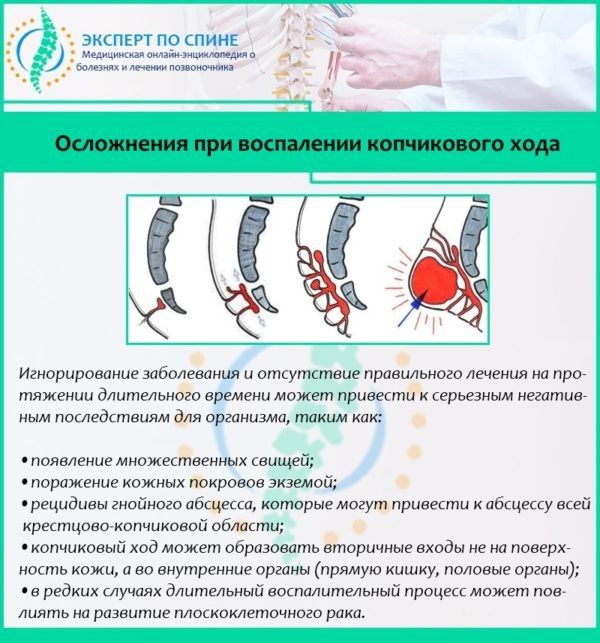 Метод характеризуется высокой скоростью заживления и легким реабилитационным периодом. Метод характеризуется высокой скоростью заживления и легким реабилитационным периодом. |
Удаленная киста копчика
Если вы хотите более подробно узнать, что такое киста на копчике у женщин, а также рассмотреть симптомы и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Как восстановиться после операции?
Период реабилитации будет в значительной степени зависеть от того, каким методом выполнялось удаление кисты. Однако есть и общие рекомендации, выполняя которые, можно прийти в норму максимально быстро.
Шаг 1. Рекомендуется соблюдать постельный режим.
Соблюдайте постельный режим
Шаг 2. Требуется ограничить любые физические нагрузки и исключить подъемы тяжестей как минимум в течение месяца.
Откажитесь от физических нагрузок
Шаг 3. Важно находиться в тепле и защитить тело от воздействия холодных температур.
Избегайте холода
Шаг 4. Требуется как можно чаще менять положение тела, а первые 3 недели нельзя долго лежать на спине или сидеть.
Регулярно меняйте положение тела
Шаг 5. Когда швы будут сняты, нужно регулярно промывать межъягодичную складку антисептическим препаратом.
Промывайте межъягодичную складку
Шаг 6. Первые полгода после операции требуется удалять волосы в области межъягодичной складки.
Удаляйте волосы в течение 6 месяцев
Шаг 7. Важно регулярно посещать врача для проведения осмотров и оценки общего состояния.
Регулярно посещайте врача
Если вы хотите более подробно узнать, как лечить кисту на копчике у мужчин, а также рассмотреть альтернативные методы лечения и реабилитацию, вы можете прочитать статью об этом на нашем портале.
Видео – Копчиковая киста
Киста копчика – это заболевание, с которым шутки плохи. Важно вовремя обратиться к врачу и не затягивать с лечением, чтобы избежать развития серьезных осложнений. Самолечение должно быть полностью исключено. А предотвратить развитие кист можно только при условии бережного отношения к своему здоровью и соблюдении правил личной гигиены.
Важно вовремя обратиться к врачу и не затягивать с лечением, чтобы избежать развития серьезных осложнений. Самолечение должно быть полностью исключено. А предотвратить развитие кист можно только при условии бережного отношения к своему здоровью и соблюдении правил личной гигиены.
Другие болезни — клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Показать все клиники Москвы
лечение иссечением и без операции, как снять воспаление
Эпителиальный копчиковый ход представляет собой врожденный патологический процесс, для которого характерно наличие дефекта в подкожной клетчатке в области между ягодицами. Кроме медицинского названия, распространены такие определения, как «дермоидная киста копчика», «волосяная киста», «пилонидальная киста». Проявляется воспалительный процесс копчикового хода в виде острого болевого синдрома, выделений сукровицы и гноя, уплотнениями и покраснениями кожи.
Краткая информация
Эпителиальный копчиковый ход (ЭКХ) является врожденным дефектом, при котором наблюдается у пациента узкая трубчатая полость в тканях крестца. Несмотря на то что развивается патологический процесс у ребенка еще в эмбриональном периоде, обращаются с проблемой преимущественно пациенты в возрасте от 15 до 36 лет. Для многих такая аномалия остается долгое время незамеченной, пока в нее не проникает инфекция или область не воспаляется после переохлаждения. Классифицируют заболевание на несколько форм:
- Неосложненная – протекает без боли или каких-либо проявлений воспаления.
- Острая – делится на инфильтратную форму и абсцедированную, в первом случае появляется твердое круглое образование, доставляющее дискомфорт. Во втором случае появляется гнойник в области копчика.
- Хроническая – протекает в несколько стадий (инфильтративная, рецидивирующий абсцесс, гнойный свищ, ремиссия), и проявляется в виде периодических обострений.
Проявляется эпителиальный ход одним или сразу несколькими отверстиями в районе складки между ягодицами. При соблюдении правил гигиены, и отсутствие инфицирования, патологический процесс никак себя не проявляет.
При соблюдении правил гигиены, и отсутствие инфицирования, патологический процесс никак себя не проявляет.
Почему развивается
Появляется ЭКХ в период развития плода в утробе, причиной является всегда сбой в формировании тканей. В области ягодичной складки образуется остаточный ход, весь покрытый клетками эпителия. Патологический процесс нельзя назвать серьезным, но диагностируется достаточно часто. Некоторые доктора считают, что предпосылками такого отклонения является врастание внутрь кожи волос. Выделяют следующие предпосылки появления ЭКХ:
- Травма копчика или крестца в результате аварии (авто, мотоцикл, велосипед, конный спорт).
- Низкий уровень гигиены, избыточное скопление кожного сала в складке между ягодицами.
- Механические воздействия на складку между ягодицами.
- Переохлаждение области.
К факторам риска появления ЭКХ относят сидячий образ жизни, избыточная масса тела, чрезмерное оволосение тела, недостаточная гигиена копчика, или частое ношение тесной одежды.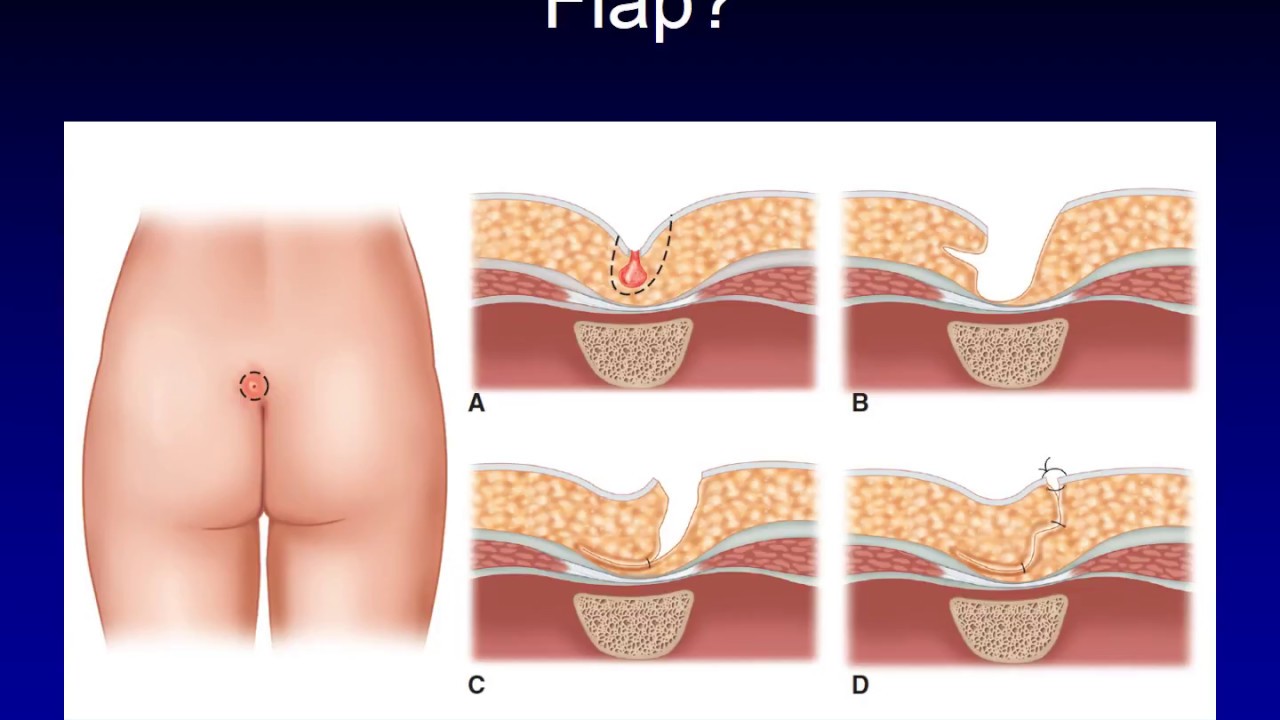 При закупорке первичных отверстий хода и застое содержимого, интенсивно размножаются микроорганизмы, что становится причиной гнойного воспаления.
При закупорке первичных отверстий хода и застое содержимого, интенсивно размножаются микроорганизмы, что становится причиной гнойного воспаления.
Несколько выходов наглядно, ЭКХ указаны красными стрелками
Симптоматика заболевания
ЭКХ на ранних стадиях никак себя не проявляет, только по мере развития в период полового созревания, наблюдаются выраженные симптомы. Пациенты при обращении к врачу, жалуются на ощущение жжения, появления сильного зуда и выделений из копчикового хода. Кроме этого, могут наблюдаться и другие проявления патологического процесса:
- Усиленная боль в районе крестца во время длительного пребывания в сидячем положении.
- Появление нагноения, сукровицы из свищевой формы.
- Развитие инфильтрации в окружающие ткани.
- Повышение температуры тела до отметок 38-39С.
- Расширение отверстия.
- Воспалительный процесс, проявляющийся острой болью.
- Отечность и припухлость в месте воспаления.
- Общая слабость и синдром хронической усталости.

- Появление вторичного свища.
Отсутствие компетентного лечения приводит к появлению гнойных образований. Поэтому для исключения интоксикации и нежелательных последствий, при появлении первых признаков патологического процесса, рекомендуется незамедлительно обращаться к врачу.
Диагностические процедуры
Диагностирование ЭКХ усложняется тем, что симптоматика схожа с рядом патологических процессов. Поэтому врачу важно дифференцировать воспаление эпителиального копчикового хода от парапроктита, копчиковой кисты, заднего менингоцеле или остеомиелита копчика. Для этого специалист проводит визуальный осмотр складки между ягодицами, зондирует свищ, назначает ряд диагностических процедур.
- Ультразвук тканей в районе копчика. С его помощью выявляются размеры нагноившегося участка, наличие связей между полостями, глубокого расположенных абсцессов, которые невозможно определить визуально. Полученные результаты позволяют хирургу определиться со способом оперативного вмешательства.

- Фистулография. В сформированный ход вводится контрастное вещество. Методика направлена на определение наличия нагноившегося хода, что позволяет детальнее спланировать операцию.
- Аноскопия. Проводится исследование при помощи специального оптического прибора – аноскопа. Весь процесс не доставляет боли, но позволяет специалисту оценить общее состояние слизистой оболочки прямой кишки и анального канала. Назначается преимущественно в составе дифференциальной диагностики.
- Магнитно-резонансная томография органов малого таза. Полученный результат – это детальное изображение в нескольких проекциях органов малого таза. Методика достаточно дорогостоящая по сравнению с УЗИ, поэтому к нему прибегают не всегда.
Диагностирование эпителиального копчикового хода не представляет сложности для врача, ведь основным признаком является наличие отверстия в складке между ягодицами. Воспаление в области копчика, не оставляет сомнений, в диагнозе при этом указывается «осложненный ЭКХ».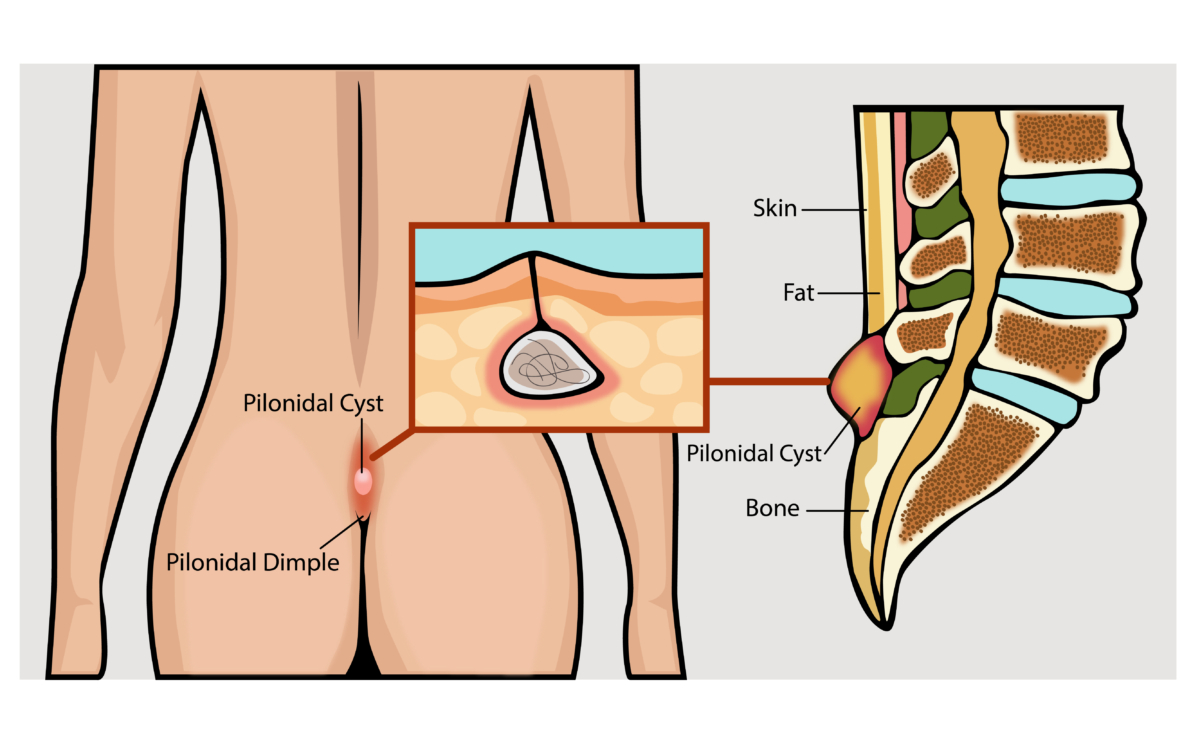
Лечение эпителиального копчикового хода
ЭКХ лечится только хирургическим методом. Методика предполагает радикальное иссечение эпителиального копчикового хода с первичными отверстиями. Кроме самого канала, удаляются и патологически измененные соседние ткани, гнойные свищи. В случае если форма не осложненная, то операция проводится в плановом порядке, в условиях стационара.
Ход операции выглядит следующим образом:
- Подготовка пациента. Использование спинальной анестезии или общего наркоза (при наличии показаний).
- Ход прокрашивается через первичные отверстия.
- При помощи скальпеля свищ иссекается.
- Образовавшаяся рана промывается, удаляют имеющиеся полости или нагноения.
- Рана зашивается, при этом ткани не натягиваются сильно, чтобы не доставить больному дискомфорт.
После операции назначается курс антибактериальной терапии. Используется препарат широкого спектра действия, в среднем курс составляет 7-10 дней. Также пациенту назначаются физиотерапевтические процедуры, теплые ванны, ускоряющие процесс выздоровления. Кроме этого существуют и другие методики хирургического лечения ЭКХ, например, с использованием лазера.
Также пациенту назначаются физиотерапевтические процедуры, теплые ванны, ускоряющие процесс выздоровления. Кроме этого существуют и другие методики хирургического лечения ЭКХ, например, с использованием лазера.
При обнаружении абсцесса пациенту назначается незамедлительное хирургическое вмешательство. В процессе хирург иссекает ход и стенки абсцесса, если рана инфицирование, то послеоперационный период займет больше времени, останется большой рубец. Пациенту назначаются компрессы с использованием мазей, например, «Левомеколь». В некоторых случаях требуется проведение оперативного вмешательства в два этапа:
- Вскрытие абсцесса каждый день для санации.
- Устранение обширного воспаления за счет лечения ЭКХ.
При хронической форме и отсутствии риска обострения, назначается плановая операция с использованием эпидурально-сакральной анестезии. Такой метод обезболивания позволяет избавить пациента от неприятных ощущений в процессе работы хирурга. В среднем потребуется 20-45 минут.
Оперативное вмешательство – единственный способ лечения ЭКХ
Читайте также:
Восстановительный период
Операция по удалению ЭКХ переносится пациентами в целом легко, особенно если используется местная анестезия. Восстанавливается полностью трудоспособность примерно через 2-3 недели после хирургического вмешательства. Рана заживает в течение одного месяца. Первые несколько дней пациент находится в условиях стационара, где получает обезболивающие средства в виде инъекций. При хорошей динамике его отправляют домой, где он продолжает принимать препараты в форме таблеток. Дополнительно используются мази и крема для скорейшей регенерации тканей.
В послеоперационный период следует соблюдать ряд простых рекомендаций:
- Место операции вокруг рубца постоянно следует выбривать, обеспечивая гладкость кожи.
- Швы снимаются на 10 день после операции в условиях процедурного кабинета, делать это самостоятельно, при нахождении дома в этот период, категорически запрещено.

- Наносить крема и мази, следует по утвержденной врачом схеме. Увеличение дозировки не способствует скорейшему выздоровлению.
- Полный отказ от поднятия тяжестей или длительного пребывания в одной позе, сидячем положении.
- Следует избегать поездок в общественном транспорте, особенно в первый месяц после операции.
- Избегать ношения тесной, узкой одежды с плотными швами, для исключения травмы рубца.
- Соблюдать правила личной гигиены и каждый день менять нижнее белье. Отдать предпочтение на период восстановления следует натуральной хлопковой ткани.
Крайне важно соблюдать все рекомендации врача, чтобы не допустить возможных осложнений после хирургического вмешательства и инфицирования раны. При появлении любых воспалительных процессов в области проведения операции, требуется незамедлительно обратиться к врачу для получения медицинской помощи.
Лечение ЭКХ без операции
Без удаления дермоидной кисты лечение не проводится, так как избавиться от патологии другими способами невозможно.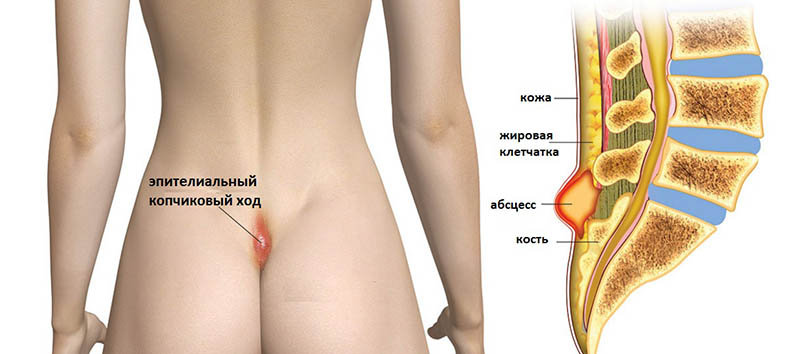 Нетрадиционная медицина предлагает различные непроверенные способы, но в лучшем случае они устраняют неприятную симптоматику, но не причину. Консервативное лечение в виде ванночек, промываний и приема противовоспалительных и антибактериальных средств применяются в острый период. При отсутствии хирургического вмешательства проблема возвращается в виде рецидива позже.
Нетрадиционная медицина предлагает различные непроверенные способы, но в лучшем случае они устраняют неприятную симптоматику, но не причину. Консервативное лечение в виде ванночек, промываний и приема противовоспалительных и антибактериальных средств применяются в острый период. При отсутствии хирургического вмешательства проблема возвращается в виде рецидива позже.
Подсвечивание ходов в процессе проведения операции по иссечению ЭКХ
Возможные осложнения
Операция по удалению ЭКХ в редких случаях проводится в экстренном порядке. Поэтому некоторые пациенты их откладывают или ограничиваются дренированием гнойных образований. Но при длительном хроническом процессе, воспаление может легко мигрировать на окружающие ткани, спровоцировать образование вторичных абсцессов и свищевых ходов. Появляться они могут в паховых складках, на половых органах (например, мошонке) в промежности, анальном отверстии или передней брюшной стенке. Поэтому затягивать с хирургическим лечением не рекомендуется.
Если воспалительный процесс перетекает на копчик, то все это усложняется остеомиелитом, грибковыми поражениями, свищевой пиодермией. Это усугубляет состояние, и ухудшает состояние больного в целом. Не исключаются переход патологии в злокачественную форму.
Отзывы пациентов
Патологический процесс для многих является деликатной проблемой. Поэтому рекомендуется перед тем, как решиться на операцию, ознакомиться с отзывами пациентов. Они помогут разобраться в вопросе.
Ирина М. 26 лет
«Копчиковый свищ обнаружила случайно, когда появился непонятный дискомфорт в складке между ягодицами. Гинеколог направила на консультацию к проктологу, и хотя назначили УЗИ, сомнений в диагнозе не было уже на первичном осмотре. Практически сразу назначили плановую операцию. Все прошло хорошо, использовалась местная анестезия. В целом перенесла ее легко, но период восстановления немного затянулся».
Анна Т. 28 лет
«Волосяная киста врожденная аномалия, но обнаружили ее у меня только в 25 лет, до этого она никак себя не выдавала. На операцию долго не решалась, в итоге дотянула до воспаления. Чтобы не было нагноения, врач назначил антибиотики и назначил день операции. Все прошло в целом хорошо, но долго не проходила боль в месте удаления кисты. Восстановиться помогли рецепты народной медицины и соблюдение рекомендаций врача».
Татьяна П., 31 год
«Обнаружили волосяную кисту еще в подростковом возрасте, но удалять ее я решилась только недавно. В принципе она никак себя не проявляла и не беспокоила, но после перенесенного переохлаждения воспалилась. Долго подбираю подходящую клинику, так как много требований к квалификации хирурга и способу обезболивания. У меня серьезная непереносимость некоторых видов препаратов, поэтому боюсь осложнений, но другого способа избавиться от этой проблемы не существует».
Эпителиальный копчиковый ход представляет собой воспалительный процесс кожного покрова и подкожной клетчатки, проявляющийся в межъягодичной складке крестцово-копчиковой области. Свищевой ход может открываться одним или несколькими точечными отверстиями. Первое время патология может никак себя не проявлять, но по мере развития воспаления проявляется боль. Без незамедлительного лечения заболевание переходит в хроническую форму, поэтому рекомендуется обратиться для консультации к опытному проктологу.
Кокцигодиния, симптомы, лечение боли в копчике. у женщин и мужчин
28 Февраль 2020 14119
Кокцигодиния – заболевание, при котором постоянно присутствуют или регулярно возникают болевые ощущения разной степени интенсивности в копчике, области прямой кишки и анального отверстия. При этом не удается обнаружить никаких органических отклонений от нормы, что свидетельствует о невралгической природе болевого синдрома.
У женщин кокцигодиния диагностируется в 3 раза чаще, чем у мужчин, что обусловлено особенностями строения органов малого таза. Причем чаще всего заболевание возникает у людей 40–50 лет.
Причины развития кокцигодинии
Основной причиной возникновения кокцигодинии является ущемление или травмирование нервов в области крестца и копчика. Подобное может быть даже следствием длительного сидения на твердой поверхности, за рулем автомобиля, особенно с упором на копчик. Особенная нагрузка на него приходится при сидении в позе с подтянутыми к животу ногами. Многие именно в такой позиции проводят большое количество времени перед телевизором, что становится предпосылкой для возникновений нейродистрофической кокцигодинии.
Также причиной развития болевого синдрома может становиться остеохондроз, в особенности пояснично-крестцового отдела, и травмы крестцово-копчикового отдела:
- переломы;
- растяжение связок;
- ушибы;
- травмы мягких тканей.
Они возникают в результате падения с высоты на ягодицы или прямого удара в область копчика тяжелым предметом. На фоне полученных травм, развития воспалительных процессов и развивающейся в результате этого ишемии в надкостнице возникают функциональные и морфологические изменения, нередко присоединяется миозит. В результате появляются стойкие боли.
При отсутствии грамотного лечения образованная соединительной тканью наружная оболочка копчика начинает утолщаться и склерозироваться. Постепенно остеогенные клетки надкостницы изменяются, развивается отечность и сдавление капилляров, что приводит к формированию очагов патологического костеобразования. В таких случаях диагностируют травматическую кокцигодинию.
Также боль в копчике может возникать на фоне формирования кисты на нем. Длительное время новообразование существует незаметно для больного. Но по мере роста оно начинает сдавливать окружающие ткани или происходит инфицирование его жидкого содержимого. Это запускает цепочку воспалительных реакций и требует немедленной медицинской помощи.
Нередко причины возникновения болей в копчике кроются в развитии изменений и болезней органов малого таза, что становится причиной возникновения ложной кокцигодинии. У женщин в качестве таковых может выступать:
- эндометриоз;
- кисты яичника;
- аномальное положение матки;
- беременность и роды.
Также боли в копчике могут ощущаться при колитах, наружном и внутреннем геморрое, анальных трещинах, проктите и парапроктите, а у мужчин и при заболеваниях предстательной железы. Ведь аденома простаты и патологи мочевого пузыря так же способны провоцировать боли в копчике.
Ожирение тоже не способствует укреплению здоровья. Повышенная нагрузка на позвоночник и копчик в частности приводит к увеличению риска его повреждения или вывиха, что и станет причиной возникновения болевого синдрома.
Предпосылками для развития кокцигодинии служат:
- синдром Бехтерева;
- наличие новообразований разной природы в области таза;
- системные заболевания соединительной ткани, в частности ревматоидный артрит;
- хронические запоры;
- перенесенные ранее операции в области органов малого таза, провоцирующие формирование грубых рубцов мягких тканей;
- слабость мышечно-связочного аппарата.
В трети всех случаев определить причины возникновения болей в копчике не удается, поскольку любые органические нарушения отсутствуют, а травм не наблюдалось. Тогда говорят об идиопатической кокцигодинии. Считается, что она является следствием поражения соответствующих нервных сплетений, что приводит к развитию болевого синдрома и нарушению оттока венозной крови.
Виды и симптомы кокцигодинии
Основным симптомом заболевания является ноющая, тянущая, иногда жгучая и резкая боль в копчике, возникающая при сидении или продолжительном стоянии. Боли склонны усиливаться в момент подъема из сидячего положения и затем постепенно уменьшаться. Она появляется в области копчика и может отдавать в близлежащие органы. Болевой синдром усиливается при физических нагрузках, кашле, чихании, наклонах или непосредственном надавливании на копчик, а в области ниже поясницы постоянно присутствует давление или чувство тяжести.
При сильных приступах боли возникает потливость и бледность кожи. Иногда они провоцируют возникновение синдрома раздраженного кишечника. Это сопровождается диареей, рвотой, нарушениями работы органов брюшной полости и органов малого таза, дискомфортом внизу живота. Это может провоцировать раздражительность, проблемы со сном, повышенную утомляемость и снижение работоспособности.
Провокаторами приступов могут выступать:
- смена времени года;
- физическая усталость;
- психологическая нагрузка;
- обострение хронических заболеваний;
- переохлаждение;
- повторные травмы;
- гинекологические или ректальные осмотры.
В тяжелых случаях боли могут достигать такой выраженности, что человек практически неспособен согнуть ноги в тазобедренных суставах, развести ноги в стороны или приседать, а также нарушается походка.
Если заболевание развивается на фоне травмы, диагностируют первичную форму кокцигодинии. В таких ситуациях боли возникают сразу же после удара и исчезают через несколько дней. Спустя несколько недель или месяцев они возвращаются, но больной редко может связать их появление с произошедшей травмой.
В случаях, когда причиной ее возникновения стали гинекологические, урологические, проктологические нарушения, кокцигодиния является вторичным заболеванием.
В течение кокцигодинии боли могут преобладать в разных областях. Они могут наблюдаться также в ягодицах, области промежности, анального отверстия и в прямой кишке. В любом случае кокцигодиния отрицательно сказывается на качестве жизни человека. Она вызывает:
- боли во время дефекации, что заставляет человека стараться как можно реже испражняться, следствием чего становятся запоры;
- снижение качества и регулярности сексуальной жизни, поскольку интимная близость провоцирует усиление болей в копчике;
- снижение социальной активности, так как больной не может долго сидеть и вынужден отказываться от посещений массовых мероприятий или даже менять род трудовой деятельности.
Боль в копчике у ребенка
Кокцигодиния у детей – довольно редкое явление. Хотя в последние годы отмечается тенденция к увеличению частоты появления болей в копчике у подростков. Это обусловлено склонностью проводить много времени за компьютером или с другими гаджетами, низким уровнем физической активности и неправильным питанием. Травмы, а также другие заболевания, могут являться одной из причин появления болей в копчике.
Диагностика и лечение кокцигодинии у детей проводится так же, как и у взрослых. Причем в зависимости от показаний для устранения болей могут применяться как консервативные, так и хирургические методы лечения.
Диагностика
При возникновении болей в копчике, прямой кишке и половых органах следует получить консультацию невролога, проктолога или гинеколога. Благодаря визуальному и ручному осмотру специалист сможет обнаружить признаки органических заболеваний и назначить дополнительные методы исследований: УЗИ, колоноскопию, лабораторные анализы и т. д.
В результате удается обнаружить или исключить опухоли, геморрой, простатит, уретрит и ряд других заболеваний, для которых характерна боль в копчике и промежности. Если подобные патологии не обнаружены, больного направляют на рентген или КТ позвоночника, результаты которого позволяют диагностировать кокцигодинию.
Лечение кокцигодинии
Лечение боли в копчике включает мероприятия, направленные на улучшение состояния пациента и устранение причин, приведших к их появлению. Эффективность терапии зависит от правильности определения причин возникновения заболевания. Пациентам с болями в копчике назначаются:
- медикаментозная терапия;
- физиотерапия;
- ЛФК;
- диета.
В части случаев консервативная терапия оказывается безрезультатной, и людей продолжают донимать мучительные боли в копчике. В таких ситуациях, а также при наличии переломов, рекомендовано хирургическое лечение кокцигодинии. Современные методы нейрохирургии позволяют проводить полноценные операции, практически не травмируя здоровые ткани и получать превосходные результаты. Они отличаются минимальным риском, а также быстрым и легким периодом восстановления.
Медикаментозная терапия
Целями медикаментозной терапии являются уменьшение болевого синдрома, улучшение состояния костной и хрящевой ткани, нервной проводимости, устранение воспалительного процесса и повышение качества перистальтики. Поэтому пациентам назначаются:
- НПВС в виде таблеток, средств для наружного применения;
- миорелаксанты;
- хондропротекторы;
- витамины группы В;
- слабительные средства.
При сильном болевом синдроме проводятся новокаиново-спиртовые и лидокаиновые околокопчиковые блокады. Для ее выполнения больной должен лечь на правый бок и подогнуть ноги. Кожа в области крестца и копчика обрабатывается раствором антисептика, например, раствором Люголя. Медсестра вводит указательный палец левой руки в прямую кишку больного. Это обеспечивает точность выполнения блокады.
Непосредственно укол анестетика делается длинной иглой, вводимой по средней линии между задним проходом и верхушкой копчика. Меняя направление иглы, раствор анестетика вводится вокруг всего копчика, но особое внимание уделяется его передней части. При необходимости блокаду повторяют через 10–15 дней.
Обязательно проводится терапия обнаруженных гинекологических, урологических и проктологических заболеваний. Ее характер подбирается индивидуально в зависимости от вида имеющегося нарушения, возраста пациента и его общего состояния.
Физиотерапия
Методы физиотерапевтического лечения способствуют улучшению состояния больного и повышению эффективности медикаментозного лечения. Они включают сеансы:
- электрофореза;
- УВЧ-терапии;
- ректальной дарсонвализации;
- диадинамических токов;
- лазеротерапии;
- лечебного массажа;
- иглорефлексотерапии;
- парафиновых аппликаций.
Процедуры проводятся курсами по 10–15 сеансов.
ЛФК
Лечебная гимнастика положительно сказывается на состоянии пациента. Регулярные занятия по индивидуально составленному плану способствуют уменьшению болей и нормализации кровотока в органах малого таза.
Диета
Всем пациентам с целью повышения качества пищеварения назначается диета. Ее соблюдение позволяет устранить запоры и дискомфорт при дефекации, что положительно сказывается на самочувствии больного.
В рационе должны преобладать овощные блюда, отварное нежирное мясо и рыба, а также каши и цельнозерновые продукты. В меню можно включать кисломолочную продукцию, кислые фрукты, компоты, зелень и растительные масла.
Отказаться придется от жареной, жирной пищи, газированных напитков и алкоголя. Предпочтение отдается блюдам, приготовленным на пару или запеченным в духовке, хотя также допускается употребление отварной пищи.
Хирургическое лечение боли в копчике
Показаниями к проведению операции на копчике являются:
- выраженный болевой синдром, не поддающийся устранению посредством консервативной терапии;
- патологическая подвижность копчика, что типично для его вывихов или переломов;
- кистозное новообразование на копчике.
До недавнего времени при переломах копчика или неэффективности консервативной терапии лечение кокцигодинии осуществлялось только путем открытой операции, в ходе которой восстанавливалась анатомия копчика или проводилось его удаление. Такое хирургическое вмешательство носит название кокцигэктомии и сопряжено с рисками травмирования нервных структур, крупных кровеносных сосудов и развития ряда других осложнений.
Сегодня альтернативой методу является радиочастотная абляция, отличающаяся минимальной травматизацией тканей, быстротой и легкостью восстановления, а также минимальным количеством интраоперационных рисков.
Кокцигэктомия
В ходе операции удаляется не только деформированный копчик, но и участки нервов. Также хирург рассекает сухожилия спазмированных мышц, что в комплексе приводит к устранению болевого синдрома.
Операция проводится путем удаления копчика от Со1 к последнему копчиковому позвонку (антеградное удаление) или в обратном порядке (ретроградное удаление). Методики отличаются видом созданного доступа.
Так, ретроградная операция выполняется из продольного доступа, который делают параллельно межягодичной складке на расстоянии пары сантиметров от анального отверстия. Такой подход предполагает высокий уровень повреждения мягких тканей и сопряжен с развитием достаточно большого количества послеоперационных осложнений и тяжелым восстановительным периодом. Одним из самых опасных последствий кокцигэктомии, проведенной ретроградным доступом, является повреждение наружного сфинктера и оболочек прямой кишки.
Кокцигэктомия антеградным методом осуществляется через сформированный вблизи крестцово-копчикового сочленения доступ. Нейрохирург выполняет разрез продольно или поперечно, не задевая межъягодичную складку. В результате врач получает возможность удалить копчик целиком вместе с надкостницей или частями.
На первом этапе осуществляется рассечение крестцового-копчиковой связки и удаление диска S5–Cо1. После этого последовательно удаляют позвонки копчика по принципу разборки столбика монет, начиная с Со1.
Но в результате удаления копчика на его месте формируется прямокишечно-копчиковая ямка, в которой скапливается кровь и экссудат. Это создает веские предпосылки для возникновения гематомы, серомы или присоединения инфекции, что впоследствии приводит к возникновению абсцесса. Предпринимаются разные попытки закрыть образовавшийся дефект собственными тканями пациента, но это только незначительно уменьшает риск развития осложнений.
Таким образом, кокцигэктомия – довольно травматичная операция. Поэтому по возможности от нее стараются отказаться в пользу радиочастотной абляции.
Радиочастотная абляция (РЧА) при кокцигодинии
Радиочастотная абляция – малоинвазивный метод лечения заболеваний позвоночника, широко применяющийся в современной нейрохирургии с целью устранения сильных болей. Он обеспечивает получение длительно сохраняющегося эффекта за счет устранения пути передачи болевого импульса от места раздражения к ЦНС.
Суть радиочастотной абляции заключается во введении в тело пациента непосредственно в область прохождения нерва проблемой зоны длинной проводниковой иглы. Ее погружение контролируется посредством ЭОП.
Сквозь иглу погружается повреждающий электрод, который имеет оголенный рабочий конец. С другой стороны копчика устанавливают индифферентный электрод. Первый подключают к радиочастотному генератору, который поддерживает требуемое напряжение. В результате на рабочий конец активного электрода подается электрический ток, требуемую частоту которого выбирают индивидуально. Таким образом, между двумя электродами формируется электрическое поле, что создает тепловую энергию, под действием которой происходит разрушение нервных волокон, провоцирующих возникновение болевого синдрома.
После завершения РЧА в область копчика вводится раствор местных анестетиков и гидрокортизона. Только после этого проводниковая игла удаляется из тела пациента, а оставшиеся проколы закрываются стерильной повязкой.
После операции пациенты могут уже через 2 часа самостоятельно передвигаться и возвращаться к повседневным обязанностям.
Единственным ограничением после нее является необходимость отказаться от подъема тяжелых предметов и приседаний. Таким образом, радиочастотная абляция представляет собой операцию одного дня, которая при минимальном количестве рисков способна надолго решить проблему болевого синдрома.
Но радиочастотная абляция при кокцигодинии не может быть проведена при:
- локальном или генерализованном инфекционном процессе;
- геморрагическом диатезе;
- беременности.
Возможные осложнения и последствия
От своевременности начала и правильности подбора терапии во многом зависит исход заболевания. Если игнорировать боль в копчике и пренебрегать медицинской помощью, это может привести к возникновению таких нежелательных явлений, как:
- хронические запоры;
- хронические заболевания органов малого таза;
- снижение работоспособности;
- выраженные боли при сексуальных контактах;
- болезненность эрекции;
- импотенция.
Таким образом, кокцигодиния представляет собой довольно проблемное заболевание, существенно отравляющее жизнь человеку, но не грозящее инвалидностью и смертельным исходом. Тем не менее оно провоцирует возникновение существенных ограничений в повседневной жизни и способно приводить к стойкой депрессии. Поэтому стоит внимательно относиться к причинам появления болей в копчике и сразу принимать меры для их устранения, например, с помощью радиочастотной абляции. Как показывает практика, именно этот метод дает наилучший результат в кратчайшие сроки и не связан с серьезными рисками ухудшения состояния.
Копчиковый ход
Эпителиальный копчиковый ход (ЭКХ) – врожденный патологический дефект, локализующийся в мягких тканях в зоне крестца.
Особенность данной патологии – наличие небольшого отверстия в межъягодичной складке, которое при проникновении инфекции может воспаляться. Копчиковый ход, согласно последним данным статистики, чаще всего обнаруживается у мужчин.
Воспаление копчикового хода
В группу риска попадают преимущественно молодые пациенты в возрасте 15-25 лет. Копчиковый ход обычно проявляется в подростковом возрасте, когда волосы на теле начинают активно расти. Кроме того, эпителиальный копчиковый ход часто бывает у пациентов, предрасположенных к гипертрихозу.
При развитии данной патологии возможны сопутствующие недомогания: покраснение кожи, появление характерных выделений и болей в области крестца.
Что собой представляет эпителиальный копчиковый ход?
Копчиковый ход – дефект, с которым пациент может родиться. В данном случае наблюдается узкая полость трубчатой формы в крестцовой области. Иногда специалисты называют копчиковый ход дермоидной кистой, пилонидальным синусом или копчиковым свищом.
Расположение копчикового хода
Для ранней стадии эпителиального хода характерно наличие одного или сразу нескольких крохотных отверстий в межъягодичной складке. Если долгое время не будет лечения, возможно появление покраснения, отечности отверстий и специфических эпителиальных выделений.
Строение копчикового хода
Неполноценная гигиена и другие факторы могут привести к возможному проникновению инфекции. Если инфицирования не было, обычно жалобы у пациентов не появляются. Если эпителиальный копчиковый ход воспаляется, тогда сразу же возникают выраженные симптомы.
Копчиковый ход может не вызывать каких-либо беспокойств у пациента до момента воспаления
Если произошла закупорка отверстий копчикового хода, возможны застойные явления секрета. Это создает условия для активного размножения бактерий, что в итоге нередко становится причиной осложнений. Гнойное воспаление является одним из наиболее распространенных.
Эпителиальный копчиковый ход – врожденная проблема. Но пациент может не догадываться о ней
Гнойный инфильтрат расширяет эпителиальный ход, поэтому инфекция легко попадает в жировую прослойку под кожу. При появлении большого гнойного образования повышается риск возникновения вторичного отверстия копчикового хода.
Но если соблюдать все рекомендации врача и не забывать о тщательной и регулярной гигиене, а также избегать повреждений тканей в крестцовой области, можно никогда не узнать о негативных последствиях.
Почему развивается патология?
Уже в процессе эмбрионального развития плода возможно образование эпителиального копчикового хода. Несмотря на то, что данная патология не относится к опасным для жизни врожденным дефектам, она является распространенной.
Секрет полости может содержать жидкий инфильтрат и волос
Специалисты видят причину эпителиального копчикового хода в проблеме неправильного врастания волоса. Это во многом объясняет причину другого названия патологии (волосяная киста).
Формы копчикового хода:
- бессимптомная форма заболевания,
- острая форма, всегда сопровождающаяся выраженным воспалительным процессом,
- хроническая форма, при которой наблюдаются периодические выделения накопившегося инфильтрата с примесью гноя.
Стадии копчикового хода:
Название стадии | Инфильтративная | Абсцедирующая | Гнойный свищ |
Форма заболевания | острая, хроническая | хроническая форма, рецидивные абсцессы | хронический процесс |
Клиническая картина | отсутствие симптомов | появление гнойников | выделения и гнойники наблюдаются постоянно |
Симптомы заболевания
Эпителиальный копчиковый ход обычно не имеет выраженной симптоматики на ранних стадиях развития в детском возрасте. Во время пубертатного периода при активном росте волосяного покрова возможно проявление первых симптомов патологии.
Пациенты в данном случае обычно жалуются на зуд и чувство жжения в крестцовой зоне. Также вероятны выделения при активной работе сальных желез.
При интенсивном выделении сальных и потовых желез возможно закупоривание хода и дальнейшее инфицирование
Эпителиальный копчиковый ход локализуется в межъягодичной складке, где обычно наблюдается повышенная влажность. Это повышает риск закупорки хода, образования инфильтрата, болей при пальпации, гнойных образований после инфицирования хода.
Факторы, вызывающие воспаление
- Травма копчика.
- Отсутствие регулярной гигиены межъягодичной области.
- Гипертрихоз в области, где локализуется первичное отверстие копчикового хода.
- Механические повреждения тканей в области складки.
Дискомфортные ощущения в крестцовом отделе возможны при развитии воспалительного процесса. Иногда помимо боли пациент наблюдает выделения с примесью гноя.
Травма копчика может стать фактором проявления симптоматики патологии
Симптоматика:
- расширение ЭКХ,
- повышение температуры,
- образование вторичного отверстия,
- инфильтрация, которая наблюдается в окружающих тканях,
- периодические или постоянные выделения из свищевого хода,
- боли в области копчика, обычно проявляющиеся при пальпаторном осмотре или во время сидения на стуле.
Для исключения осложнений и рецидивов необходимо своевременное лечение копчиковой кисты. Проктолог проведет необходимые лечебные манипуляции.
Осложнения, вызванные воспалением копчикового хода: множественные свищи, экзема, рецидивы гнойного абсцесса, образование вторичных ходов, плоскоклеточный рак
В том случае, если своевременного лечения не будет, возможно формирование гнойников и появление выделений. Стоит отметить, что при выделениях болевые ощущения обычно минимизируются. Однако очаг инфекции сохраняется.
Со временем заболевание переходит в хроническую форму с возможными периодическими ремиссиями и рецидивами.
Врач может назначить нерадикальное и радикальное лечение воспаления копчикового хода. При длительном отсутствии терапии инфекция будет распространяться
При образовании гнойного свища площадь, пораженная инфекцией, постепенно увеличивается. Инфекция распространяется на соседние участки, что повышает риск интоксикации всего организма.
Диагностика
Исследование эпителиального копчикового хода проводит врач-проктолог. Главный признак, на который он обращает внимание – наличие характерной первичной полости в межъягодичной складке.
При необходимости проводится фистулография. Это один из методов рентгенологического исследования с применением рентгеноконтрастного вещества, которое вводится через катетер.
Еще один метод – ректороманоскопия, подразумевающая визуальный осмотр прямой кишки при помощи специального оборудования.
Ректороманоскоп используется для точного определения размеров и особенностей локализации копчикового хода.
Если во время диагностики обнаруживается воспалительный процесс, свищи, вторичные ходы или начинающийся абсцесс, специалист установит диагноз «осложненный эпителиальный копчиковый ход».
Лечение
Согласно экспертному мнению, эффективным и достаточно популярным методом считается хирургическое иссечение.
Если у пациента наблюдается воспаление эпителиального копчикового хода, его также можно устранить консервативными методами лечения. Но обычно это дополнительный метод.
Способ лечения выбирается в соответствии с определенной формой заболевания, особенностями его течения, стадией, а также в зависимости от наличия или отсутствия каких-либо осложнений.
Суть лечения – удаление копчикового хода и зашивание раны.
Оперативное лечение копчикового хода – удаление тканей в кожно-жировом участке крестцового отдела, где находятся ходы. Перед проведением необходимой манипуляции врач выделяет ходы цветом (например, с помощью зеленки), чтобы четко видеть их.
После иссечения тканей специалист зашивает рану. На практике применяются различные методы. Один из них – метод с подшиванием кожных краев раны ко дну.
Способ подшивания краев раны ко дну после удаления ЭКХ
Осложненное течение воспаления копчикового хода, как правило, требует двухэтапной операции. В таком случае рана обычно не зашивается полностью.
При появлении инфильтрата дополнительно назначаются противовоспалительные препараты. Операция проводится только после устранения воспаления.
Ушивание раны после радикального иссечения ЭКХ с помощью шва Донати (сквозное дренирование)
Если принято решение о проведении двухэтапного оперативного лечения, то тут предполагается вскрытие абсцесса и радикальное удаление копчикового хода, а также последующее соединение краев раневого отверстия.
Операция может предполагать 1 или 2 этапа. При осложненном воспалении обычно проводится двухэтапная операция
Операция не гарантирует исключение риска рецидивов в дальнейшем. Однако благодаря профилактическим мерам можно свести его к минимуму.
Правила профилактики возможных рецидивов
- Устранение всех элементов копчикового хода.
- Регулярное проведение процедуры для удаления волос в межъягодичной зоне в течение первых месяцев после оперативного вмешательства.
- Рыхлая тампонада раны (обработка).
- Защита от инфицирования.
Рекомендации после операции
При любой стадии заболевания будет эффективным радикальное лечение эпителиального копчикового хода. Однако пациентам следует придерживаться рекомендаций врача, чтобы исключить риск рецидивов.
После операции вероятно образование рубца. Первое время важно защищать его от травматизации
Настоятельно рекомендуется отказаться от тесной одежды, синтетических и грубых материалов. Также не стоит использовать вещи с большими швами, которые могут оказывать давление на рубец.
Выводы
Оперативное лечение эпителиального копчикового хода, согласно статистике, обычно благополучно переносится пациентами. Соблюдение ключевых норм гигиены позволит снизить риск воспаления эпителиального копчикового хода.
Киста копчика (эпителиальный копчиковый ход)
Киста копчика (эпителиальный копчиковый ход)
Деликатная и сложная проблема
Киста копчика (эпителиальный копчиковый ход) – одна из самых деликатных и сложных проблем со здоровьем. Те, кто с ней имел дело, понимают о чем речь. Киста копчика встречается, как у мужчин, так и у женщин. По статистике сильный пол страдает в три раза чаще.
Деликатность заключается в локализации патологического очага. Образование располагается в достаточно интимном месте (область копчика, крестца и межьягодичная складка) недалеко от заднего прохода. Не каждый запросто захочет этим поделиться с другими, даже с родственниками и близкими людьми. Далеко не все готовы сразу показать больное место, обсудить свои жалобы и неприятные ощущения, даже с врачами.
При осложнении эпителиальной кисты копчика (абсцедирование, нагноение, рецидив) человек в большинстве случаев лишается возможности поддерживать привычный образ и качество жизни. Появляются раздражающая боль, мучительный дискомфорт, серозное или гнойное отделяемое, неприятный запах, пачкается белье, становятся необходимы дополнительные гигиенические процедуры. Нередко просто невозможно нормально сидеть. И это еще не весь список неудобств.
Многие в такой ситуации вынуждены отказываться от привычных активностей, занятий спортом и даже от интимной жизни. Все это действует угнетающе. Деликатности добавляет то, что киста копчика клинически проявляет себя чаще в подростковом возрасте или период полового созревания. Подростки, как известно, особенно болезненно относятся к таким проблемам, хотя изо всех сил постараются этого не показывать. Для них особенно важны мудрый совет, понимание, помощь и своевременная консультация врача хирурга.
Сложность этой патологии заключается в том, что очень часто бывают рецидивы (повторы) после неправильной подготовки к хирургическому вмешательству, недостаточно радикально проведенной операции (неполное удаление кисты, свищей и затеков), невнимательного ведения в послеоперационном периоде, не выполнении рекомендаций врача, игнорировании элементарных гигиенических процедур и других причин. Некоторым приходится переносить хирургические вмешательства по поводу кисты копчика не один, не два раза, а многократно. Вы не поверите, но до сих пор встречаются люди, которые мучаются всю жизнь из-за рецидивов. Это снижает качество жизни и это безусловно трагедия. Так быть не должно!!!
Необходимо изначально отнестись очень серьезно к этому заболеванию и первичной операции. Согласитесь, никто не хочет оперироваться многократно. Впрочем, не менее серьезно, а возможно и более, нужно отнестись к повторному хирургическому вмешательству, если все же клиническая ситуация рецидивировала. Очень важно не допустить хронизации и продолжения вялотекущего процесса. Киста копчика не совсем обычная и совсем не рядовая проблема. Выбор клиники и врача, чрезвычайно важен, чтобы максимально снизить риск рецидива. Необходима консультация и операция у квалифицированного хирурга специалиста, который имеет опыт в лечении этой патологии.
Запись на прием врача хирурга по тел. +7(495)755-79-18
Киста копчика. Что это? Что является причиной? Классификация
Киста копчика (эпителиальный копчиковый ход, пилонидальная киста, ЭКХ) замкнутая небольшая полость (канал в форме трубки), которая располагается отграничено подкожно в области верхней части межьягодичной складки. Она не имеет непосредственной связи с копчиком и крестцом. Полость кисты изнутри покрыта особой эпителиальной выстилкой, в которой присутствуют обычные волосяные фолликулы, волосы, потовые и сальные железы.
По основной общепринятой версии киста копчика является разновидностью врожденной патологии. Необычный дефект (аномалия) в области межьягодичной складки формируется во внутриутробном периоде. В результате у человека под кожей в верхней части межьягодичной складки в области копчика остается полость (канал или ход) с особой внутренней эпителиальной выстилкой.
По другой версии киста (эпителиальный ход) формируется в результате врастания волос в кожу из-за неправильного роста вовнутрь с инвагинацией (погружением). Нередко появление образования связывают с травмой крестцово-копчиковой области или длительным сидением (часто страдают профессиональные водители). Причиной нагноения, чаще всего служит присоединение специфической инфекции (присутствующей в области заднего прохода).
В детстве копчиковая киста практически не дает о себе знать, так как в полости образования нет инфекции, нет активного роста волос и секреции желез. Клинические проявления заболевания происходят обычно в 13-30 лет. Как правило, в эти годы жизни имеется усиленный рост волос, активная секреция потовых и сальные желез, в том числе и внутри кисты. Волосы в кисте растут, а железы выделяют свой секрет внутрь образования. Все это скапливается.
Когда полость переполняется, появляется неприятный дискомфорт, может появиться мучительная боль, мокнутие, зуд и другие симптомы. Затем между ягодицами в области копчика открывается одна или несколько первичных серозных дырочек (серозных свищей). Содержимое образования (серозное отделяемое, пучки волос) выделяется наружу. При появлении отверстий микроорганизмы активно заселяют полость (инфицирование) в которой их раньше не было. Если по какой-то причине сообщение с внешней средой закрывается, происходит задержка эвакуации (удаления) отделяемого из образования. Возникает переполнение, напряжение, острое воспаление и абсцедирование (нагноение).
Так сложилось, что у этой патологии много различных названий. Иногда это путает или может ввести в заблуждение. Если нет воспаления, образование называется неосложненная киста копчика, дермоидная киста или эпителиальный копчиковый ход. В англоязычной литературе чаще встречаются пилонидальная киста или пилонидальный синус (pylonidal cyst, pylonidal sinus, волосяная или волосатая киста, «волосяное гнездо») из-за наличия внутри волос. Отверстия или дырочки, которые возникают первично или вторично, называются свищами области копчика. Когда появляется острое воспаление и обострение хронического, происходит нагноение и абсцедирование диагноз звучит, как абсцесс, нагноившаяся киста копчика или нагноившийся эпителиальный копчиковый ход. Все эти названия описывают разные стадии или особенности одного и того же процесса.
Тем не менее, чаще всего в клинической практике используется следующая классификация:·
- Киста копчика неосложненная воспалением (без клинических проявлений)
- Острое или обострение хронического воспаления кисты копчика
- Хроническое воспаление (вялотекущий процесс) кисты копчика
- Ремиссия воспалительного процесса (холодный период)
Профилактика. Как можно избежать осложнений и рецидива?
Если у вас неосложненная киста, необходимо сделать все, чтобы избежать воспаления, нагноения и постараться не давать развиться клиническим проявлениям.
Основные профилактические мероприятия:
- Соблюдать все правила личной и интимной гигиены
- Промывать межьягодичную складку
- Носить свободную, чистую, экологичную одежду (отказ от тесной, узкой, синтетической одежды)
- Исключить травматизацию области копчика
- Исключить длительное сидячее положение
- Эпиляция и(или) депиляция в области копчика
- Своевременно обрабатывать и санировать первичные отверстия, раны и микротравмы в области копчика.
- Незамедлительно обращаться к врачу хирургу при появлении первых признаков дискомфорта и воспаления
Если появились клинические проявления или рецидив, то единственно правильным профилактическим мероприятием будет хирургическое лечение.
Что беспокоит при кисте копчика? Симптомы
Если киста копчика не осложнена или находится в «холодном периоде» после воспаления, то она в подавляющем большинстве случаев, не проявляет себя и протекает бессимптомно. Периодически могут появляться некоторый дискомфорт в области копчика, серозные выделения или влажность над- и между ягодицами. Иногда может тревожить анальный зуд. Визуально определяются небольшие точки (втяжения) кожи в области копчика и межьягодичной складки.
При попадании в полость инфекции дискомфорт существенно возрастает, возникает воспаление, боли в области копчика и крестца. Могут возникнуть первичные отверстия (дырочки, свищи) из которых выделяется серозное, сукровичное или гнойное отделяемое. При нагноении и абсцедировании могут сформироваться вторичные гнойные свищи.
При отсутствии или задержке выделений из кисты через отверстия появляется болезненный инфильтрат (припухлость, отек, опухоль, шишка) с четкими контурами в области копчика и межьягодичной складки, который мешает при движениях и ходьбе. При инфицировании содержимого кисты развивается острое воспаление. Появляется боль, отек, покраснение в области инфильтрата. Повышается температура тела (лихорадка). Происходит абсцедирование (образование полости с нагноением).
После того, как самостоятельно или в результате операции абсцесс кисты копчика дренируется (отток гноя), наступает облегчение. Боли, отек и покраснение проходят, воспаление стихает. Свищ постепенно закрывается, а послеоперационная рана-разрез заживает. Наступает период мнимого благополучия (холодный период). Ждать полного излечения не стоит, поскольку сохраняется очаг дремлющей хронической инфекции (субстрат хронического воспаления), который обостряется или повторно воспаляется при определенных благоприятных для этого условиях.
Если не делать радикальную операцию, то периоды обострений и ремиссий (промежуток между обострениями) могут чередоваться в течение месяцев, а иногда лет. При ремиссии отека и гиперемии, как правило, нет. Могут беспокоить периодические тупые боли или дискомфорт в области копчика. Неудобства возникают при сидении и при наличии скудных выделений из отверстий, свищей. Свищи могут функционировать, открываться и закрываться. При длительной ремиссии вокруг отверстий появляется пигментация и рубцовые изменения тканей.
Лечение кисты копчика (предоперационное обследование, подготовка, операции)
Лечение кисты копчика хирургическое. Для уточнения диагноза и исключения другой патологии (свищи прямой кишки, пресакральная тератома, остеомиелит) необходимо исследование прямой кишки, в ряде случаев могут потребоваться рентгенография, колоноскопия или ирригоскопия. Перед хирургическим вмешательством очень важна тщательная депиляция операционного поля и обязательно необходимы очистительные клизмы.
При абсцессе кисты копчика (нагноившийся эпителиальный копчиковый ход), острых воспалительных явлениях или обострении хронического процесса первым этапом необходимо дать отток гнойному содержимому кисты (вскрыть, дренировать). Гнойник вскрывается в срочном порядке небольшим разрезом под местной анестезией. Полость опорожняется, санируется антисептическими растворами и дренируется. После оттока гноя наступает облегчение. Накладываются повязки с мазями на водорастворимой основе (левомеколь). Боль проходит, воспаление стихает, послеоперационная рана-разрез заживает. Наступает период мнимого благополучия (полного излечения не наступает). Сохраняется очаг дремлющей хронической инфекции. Без второго этапа — радикальной операции (полное иссечение или удаление кисты копчика), как правило, нагноение повторяется вновь и вновь. При длительной отсрочке радикального вмешательства воспаление может перейти в хроническую стадию с образованием новых инфильтратов и вторичных свищей.
Первичная радикальная операция (киста копчика неосложненая) или второй этап лечения после стихания острых воспалительных явлений в период ремиссии («холодный период») осуществляется в плановом порядке. Операция выполняется под местной инфильтрационной, спинальной анестезией или под внутривенным наркозом. Хирургическое вмешательство заключается в удалении (иссечении) патологического образования (кисты, канала, хода) вместе с внутренней выстилкой, содержимым полости, измененными после неоднократных воспалительных процессов окружающими тканями до фасции. Все первичные и вторичные дырочки (отверстия, свищи) тоже иссекаются. Для максимального исключения риска рецидива все ходы, свищи обязательно прокрашиваются специальным красителем. После иссечения кисты копчика послеоперационная рана, как правило, ушивается наглухо. Накладываются швы по Донати, которые обеспечивают хорошую остановку кровотечения и аккуратное сопоставление краев раны.
В ряде клиник послеоперационную рану оставляют открытой или подшивают края раны к ее дну для вторичного заживления (марсупилизация). На наш взгляд, такая тактика ведения послеоперационной раны имеет очень много недостатков:
- травматичность
- снижение качества жизни пациента
- возможно вторичное инфицирование
- высока вероятность рецидива
- порочные послеоперационные рубцы после вторичного заживления
Послеоперационный период. Перевязки после операции
В послеоперационном периоде в течение первых суток после операции необходимо соблюдать постельный режим. Вставать и ходить можно на следующий день после хирургического вмешательства. Присаживаться можно на 5-6-7 день. Полноценно сидеть на 8-9 сутки. Очень важно исключить нагрузку на швы. Необходимо избегать травматизации послеоперационной раны, а в дальнейшем рубца. В послеоперационном периоде антибактериальная терапия назначается, если процесс сопровождался острым воспалением и абсцедированием. Обезболивающие препараты используются при наличии болевого синдрома. На швы накладывается современная воздухопроницаемая асептическая повязка с впитывающей подушечкой. Перевязки делаются ежедневно. На 4-5 сутки при отсутствии выделений из раны можно перевязывать через день. При первичном заживлении швы снимаются на 12-14 сутки после операции.
Если послеоперационная рана ведется открыто, то вторичное заживление занимает достаточно длительный период. В такой ситуации для перевязки и ухода лучше всего использовать современные лечебные повязки и средства фиксации. В послеоперационном периоде не должно страдать качество жизни пациента. Мы можем подобрать специальные перевязочные материалы для ухода за открытой раной, даже если Вы оперировались в другой клинике.
Реабилитация. Профилактика рецидива. Прогноз
Для профилактики рецидива после хирургического вмешательства обязательно необходимы наблюдение врача хирурга и периодическая депиляция волос в области послеоперационной раны. Как делать депиляцию должен объяснить врач хирург. Очень важно неукоснительно соблюдать основные профилактические мероприятия (см. выше). Прогноз после радикального хирургического лечения кисты копчика благоприятный. Трудоспособность восстанавливается полностью.
Осложнения и последствия
При тяжелом течении процесса могут развиться следующие осложнения:
- рецидив
- остеомиелит копчика (гнойное поражение кости)
- свищевая пиодермия (гнойное поражение кожи)
- грибковое поражение
- множественные сообщающиеся гнойные свищи и патологические ходы с эпителиальной выстилкой (крестцово-копчиковая область, промежность, мошонка, паховые складки, передняя брюшная стенка, анус)
Осложнения требуют кропотливого, длительного, нередко многоэтапного лечения. Грамотная профилактика, правильный выбор клиники и врача, своевременное обращение, радикальная операция, соблюдение всех рекомендаций помогут Вам избежать подобных проблем.
Запись на прием по тел: +7(495)755-79-18
Врач хирург, кандидат медицинских наук Гармаев Александр Шагжиевич
Читайте также
Лечение пролежней
Лечение атеромы
Удаление вросшего ногтя
Поделиться:
Воспаление легких — причины и лечение воспаления легких
Мы живем в мире, полном загрязнений, частиц пыли, шерсти собак и кошек, химических загрязнителей, таких как пары аммиака, и целого ряда других вредных веществ, которые ухудшают жизнь. Каждый день мы сталкиваемся с людьми, которые сталкиваются с затрудненным дыханием из-за раздражения, вызванного одним из этих раздражителей, которое усугубляется чрезвычайно напряженным образом жизни, который мы ведем, не оставляя нам времени на отдых и расслабление.Все такие заболевания называются воспалением легких или раздражением внутри легких, которое приводит к затруднению дыхания и боли в груди. Читайте дальше, чтобы узнать, что такое воспаление легких, что его вызывает и как его лечить или лечить.
Что такое воспаление легких?
Внутренняя оболочка легких называется плеврой. Когда что-то его раздражает, чувствуется резкая боль в груди. Это явление, известное как плеврит, широко известно как воспаление легких и в некоторых случаях может вызывать боль и даже затруднение дыхания.Часто это сопровождается влажным или сухим кашлем, частым полным пульсом и другими симптомами, которые могут быть сродни воспалительной лихорадке. В основном существует два типа воспаления легких — сухое и влажное, причем последний из двух причин беспокоит людей больше, чем первый.
Влажное воспаление легких возникает из-за скопления избыточной жидкости в легких. Это скопление может быть связано с различными инфекциями — вирусными, паразитарными или бактериальными. Это может вызвать боль и сильное затруднение дыхания.С другой стороны, сухое воспаление может быть вызвано трением одного слоя плевры о другой. Мы должны понимать, что плевра состоит из внутреннего слоя, окружающего легкие, и внешнего слоя, выстилающего грудную полость. Эти плевральные оболочки довольно тонкие и очень плотно прилегают друг к другу. Жидкое покрытие находится в узком пространстве между двумя слоями. Когда этот слой жидкости истончается, два слоя трутся друг о друга, вызывая боль и дискомфорт.
Что вызывает воспаление легких?
Воспаление легких обусловлено множеством причин.На самом деле врачи назвали не менее ста восьмидесяти различных причин. Эти причины варьируются от физиологических — например, в случае пневмонии, бронхита, астмы (даже бронхиальной астмы), фиброза легких, хронического обструктивного заболевания легких (ХОБЛ) и так далее — до воспаления, вызванного некоторыми раздражителями и некоторыми химическими веществами, например деревом. осколки, табак, пыль сахарного тростника, сено или химические вещества, такие как фосген, аммиак, диоксид азота, диоксид серы, сероводород, лак, пары формалина и другие подобные сильнодействующие химические вещества.
Лечение воспаления легких
Врачи прописывают множество различных способов вылечить воспаление легких, в зависимости от состояния пациента, типа воспаления и его причин. Вот несколько способов лечения воспаления легких:
Антибиотики
Этот курс лечения часто применяется, когда воспаление легких является результатом инфекции. Антибиотики устранят первопричину воспаления.Тип и дозировка этих антибиотиков зависит от конкретного состояния и истории болезни пациента.
Ингаляторы
Ингаляторы в основном назначают тем, кто страдает от аллергических реакций, таких как бронхит, бронхиальная астма и астма, которые вызваны слабой иммунной системой, а не другими проблемами. В таких случаях нет гарантии, что инфекция полностью вылечится или больше не повторится.
Дренаж легких
Бывают случаи, когда воспаление легких усиливается из-за постоянного кашля, вызванного накоплением жидкости и слизи в легких.Если пациент не может самостоятельно избавить легкие от этой жидкости и слизи, врач может порекомендовать удалить жидкость из легких с помощью аппарата.
Местные воспалительные реакции — AMBOSS
Последнее обновление: 7 января 2021 г.
Резюме
Воспаление — это реакция васкуляризированных тканей на вредные раздражители, такие как инфекционные агенты, механические повреждения и химические раздражители. Воспаление имеет как местные, так и системные проявления и может быть острым или хроническим.Местная воспалительная реакция (местное воспаление) возникает в зоне воздействия вредного раздражителя. Острое местное воспаление развивается в течение нескольких минут или часов после воздействия вредного раздражителя, имеет короткую продолжительность и в первую очередь затрагивает врожденную иммунную систему. Пять классических признаков острого местного воспаления — это покраснение, отек, жар, боль и потеря функции. Эти признаки вызваны последовательностью событий, которая запускается повреждением ткани и позволяет лейкоцитам достичь места повреждения, чтобы устранить причинный фактор.Эта последовательность включает изменения местной гемодинамики и проницаемости сосудов, а также взаимодействие между лейкоцитами, эндотелием и интерстициальной тканью, через которое лейкоциты покидают кровеносные сосуды. Для поддержания сосудистых изменений и привлечения большего количества иммунных клеток к месту воспаления лейкоциты и тканевые клетки секретируют ряд медиаторов воспаления, включая интерлейкины и хемокины. Устранение причинного фактора лейкоцитами приводит к разрешению острого воспаления и восстановлению тканей с полной регенерацией или рубцеванием.Неспособность устранить возбудитель или длительное воздействие возбудителя приводит к хроническому воспалению, которое ограничивает распространение возбудителя на участке первоначальной острой воспалительной реакции. Хроническое воспаление может длиться от месяцев до лет и в первую очередь затрагивает адаптивную иммунную систему.
Острое местное воспаление
Обзор
- Определение: немедленная реакция на патогенный фактор (например, травма, некроз, инородные тела, инфекция)
- Характеристики
- Острое воспаление выполняет следующие функции:
- Устранение патогенного фактора
- Удаление некротических клеток, образовавшихся в результате первоначального повреждения
- Начало восстановления тканей
- Быстрое начало (происходит от секунд до минут после встречи с причинным фактором)
- Преходящий и обычно непродолжительный; (я.е., проходит в течение нескольких минут или дней, если это не вызвано иммунологическим заболеванием)
- Включает в себя врожденную иммунную систему (т.е. реакция не так специфична, как при хроническом воспалении)
- Высвобождение медиаторов воспаления приводит к пяти классическим признакам воспаления: см. «Классические признаки воспаления» ниже.
- Воспалительная реакция сама по себе может быть вредной для человека при следующих обстоятельствах:
- Острое воспаление выполняет следующие функции:
Вовлеченные компоненты
Воспалительные реакции
- Местные гемодинамические изменения
- Повышенная проницаемость сосудов
- Клеточные эффекты
,00
Возможные результаты
Классические признаки воспаления
| Признаки воспаления [3] | ||
|---|---|---|
| Признак | Механизм | Медиаторы |
| Рубор (покраснение) | Медиаторы | Высвобождение медиаторов |
копчиковый — определение английского языка, грамматика, произношение, синонимы и примеры
Есть восемь пар шейных нервов, двенадцать пар грудных нервов, пять пар поясничных нервов, пять пар крестцовых нервов и одна пара из копчиковых нервов .
WikiMatrix
Затем он сливается с надкостницей, мембраной, находящейся на поверхности всех костей, и образует копчиковую связку .
WikiMatrix
Хвост отделяется от туши на стыке крестцовых и копчиковых позвонков.
UN-2
Образец крови объемом 5 мл был взят из копчиковой вены для определения гематокрита и для мазков крови, окрашенных красителем Райта, для оценки внутриклеточных паразитарных форм, морфологически совместимых с Anaplasma spp.и Babesia spp.
scielo-abstract
Они сгруппированы в соответствующие шейных, грудных, поясничных, крестцовых и копчиковых областей позвоночника.
WikiMatrix
Радикальные оперативные методы лечения эпителиального копчикового хода .
Обычное сканирование
Perosomus elumbis — заболевание неизвестной этиологии, характеризующееся частичной или полной агенезией поясничных, крестцовых и копчиков позвонков, в этих случаях спинной мозг оканчивается слепым позвоночным каналом.
scielo-abstract
«Хвост без сальной железы» получают путем разделки тушки между суставом, соединяющим позвонки (кости спины) и копчиковый позвонок (кости копчика).
UN-2
В настоящей работе использовались семь коров голштинской породы и семь коров Хартон-дель-Валье, у которых образцы крови были взяты посредством копчиковой венепункции в вакуумных пробирках, с гепарином в качестве антикоагулянта и без антикоагулянта, в течение переходного периода и до 60-го дня после родов. .Всего было проанализировано 156 проб.
scielo-abstract
«Хвост без сальной железы» получают путем разделки туши между суставом, соединяющим позвонки (кости спины) и копчиковый позвонок (кости копчика).
MultiUn
Он включает от трех до пяти отдельных или сросшихся копчиковых позвонков ниже крестца, прикрепленных к крестцу с помощью фиброзно-хрящевого сустава, крестцово-копчикового симфиза, что позволяет ограниченное движение между крестцом и копчиком.
WikiMatrix
У человека имеется 31 пара спинномозговых нервов: 8 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 1 копчиковых .
WikiMatrix
При тренировке полового члена и яичек эта сила усиливает «Ци» (внутреннюю жизненную силу) за счет упражнений на анальную, промежностную и лобковую мышцу, укрепляя эти мышцы в процессе.
патенты-wipo
Пациентка была направлена к хирургу-колоректальному хирургу, и впоследствии ей было выполнено успешное лапароскопическое восстановление копчиковой грыжи .
спрингер
Шейные позвонки (7 костей) Грудные позвонки (12 костей) Поясничные позвонки (5 костей) Крестцовые позвонки (5 костей при рождении, сросшиеся в одну после подросткового возраста) Копчиковые позвонки (набор из 4 костей при рождении; некоторые или все срослись вместе, но, похоже, между исследователями существуют разногласия относительно того, какое число должно быть наиболее частым.
WikiMatrix
без хвоста и первого копчикового позвонка
еврлекс
Множественное число от «копчик» — « копчиков ».»
OpenSubtitles2018.v3
Консультация проктолога по поводу заболеваний толстой кишки и аноректальной области (геморрой, трещины заднего прохода, свищи прямой кишки, острый паропроктит, эпителиальный копчиковый ход , ректоцеле, криптит и др.
Обычное сканирование
Он возникает из мозгового конуса, а его передний корень помогает формировать копчиковое сплетение .
WikiMatrix
Используя копчиковую венепункцию , в вакуумные пробирки с антикоагулянтом и без него собирали полную пробу.
scielo-abstract
Материалы и методы. Было случайным образом выбрано 50 самок голштинской породы и было получено 5 см3 образцов крови из копчиковой вены животных среды . Образцы хранились и сохранялись на картах FTA® для дальнейшего лабораторного анализа. и были проанализированы в молекулярной лаборатории.
scielo-abstract
Условие
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Условие
| Определение | |
Термин
| Определение | |
Термин
| Определение | |
Термин
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| Определение | |
Срок
| ||
воспаление | Определение, симптомы, лечение и факты
Воспаление , реакция, вызванная повреждением живых тканей.Воспалительная реакция — это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его цель — локализовать и устранить повреждающий агент, а также удалить поврежденные компоненты ткани, чтобы организм мог начать заживать. Ответ состоит из изменений кровотока, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровотока к месту повреждения ткани. Воспалительная реакция, которая длится всего несколько дней, называется острым воспалением, а более продолжительная реакция называется хроническим воспалением.
путей активации комплемента
Основная функция белков комплемента состоит в том, чтобы способствовать разрушению патогенов, проникая через их внешние мембраны (лизис клеток) или делая их более привлекательными для фагоцитирующих клеток, таких как макрофаги (процесс, известный как опсонизация) . Некоторые компоненты комплемента также способствуют воспалению, стимулируя клетки к высвобождению гистамина и привлекая фагоцитарные клетки к месту инфекции.
Encyclopædia Britannica, Inc.
Популярные вопросы
Что такое воспаление?
Воспаление — это реакция, вызванная повреждением живых тканей.Воспалительная реакция — это защитный механизм, который развился у высших организмов, чтобы защитить их от инфекции и травм. Его цель — локализовать и устранить повреждающий агент, а также удалить поврежденные компоненты ткани, чтобы организм мог начать заживать. Ответ состоит из изменений кровотока, увеличения проницаемости кровеносных сосудов и миграции жидкости, белков и лейкоцитов (лейкоцитов) из кровотока к месту повреждения ткани. Воспалительная реакция, которая длится всего несколько дней, называется острым воспалением, а более продолжительная реакция называется хроническим воспалением.
Каковы признаки воспаления?
Четыре основных признака воспаления — это покраснение (латинское rubor ), жар ( кал ), опухоль ( опухоль ) и боль ( dolor ).
- Покраснение вызвано расширением мелких кровеносных сосудов в области повреждения.
- Тепло возникает в результате усиленного кровотока в этой области и ощущается только в периферических частях тела, таких как кожа. Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры в месте травмы.
- Отек, называемый отеком, в основном вызван скоплением жидкости за пределами кровеносных сосудов.
- Боль, связанная с воспалением, частично возникает из-за деформации тканей, вызванной отеком, а также вызывается некоторыми химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Воспаление — это хорошо или плохо?
Воспаление служит механизмом защиты от инфекций и травм, а локализация и устранение повреждающих факторов и удаление поврежденных компонентов ткани позволяет начать процесс заживления.В процессе заживления поврежденные клетки, способные к размножению, восстанавливаются. Восстановление тканей, приводящее к образованию рубцов, может произойти, когда нормальная структура ткани не может быть успешно восстановлена. Неспособность воспроизвести исходную структуру органа может привести к болезни. Острое воспаление обычно полезно, но часто вызывает неприятные ощущения, такие как боль или зуд. В некоторых случаях воспаление может причинить вред. Разрушение ткани может происходить, когда регуляторные механизмы воспалительной реакции нарушены или способность очищать поврежденные ткани и посторонние вещества нарушена.В других случаях несоответствующий иммунный ответ может вызвать длительный и разрушительный воспалительный ответ. При аутоиммунных реакциях иммунная система организма атакует собственные ткани, что приводит к длительному хроническому воспалению.
Хотя острое воспаление обычно полезно, оно часто вызывает неприятные ощущения, такие как боль в горле или зуд от укуса насекомого. Дискомфорт обычно носит временный характер и исчезает, когда воспалительная реакция делает свое дело. Но в некоторых случаях воспаление может причинить вред.Разрушение ткани может происходить, когда регуляторные механизмы воспалительной реакции нарушены или способность очищать поврежденные ткани и посторонние вещества нарушена. В других случаях несоответствующий иммунный ответ может вызвать длительный и разрушительный воспалительный ответ. Примеры включают аллергические реакции или реакции гиперчувствительности, при которых агент окружающей среды, такой как пыльца, которая обычно не представляет угрозы для человека, стимулирует воспаление, и аутоиммунные реакции, при которых хроническое воспаление запускается иммунным ответом организма на его собственные ткани.
Причины
Факторы, которые могут стимулировать воспаление, включают микроорганизмы, физические агенты, химические вещества, несоответствующие иммунологические реакции и гибель тканей. Инфекционные агенты, такие как вирусы и бактерии, являются одними из наиболее распространенных раздражителей воспаления. Вирусы вызывают воспаление, проникая в клетки тела и разрушая их; бактерии выделяют вещества, называемые эндотоксинами, которые могут вызвать воспаление. Физические травмы, ожоги, лучевые поражения и обморожения могут повредить ткани, а также вызвать воспаление, как и коррозионные химические вещества, такие как кислоты, щелочи и окислители.Как упоминалось выше, неправильные иммунологические реакции могут вызвать несоответствующий и разрушительный воспалительный ответ. Воспаление также может возникнуть в результате гибели тканей из-за недостатка кислорода или питательных веществ, что часто бывает вызвано потерей кровотока в этой области.
Признаки
Четыре основных признака воспаления — покраснение (лат. rubor ), жар ( кал ), опухоль ( опухоль ) и боль ( долор ) — были описаны в I веке нашей эры. римский писатель-медик Авл Корнелий Цельс.Покраснение вызвано расширением мелких кровеносных сосудов в области травмы. Тепло возникает в результате усиленного кровотока в этой области и ощущается только в периферических частях тела, таких как кожа. Лихорадка вызывается химическими медиаторами воспаления и способствует повышению температуры в месте травмы. Отек, называемый отеком, в первую очередь вызван скоплением жидкости за пределами кровеносных сосудов. Боль, связанная с воспалением, частично является результатом деформации тканей, вызванной отеком, а также вызвана определенными химическими медиаторами воспаления, такими как брадикинин, серотонин и простагландины.
Оформите подписку Britannica Premium и получите доступ к эксклюзивному контенту.
Подпишитесь сейчас
Пятым последствием воспаления является потеря функции воспаленной области, особенность, отмеченная немецким патологом Рудольфом Вирховым в 19 веке. Нарушение функции может быть вызвано болью, препятствующей подвижности, или сильным отеком, препятствующим движению в этой области.
Острый воспалительный ответ
Сосудистые изменения
При первом повреждении ткани мелкие кровеносные сосуды в поврежденной области на мгновение сжимаются, и этот процесс называется вазоконстрикцией.После этого преходящего события, которое, как считается, не имеет большого значения для воспалительной реакции, кровеносные сосуды расширяются (вазодилатация), увеличивая приток крови к этой области. Расширение сосудов может длиться от 15 минут до нескольких часов.
Затем стенки кровеносных сосудов, которые обычно пропускают только воду и соли, становятся более проницаемыми. Богатая белком жидкость, называемая экссудатом, теперь может выходить в ткани. Вещества в экссудате включают факторы свертывания крови, которые помогают предотвратить распространение инфекционных агентов по телу.Другие белки включают антитела, которые помогают уничтожать вторгшиеся микроорганизмы.
По мере того, как жидкость и другие вещества вытекают из кровеносных сосудов, кровоток становится более вялым, и лейкоциты начинают выпадать из осевого потока в центре сосуда и приближаться к стенке сосуда. Затем белые кровяные тельца прикрепляются к стенке кровеносного сосуда, что является первым шагом в их эмиграции во внесосудистое пространство ткани.
Пассивные элементы | Грамматика — от среднего до выше среднего
Посмотрите на эти примеры, чтобы увидеть, как используется пассивный залог.
В Италии производится много оливкового масла.
Эту книгу написала Анджела Дэвис.
Подозреваемый будет освобожден завтра.
Этот продукт не тестировался на животных.
Попробуйте это упражнение, чтобы проверить свою грамматику.
- Грамматический тест 1
Грамматика B1-B2: Пассивные: 1
Прочтите объяснение, чтобы узнать больше.
Грамматика
Мы используем пассивный залог, чтобы изменить фокус предложения.
Мой велосипед украли. (пассивный — фокус на мой велосипед )
Кто-то украл мой велосипед. (активный — фокус на кто-то )
Мы часто используем пассив:
- , когда мы предпочитаем не упоминать, кто или что выполняет действие (например, неизвестно, очевидно или мы не хотим говорить)
- , чтобы мы могли начать предложение с наиболее важной или наиболее логичной информации
- более формальным или научным письмом.
Как мы делаем пассивные
Мы превращаем пассивное слово в глагол в + причастие прошедшего времени. Мы начинаем предложение с объекта.
| Аватар | было | режиссер Джеймс Кэмерон. |
| ↓ | ↓ | ↓ |
| Объект | + — + | причастие прошедшего времени |
Не всегда нужно добавлять, кто или что выполнил действие.
| Мой рейс | это | аннулировано. |
| ↓ | ↓ | ↓ |
| Объект | + — + | причастие прошедшего времени |
Только форма может быть изменений, чтобы сделать время напряженным. Причастие прошедшего времени остается прежним. Вот примеры пассивного слова в его наиболее распространенных временах.
| Напряженное | Пример | Структура |
| Настоящее простое | Алиоли изготавливают из масла, чеснока и соли. | is / are + причастие прошедшего времени |
| Настоящее время непрерывно | На этой неделе в зале идет покраска. | — это + причастие прошедшего времени |
| Прошлое простое | Джон Ф. Кеннеди был убит в 1963 году. | было / было + причастие прошедшего времени |
| Прошлое непрерывное | Знаки ставили на прошлой неделе. | было / было + причастие прошедшего времени |
| Настоящее совершенство | Апельсины здесь выращивали веками. | было / было + причастие прошедшего времени |
| Прошлое совершенное | Вернувшись домой, он обнаружил, что его квартиру ограбили. | было + причастие прошедшего времени |
| Простое будущее | Работы будут закончены на следующей неделе. |