Почему скапливается жидкость в легких, причины и лечение недуга
Жидкость в легких: симптоматика, лечение
Общая информация
При онкологическом процессе иногда наблюдается скопление жидкости в легких. Сам факт этот может сигнализировать об:
- Отеке легких;
- Экссудативном плеврите;
- Последствиях проведенной химиотерапии.
Поясним: самого по себе термина «жидкость в легких» в медицине не существует. Когда его произносят, имеют в виду первые два из указанных выше состояниях.
Если говорить об отеке, то жидкая масса скапливается в альвеолах, участвующих в газообмене. Наличие жидкой массы делает дыхание затруднительным.
Скопление жидкой массы в альвеолах происходит с различным темпом – у кого-то это происходит быстрее, у кого-то медленнее. Это становится важным аспектом, беря во внимание который, классифицируют отеки острый и хронический.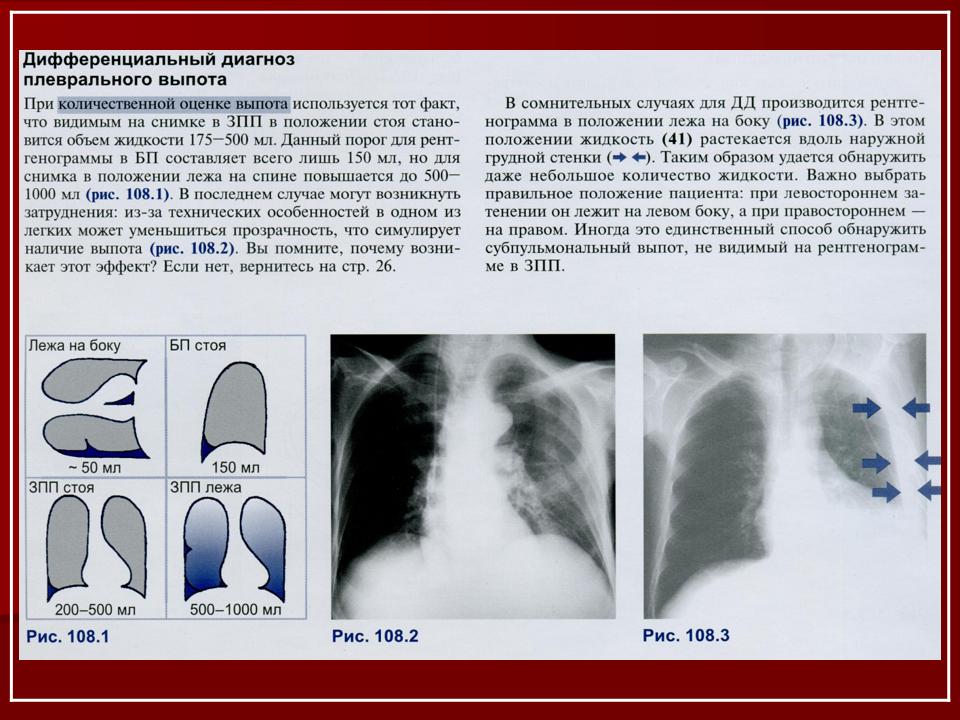
При плеврите происходит образование избыточной жидкой массы в полости плевры. Эти листки – соединительнотканные пластинки, которые выстилают поверхность легких и внутренней стороны клетки грудины. Плевру, как правило, поражают метастазы от опухоли, расположенной в других органах.
Плеврит, как правило, сигнализирует о поздней стадии онкологии. Скопление жидкости исходит в целом ряде случаев:
- Наличием очагов метастазирования в лимфатических узлах, которые соседствуют с бронхами;
- Перекрытием опухолью бронхиального просвета;
- Развитием пневмонии, спровоцированной раковым заболеванием.
Скопление жидкой массы может стать и последствием облучения либо химиотерапевтического лечения.
Иногда врачи сталкиваются со случаями, когда онкология не является причиной скопления жидкой массы. Болезнь сердца, например, может стать причиной сердечной недостаточности и привести к накоплению в легких жидкой массы.
Причины скопления
Рассмотрим вопрос: из-за чего при раке происходит скопление жидкой массы в легких?
Отметим, что отек легкого далеко не всегда возникает при раковых патологиях. Врачи выделяют две группы причин возникновения данного состояния:
- Причины кардиогенные. Они связаны с дисфункцией сердца;
- Причины некардиогенные. Они связаны с иными заболеваниями и патологическими процессами, происходящими в организме. Сюда же отнесем и побочные эффекты после химиотерапевтического лечения.
При раковых патологиях могут развиться и те, и другие.
Если о причинах отека говорить более подробно, то перечислим самые частотные из них:
- Онкология;
- Заболевания, которые провоцируют пневмонию, сепсис, застои кровообращения;
- Передозировка лекарственных препаратов и наркотических средств;
- Последствия радиационного воздействия;
- Сердечные заболевания в стадии декомпенсации;
- Тромбоэмболия сосудов и капилляров, которыми легкие снабжены.

Симптоматика
Как мы уже отметили, различие между отеком острым и хроническим зависит от скорости накопления жидкой массы.
Симптоматические выражения также разнятся.
Отек острый:
- Дефицит воздуха;
- Затрудненность дыхания на вдохе;
- Тревога;
- Влажный кашель;
- Болевой синдром;
- Тахикардия либо аритмия.
Отек хронический. Здесь поясним, что его симптомы очень схожи с симптомами плеврита:
- Утомляемость повышена;
- Одышка, которая нарастает;
- Головные боли;
- Продуктивный кашель;
- Проявление приступов лихорадки;
- Потливость ночью;
- Пробуждение от удушья.
Опасности
Отеки легких опасны для жизни. В тканях легких развивается кислородное голодание, и они уже со своей функцией не справляются.
Если заболевание не лечить, могут возникнуть серьезные осложнения, угрожающие системам жизненно важным.
Среди возможных осложнений:
- Прыжки давления;
- Обструкция дыхательных путей;
- Затрудненное и угнетенное дыхание;
- Экстремальное увеличение частоты сокращений сердца;
- Молниеносный отек, который может закончиться летальным исходом.
Вовремя начатое лечение может избавить Вас от подобных осложнений.
Лечение
Вещества, которые содержатся в таких растениях, как, например, вишня, корень солодки, зверобой, могут облегчить симптомы заболевания, но как основное средство лечения они не подходят.
Медицина имеет в своем арсенале такие варианты лечения патологии, как:
- Манипуляция хирургическая;
- Химиотерапия;
- Радиотерапия;
- Терапия таргетная;
- Иммунотерапия;
- Гормонотерапия.

Чтобы эвакуировать избыток жидкой массы в легких при острой форме отека, необходимо введение средств мочегонных. Применяют кислородную маску, препараты кардиологические и сосудистые.
Если же причиной патологии стала химиотерапия, необходимо отменять препараты, приведшие к патологии, и назначать новые.
Прогнозы
Говоря о последствия плеврита, необходимо понимать диагноз основной. Обычно патология – это следствие поздних стадий ракового заболевания. Прогноз в данном случае неблагоприятный. Само по себе присутствие жидкой массы в плевре не опасно для жизни, но это повод держать здоровье пациента под контролем.
Профилактика
Профилактика скопления жидкой массы в плевре при раковых заболеваниях должна быть направлена на борьбу с болезнью, которое процесс спровоцировало.
Среди таких заболеваний, например, туберкулез легких, иные болезни нетуберкулезного характера, ревматизм.
Важно идти по пути оздоровления организма, который предполагает:
- отказ от вредных привычек,
- сбалансированное питание,
- соблюдения режима сна
- и другие всем известные, но требующие дисциплины элементы оздоровления организма.
Клиника интегративной онкологии Onco.Rehab поможет Вам на пути к оздоровлению!
Жидкость в легких
Легочная ткань содержит большое количество крошечных мешочков – альвеол. В них происходит газообмен, собственно процесс дыхания.
Снаружи легкие покрыты тонкой пленкой – легочной плеврой. Они находятся в грудной клетке, поверхность которых также выстилает плевра, она называется париетальной. Между двумя слоями плевры есть небольшой зазор, он называется плевральной полостью.
Жидкость может скапливаться как в альвеолах легких, так и в плевральной полости. В первом случае это отек легких, во втором случае – гидроторакс.
Скопление жидкости в легких может произойти стремительно, иметь острую форму или нарастать, прогрессировать в течение длительного времени.
Онкологические причины
Причиной отека легких или гидроторакса у онкологических больных бывает как само раковое заболевание, так и его лечение.
Например, скопление жидкости и отек легких может произойти вследствие химиотерапии токсичными препаратами, угнетающими работу сердца, или как осложнение лучевой терапии. С другой стороны, работа сердца может быть нарушена опухолевым процессом.
Еще одна возможная причина – нарушение работы лимфатической системы из-за поражения лимфоузлов метастазами или прорастания раковой опухоли.
Чаще всего скопление жидкости происходит при раке легкого, молочной железы, яичника, желудка, тела и шейки матки, при меланомах, лимфомах, саркомах, лейкемии.
При злокачественной опухоли плевры (мезотелиоме) повышается проницаемость сосудистой стенки капилляров. Жидкость из крови активно поступает в легкие, а ее откачка лимфатической системой, напротив, ухудшается. В результате возникает застой и скопление жидкости.
В результате возникает застой и скопление жидкости.
Возможны и другие причины, например, сдавление сердца опухолью, прорастание опухоли в верхнюю полую вену, образование метастаза в перикарде, прорастание опухоли в просвет бронха и его перекрытие.
Для онкологических заболеваний характерно постепенное, небыстрое развитие гидроторакса и отека легких.
Не онкологические причины
Из бронхов через их разветвления, бронхиолы, в альвеолы легких поступает воздух. С другой стороны их оплетают капиллярные сосуды, имеющие тонкую стенку. Через нее из крови в альвеолу выделяется углекислый газ, а в кровь поступает кислород.
Частой причиной скопления жидкости в легких служит сердечная недостаточность и повышенное давление (гипертензия), которое «выдавливает» жидкость через сосудистую стенку в полость альвеолы. В свою очередь сердечная недостаточность может быть следствием инфаркта.
Другие возможные причины – заболевания печени (цирроз), почек (почечная недостаточность), бронхиальная астма, сахарный диабет, пневмония, туберкулез, плеврит, травма, ушиб легкого, тромбоэмболия, интоксикация.
Почки отвечают за выведение жидкости из организма. При нарушении их работы возникают отеки, жидкость скапливается в разных частях тела, в том числе в легких.
Симптомы
Один из самых характерных симптомов скопления жидкости в легких – одышка. Сначала она возникает при физических нагрузках, затем и в покое.
Одышка сопровождается чувством нехватки воздуха, учащенным дыханием, удушьем, слабостью, страхом смерти, ощущением неполного расправления легких при дыхании, недостаточного наполнения их воздухом.
В положении лежа симптомы обычно усиливаются. Острый приступ удушья может стать причиной смерти.
Недостаточность дыхания приводит к кислородному голоданию, гипоксии – побледнению и посинению кожи (цианозу) головокружениям, потемнению в глазах, обморокам, головным болям.
От недостаточности дыхания страдает нервная система, головной мозг, психика, появляются беспокойство, нервозность, тревожность, онемение в руках или ногах.
Из-за скопившейся жидкости увеличивается вес тела. В зависимости от наличия или отсутствия воспалительного процесса, температура тела может быть повышенной или пониженной.
В зависимости от наличия или отсутствия воспалительного процесса, температура тела может быть повышенной или пониженной.
Низкая температура тела – специфический признак скопления жидкости в легких.
Другие симптомы – боль в легком (обычно внизу или сбоку), упорный, надсадный сухой кашель с выделением вязкой слизи с сукровицей, чувство сдавления, тяжести в груди, потливость (особенно ночью)
Мы вам перезвоним
Оставьте свой номер телефона
Диагностика
На первичном приеме врач проводит осмотр (при дыхании правая или левая сторона грудной клетки может запаздывать), простукивает, прослушивает пациента фонендоскопом.
Цель диагностических исследований – установить не только факт и степень тяжести отека легких и/или гидроторакса, но и его причину.
Сделать это помогают биохимический анализ крови, анализ на содержание газов в крови, свертываемость.
С помощью рентгена можно хорошо увидеть скопление жидкости, оценить ее объем, обнаружить опухоль, поражение лимфоузлов.
Более подробную, дополнительную информацию дает компьютерная и магнитно-резонансная томография (КТ, МРТ), УЗИ грудной клетки.
Для подтверждения или исключения онкологического заболевания выполняется пункция или биопсия с последующим морфологическим исследованием (цитологическим, гистологическим). В первом случае делается забор жидкости из плевральной полости, во втором – фрагмент ткани плевры.
Лечение
Если причиной скопления жидкости послужило не онкологическое заболевание, применяется медикаментозная терапия мочегонными препаратами (диуретиками), сердечными, противовоспалительными препаратами, антибиотиками, бронхорасширяющими, отхаркивающими и другими средствами по показаниям.
При злокачественных опухолях применение таких препаратов может иметь симптоматический характер, или они применяются для лечения сопутствующих заболеваний. В качестве основных лечебных средств используется химиотерапия или хирургическая операция.
В качестве основных лечебных средств используется химиотерапия или хирургическая операция.
-
Плевроцентез – откачивание жидкости из плевральной полости. В грудной стенке делается прокол тонкой иглой, после этого через трубку выполняется откачка выпота с помощью электроотсоса.
Процедура выполняется под местной анестезией. Она дает быстрый эффект, облегчает состояние, но через некоторое время жидкость вновь скапливается, гидроторакс возобновляется, и это требует повторения плевроцентеза.
Чтобы избежать повторных проколов грудной стенки в ней устанавливается порт-система, соединенная дренажной трубкой с плевральной полостью. При скоплении жидкости порт открывается, и выпот откачивается электроотсосом.
Интраплевральная порт-система позволяет не только откачивать скопившуюся жидкость, но и вводить препараты в плевральную полость.
-
Плевродез — введение в плевральную полость склерозирующих веществ, которые склеивают грудную и париетальную плевру.
 После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).
После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).При онкологических заболеваниях для плевродеза используются химиопрепараты, которые оказывают цитостатическое действие и одновременно склеивают плевральные лепестки.
Наряду с цитостатиками в клинике «Медицина 24/7» применяются иммуномодуляторы, которые уничтожают раковые клетки и показывают очень хорошие результаты плевродеза.
-
Удаление плевры при онкологических заболеваниях в нашей клинике, как правило, выполняется лапароскопическим методом, посредством малоинвазивной операции.
Торакоскоп с видеокамерой и хирургические инструменты вводятся через проколы. Это позволяет избежать разрезов, уменьшить травмирующее воздействие.
Материал подготовлен врачом-онкологом, торако-абдоминальным хирургом, заведующим операционным блоком клиники «Медицина 24/7» Коротаевым Александром Валерьевичем.
К кому обращаться при жидкости в легких — врачи, лечащие заболевание
Пульмонологи Москвы — последние отзывы
16 июня была на приёме у доктора, хочу отметить, что Сацита Гиланиевна — очень грамотный доктор. Сацита Гиланиевна сделала правильное назначение и после пройденного курса лечения, я вылечилась. Приходила на повторный приём для подтверждения результата лечения. Доктор послушала меня и подтвердила, что лечение завершилось успешно. У меня была начальная стадия бронхиальной астмы, долго искала профессионала своего дела и нашла Сациту Гиланиевну на данном сайте — СберЗдоровье, за что им так же благодарна.
Галина,
16 июля 2021
Доктор спокойный, приятный, уравновешенный и не нервный. Она провела первичный осмотр, дала мне рекомендации и назначила лечение. Так же мне был назначен повторный приём. Я нашла Елену Геннадьевну на сайте.
Она провела первичный осмотр, дала мне рекомендации и назначила лечение. Так же мне был назначен повторный приём. Я нашла Елену Геннадьевну на сайте.
Ирина,
30 июня 2021
Довольно понятный, грамотный врач. Доктор рассказала все о моем вопросе, назначила анализы. Она все понятно объяснила. Думаю, что по своему вопросу я буду дальше наблюдаться у данного специалиста.
Мария,
21 июля 2021
Специалист профессиональный. Она сделала мне назначения, которые помогают. Все по делу. Я до сих поддерживаю с ней контакт. Мне очень понравился врач.
Она сделала мне назначения, которые помогают. Все по делу. Я до сих поддерживаю с ней контакт. Мне очень понравился врач.
Анастасия,
20 июля 2021
Всё очень понравилось. Консультация длилась, наверное, минут пятьдесят. Внимательный, доброжелательный врач, с ним приятно общаться. Доктор осмотрел, ответил на все вопросы, выписал много обследований в других центрах и назначил лечение, которое мне уже помогает. Планирую обратиться ещё.
На модерации,
22 июля 2021
Ничего я от этого врача не узнала. Он сам мне все рассказал и не давал задавать вопросы. Я не поняла к кому я попала к аллергологу или пульмонологу. Доктор мне не ответил на мои интересующие вопросы. Лечение, которое врач мне назначил не дает эффекта. Специалист мало со мной общался. Сказал, что будем обследоваться. Доктор ничем мне не помог! В регистратуре девочки хорошие.
Лиана,
01 июля 2021
Нелли Викторовна правильно поставила мне диагноз и назначила лечение. Я благодарен врачу. Эмоции только положительные! Она знает свою работу. Мой вопрос был разрешён.
Игорь,
07 июля 2021
Врач внимательный. Доктор все расспросил, пытался проблему рассмотреть с разных сторон. Но никаких конкретных ответов я не получил. Врач дал много рекомендаций, назначил много анализов. Произошла накладка, из-за опоздания предыдущего пациента на 15 минут, мой прием сократился на 10 минут. Доктору пришлось прям спешить, чтобы всех принять.
Сергей,
09 июля 2021
Спокойный, адекватный, приятный и внимательный врач. Доктор дала рекомендации в плане реабилитации после болезни. Советовала сделать УЗИ щитовидки, а также порекомендовала хорошего доктора. В принципе положительный отзыв. Я очень довольна! Конечно бы порекомендовала бы данного врача знакомым.
Наталья,
09 июля 2021
На приёме врач меня внимательно выслушала, подробно расспросила, дала рекомендации как мне выяснить аллергию, к каким врачам ещё нужно обратиться для более детального состояния (не из Москвы). Теперь буду у себя по месту жительства проходить более детально врачей, которых она порекомендовала, в частности проверю органы, на которые она сказала обратить внимание. Качеством приёма я довольна, всё прошло хорошо.
Кристина,
20 июля 2021
Показать 10 отзывов из 3834
Утопление. Первая помощь при утоплении
Утопление – терминальное состояние или наступление смерти вследствие аспирации (проникновения) жидкости в дыхательные пути, рефлекторной остановки сердца в холодной воде либо спазма голосовой щели, что в результате приводит к снижению или прекращению газообмена в легких.
Утопление — вид механической асфиксии (удушья) в результате попадания воды в дыхательные пути.
Различают следующие виды утопления:
- Истинное («мокрое», или первичное)
- Асфиктическое («сухое»)
- Синкопальное
- Вторичное утопление («смерть на воде»)
Истинное утопление
Состояние, сопровождающееся проникновением жидкости в легкие, возникающее примерно в 75 – 95% гибели на воде. Характерная длительная борьба за жизнь.
Примерами истинного утопления является утопление в пресной и морской воде.
Утопление в пресной воде.
При проникновении в лёгкие пресная вода быстро всасывается в кровь, так как концентрация солей в пресной воде намного ниже, чем в крови. Это приводит к разжижению крови, увеличению её объёма и разрушению эритроцитов. Иногда развивается отёк лёгкого. Образуется большое количество устойчивой розовой пены, что ещё больше нарушает газообмен. Функция кровообращения прекращается в результате нарушения сократимости желудочков сердца.
Утопление в морской воде.
Вследствие того, что концентрация растворённых веществ в морской воде выше, чем в крови, при попадании морской воды в лёгкие жидкая часть крови вместе с белками проникает из кровеносных сосудов в альвеолы. Это приводит к сгущению крови, увеличению в ней концентрации ионов калия, натрия, кальция, магния и хлора. В альвеолах накаливается большое количество жидкости, что ведёт к их растяжению вплоть до разрыва. Как правило, при утоплении в морской воде развивается отёк лёгких. То небольшое количество воздуха, которое находится в альвеолах, способствует во время дыхательных движений взбиванию жидкости с образованием стойкой белковой пены. Резко нарушается газообмен, возникает остановка сердца.
При истинном утоплении существует три клинических периода:
Начальный период.
Пострадавший в сознании и ещё способен задерживать дыхание при повторных погружениях под воду. Спасенные неадекватно реагируют на обстановку (одни могут находиться в депрессии, другие – чрезмерно активны и возбуждены). Кожные покровы и видимые слизистые синюшны. Дыхание частое, шумное, может прерываться приступами кашля. Первичная тахикардия и артериальная гипертензия вскоре сменяются брадикардией и последующим снижением артериального давления. Верхний отдел живота, как правило, вздут в связи с поступлением большого количества воды в желудок. Может наблюдаться рвота заглоченной водой и желудочным содержимым. Острые клинические проявления утопления быстро проходят, восстанавливается ориентация, но слабость, головная боль и кашель сохраняются несколько дней.
Агональный период.
Пострадавший находится без сознания. Пульс и дыхательные движения сохранены. Сердечные сокращения слабые, глухие. Пульс может определяться исключительно на сонных и бедренных артериях. Кожные покровы синюшные, холодные на ощупь. Изо рта и носа выделяется пенистая жидкость розового цвета.
Период клинической смерти.
Внешний вид пострадавшего при данном периоде истинного утопления такой же, как в агональном. Единственным отличием является отсутствие пульса и дыхательных движений. При осмотре зрачки расширены, на свет не реагируют. В этом периоде реанимационные мероприятия редко являются успешными.
Асфиктическое утопление
Происходит вследствие раздражения жидкостью верхних дыхательных путей (без аспирации воды в легкие, в результате ларингоспазма) и наблюдается у 5—20% всех утонувших. В большинстве случаев, асфиктическому утоплению предшествует предварительное угнетение ЦНС, состояние алкогольного опьянения, удар о поверхность воды. Как правило, начальный период диагностировать не удается. В агонии наблюдается редкий лабильный пульс на магистральных артериях. Дыхание может иметь вид «ложнореспираторного» (при чистых дыхательных путях). Со временем наступает угнетение дыхания и кровообращения и переход в период клинической смерти, который при асфиктическом утоплении длится дольше (4-6 минут). При реанимационных мероприятиях, как правило, трудно преодолеть тризм жевательных мышц и ларингоспазм.
Синкопальное утопление
Характеризуется первичной рефлекторной остановкой сердца и дыхания, вызываемой попаданием даже незначительного количества воды в верхние дыхательные пути. При данном виде утопления первоочередным является наступление клинической смерти. Пульс и дыхание отсутствуют, зрачки расширены(на свет не реагируют). Кожные покровы бледные. Сходный механизм развития имеет, так называемый «ледяной шок», или синдром погружения, развивающийся вследствие рефлекторной остановки сердца при резком погружении в холодную воду.
Вторичное утопление («смерть на воде»)
Происходит в результате первичной остановки кровообращения и дыхания (инфаркт миокарда, приступ эпилепсии и.т.д). Особенностью данного вида утопления является то, что попадание воды в дыхательные пути происходит вторично и беспрепятственно (когда человек уже находится в периоде клинической смерти).
Изменения, происходящие в организме при утоплении, в частности, сроки умирания под водой, зависят от ряда факторов: от характера воды (пресная, солёная, хлорированная пресная вода в бассейнах), от её температуры (ледяная, холодная, тёплая), от наличия примесей (ил, тина и т. д.), от состояния организма пострадавшего в момент утопления (переутомление, возбуждение, алкогольное опьянение и пр.).
При проведении реанимационных мероприятий крайне важное значение имеет фактор времени. Чем раньше начато оживление, тем больше шансов на успех. Исходя из этого, искусственное дыхание желательно начинать уже на воде. Для этого осуществляют периодическое вдувание воздуха в рот или в нос пострадавшего во время его транспортировки к берегу или к лодке. На берегу производят осмотр потерпевшего. Если пострадавший не терял сознания или находится в состоянии лёгкого обморока, то, чтобы устранить последствия утопления, достаточно дать понюхать нашатырный спирт и согреть пострадавшего.
Если функция кровообращения сохранена (пульсация на сонных артериях), на нет дыхания, полость рта освобождают от инородных тел. Для этого её очищают пальцем, обёрнутым бинтом, удаляют съёмные зубные протезы. Нередко рот пострадавшего невозможно открыть из-за спазма жевательных мышц. В этих случаях проводят искусственное дыхание «рот в нос»; при неэффективности этого метода используют роторасширитель, а если его нет, то применяют какой-либо плоский металлический предмет (не сломать зубы!). Что касается освобождения верхних дыхательных путей от воды и пены, то лучше всего для этих целей применить отсос. Если его нет, пострадавшего укладывают животом вниз на бедро спасателя, согнутое в коленном суставе. Затем резко, энергично сжимают его грудную клетку. Эти манипуляции необходимы в тех случаях реанимации, когда проводить искусственную вентиляцию лёгких невозможно из-за перекрытия дыхательных путей водой или пеной. Проводить эту процедуру надо быстро и энергично. Если в течение нескольких секунд эффекта нет, надо приступать к искусственной вентиляции лёгких. Если кожные покровы бледные, то надо переходить непосредственно к искусственной вентиляции лёгких после очищения полости рта.
Пострадавшего укладывают на спину, освобождают от стесняющей одежды, голову запрокидывают назад, помещая одну руку под шею, а другую накладывают на лоб. Затем выдвигают нижнюю челюсть пострадавшего вперёд и вверх так, чтобы нижние резцы оказались впереди верхних. Эти приёмы выполняют с целью восстановления проходимости верхних дыхательных путей. После этого спасатель делает глубокий вдох, немного задерживает дыхание и, плотно прижимаясь губами ко рту (или к носу) пострадавшего, делает выдох. При этом рекомендуется зажимать пальцами нос (при дыхании рот в рот) или рот (при дыхании рот в нос) оживляемого. Выдох проводится пассивно, при этом дыхательные пути должны быть открыты.
Если при искусственной вентиляции лёгких из дыхательных путей пострадавшего выделяется вода, которая затрудняет вентиляцию лёгких, надо повернуть голову в сторону и приподнять противоположное плечо; при этом рот утонувшего окажется ниже грудной клетки и жидкость выльется наружу. После этого можно продолжать искусственную вентиляцию лёгких. Ни в коем случае нельзя прекращать искусственную вентиляцию лёгких при появлении самостоятельных дыхательных движений у пострадавшего, если его сознание ещё не восстановилось или нарушен или резко учащен ритм дыхания, что свидетельствует о неполном восстановлении дыхательной функции.
В том случае, если отсутствует эффективное кровообращение (нет пульса на крупных артериях, не выслушиваются удары сердца, не определяется артериальное давление, кожные покровы бледные или синюшные), одновременно с искусственной вентиляцией лёгких проводят непрямой массаж сердца. Оказывающий помощь становится сбоку от пострадавшего так, чтобы его руки были перпендикулярны к поверхности грудной клетки утонувшего. Одну руку реаниматор помещает перпендикулярно грудине в её нижней трети, а другую кладёт поверх первой руки, параллельно плоскости грудины. Сущность непрямого массажа сердца заключается в резком сдавлении между грудиной и позвоночником; при этом кровь из желудочков сердца попадает в большой и малый круг кровообращения. Массаж должен выполняться в виде резких толчков: не надо напрягать мышцы рук, а следует как бы «сбрасывать» массу своего тела вниз — ведёт к прогибанию грудины на 3-4 см и соответствует сокращению сердца. В промежутках между толчками руки от грудины отрывать нельзя, но давления при этом не должно быть — этот период соответствует расслаблению сердца. Движения реаниматора должны быть ритмичными с частотой толчков около 100 в минуту.
Массаж является эффективным, если начинает определяться пульсация сонных артерий, сужаются до того расширенные зрачки, уменьшается синюшность. При появлении этих первых признаков жизни непрямой массаж сердца следует продолжать до тех пор, пока не начнёт выслушиваться сердцебиение.
Если реанимация проводится одним человеком, то рекомендуется чередовать непрямой массаж сердца и искусственное дыхание следующим образом: на 4-5 надавливаний на грудину производится 1 вдувание воздуха. Если спасателей двое, то один занимается непрямым массажем сердца, а другой — искусственной вентиляцией лёгких. При этом 1 вдувание воздуха чередуют с 5 массажными движениями.
Следует учитывать, что желудок пострадавшего может быть заполнен водой, пищевыми массами; это затрудняет проведение искусственной вентиляции лёгких, непрямого массажа сердца, провоцирует рвоту.
После выведения пострадавшего из состояния клинической смерти его согревают (завёртывают в одеяло, обкладывают тёплыми грелками) и делают массаж верхних и нижних конечностей от периферии к центру.
При утоплении время, в течение которого возможно оживление человека после извлечения из воды, составляет 3-6 минут.
Большое значение на сроки возвращения к жизни пострадавшего оказывает температура воды. При утоплении в ледяной воде, когда температура тела снижается, оживление возможно и через 30 минут после несчастного случая.
Как бы быстро спасённый человек ни пришёл в сознание, каким бы благополучным ни казалось его состояние, помещение пострадавшего в стационар является непременным условием.
Транспортировку проводят на носилках — пострадавшего укладывают на живот или на бок с опущенной головой. При развитии отёка лёгких положение тела на носилках горизонтальное с поднятым головным концом. Во время транспортировки продолжают искусственнуювентиляцию лёгких.
Краткий алгоритм действий:
- Убедись, что тебе ничто не угрожает. Извлеки пострадавшего из воды. (При подозрении на перелом позвоночника — вытаскивай пострадавшего на доске или щите.)
- Уложи пострадавшего животом на свое колено, дай воде стечь из дыхательных путей. Обеспечь проходимость верхних дыхательных путей. Очисти полость рта от посторонних предметов (слизь, рвотные массы и т.п.).
- Вызови (самостоятельно или с помощью окружающих) «скорую помощь».
- Определи наличие пульса на сонных артериях, реакции зрачков на свет, самостоятельного дыхания.
- Если пульс, дыхание и реакция зрачков на свет отсутствуют — немедленно приступай к сердечно-легочной реанимации. Продолжай реанимацию до прибытия медицинского персонала или до восстановления самостоятельного дыхания и сердцебиения
- После восстановления дыхания и сердечной деятельности придай пострадавшему устойчивое боковое положение. Укрой и согрей его. Обеспечь постоянный контроль за состоянием!
Каваленок П.П., врач отделения анестезиологии и реанимации
УЗ «Могилевская областная детская больница»
Вирусный плеврит лёгких у кошек: лечение, причины, прогноз
Абсцесс у кошек, собак
Абсцесс – это ограниченный участок нагноения, который приводит к появлению боли, температуры и слабости. Часто воспалению предшествует проникновение бактерий в рану из окружающей среды или вторично через кровь…
Акне: угри у кошек
Наличие акне у кошек – частое явление, которое может осложниться дерматитом, привести к расчесыванию и нагноению. Если вы заметили у своего питомца угри, желательно посетить врача и сделать соскоб, чтобы исключить опасные инфекции и последующие осложнения…
Актиномикоз кошек
Актиномикоз – заболевание у животных, при котором образуются абсцессы (гнойники) преимущественно на шее или нижней челюсти, которые вызывает грибок из рода актиномицетов…
Асцит у кошек: причины, лечение
Асцит – это скопление большого количества жидкости в брюшинной полости, которая сдавливает внутренние органы и мешает их жизнедеятельности…
Герпес у кошек, собак
Герпес – заболевание острого или хронического течения, которое поражает слизистые оболочки у животных и сопровождается системными проявлениями…
Глаукома у собак, кошек
Глаукома – это заболевание, развивающееся на фоне повышения внутриглазного давления, из-за которого сдавливается сетчатка и мутнеет роговица, появляются местные симптомы…
Демодекоз у кошек, собак
Кошки и собаки часто страдают таким заболеванием, как демодекоз. Его вызывают клещи Demodex, которые поражают кожу питомца, вызывают сильное раздражение и выпадение шерсти…
Дерматит у собак, кошек
Дерматит – распространенное заболевание у кошек и у собак. Его провоцируют расстройства различной природы, из-за которых появляется сильный зуд и раздражение кожи…
Блохи у кошки
Блохи – опасные насекомые, которые питаются кровью зараженного животного. Благодаря сплюснутому тельцу и округлой голове они могут быстро перемещаться даже в густой шерсти, а мощные и длинные задние лапки дают им возможность прыгать на дальние дистанции…
Кальцивироз у кошек
асто у домашних кошек появляется такое неприятное заболевание, как кальцивироз. Это вирусная инфекция верхних дыхательных путей, которая может поражать слизистые оболочки полости рта и характеризоваться системными проявлениями…
Катаракта у кошек
Катаракта – опасное заболевание у кошек, которое может привести к слепоте. Патология характеризуется помутнением капсулы хрусталика и нарушением его преломляющей способности…
Кератит у кошек
Кератит часто встречается у кошек – это поражение роговицы, при котором она мутнеет и перестает нормально функционировать…
Конъюнктивит у кошек
Домашние животные часто страдают конъюнктивитом, заболевание встречается и у кошек. Ему подвержены питомцы в любом возрасте – котята, молодые и взрослые особи…
Гепатит у кошек и собак
Гепатит – это поражение печеночных клеток вирусом, который вызывает их гибель. На месте отмерших гепатоцитов разрастается соединительная ткань, которая не может выполнять утраченные функции…
Гастрит у кошек и собак
Гастрит – это воспаление слизистой желудка, которое возникает под действием микробных агентов или в результате употребления некачественной пищи…
Гемобартонеллез у кошек
Гемобартонеллез – это инфекционное заболевание, сопровождающееся анемией. Его вызывают различные вирусы, которые поражают красные кровяные тельца и вызывают их гибель…
Глисты у кошек, собак
Паразитарные заболевания у домашних животных встречаются довольно часто, особенно если питомец свободно гуляет по улице и контактирует с другими особями…
Лишай у кошек
Многим знакомо такое заболевание у животных, как лишай. Инфекция часто встречается у кошек и характеризуется выпадением кожного покрова вплоть до облысения…
Мозжечковая атаксия кошек
Атаксия – это нарушение координации и произвольных движений. Причиной этого состояния является поражение двигательных нейронов головного мозга …
Запах изо рта у кошки
Если у кошки появился неприятный запах изо рта – стоит задуматься о наличии заболеваний. Он может присутствовать постоянно, появляться утром, в обед или вечером…
Рак кишечника у кошки
Злокачественные опухоли кишечника встречаются редко, но протекают тяжело и дают обширные метастазы. Такие новообразования провоцируют мучительные боли…
Рак крови у кошек
Рак крови или лейкоз – это поражение костного мозга ретровирусом FeLV, в результате чего вырабатываются дефектные…
Рак лёгких у кошек
При таком заболевании в легких возникает первичная опухоль – онкология сопровождается одышкой и слабостью, на фоне которой отмечается…
Хламидиоз у кошек
Хламидиоз – это инфекция, поражающая преимущественно конъюнктиву глаза. Ее вызывает внутриклеточный паразит Chlamydophila psittaci…
Цистит у кошек
При переохлаждении или заражении инфекцией у кошек может развиваться цистит – воспаление слизистой мочевого пузыря…
Энтерит у кошек
Одна из разновидностей инфекционных заболеваний у кошек – энтерит. Это вирусное поражение желудочно-кишечного тракта…
Энцефалит у кошек
Энцефалит – это воспаление оболочек головного мозга, данное заболевание сопровождается общей симптоматикой и проявляется…
Лечение эпилепсии у кошек
Эпилепсия у кошек – опасная патология, которая может серьезно навредить животному. Это неврологическое заболевание…
Язва желудка у кошки
В современных условиях животные страдают от заболеваний пищеварительной системы и язва желудка занимает лидирующие позиции…
Угри у собак
Угри или прыщи у собак – не просто косметический дефект, это воспалительные заболевания кожи…
Актиномикоз у собак
Актиномикоз – опасная инфекция, которая часто развивается у собак. Ее провоцируют лучистые грибки-актиномицеты…
Алопеция у собак
Алопеция – это заболевание, при котором выпадает шерсть до полного облысения. Патологические зоны могут быть…
Вывести блох у собаки
Блохи – распространенная неприятность у собак. Кровососущие не только доставляют дискомфорт, но и передают опасных паразитов, которыми животное может заболеть уже при первом укусе…
Кальцивироз у собак
Кальцивироз – патология, которой могут болеть даже домашние собаки, получающие должное внимание от хозяев…
Лечение кератита у собаки
Кератит – заболевание, при котором появляются язвы на роговице, в результате чего отмечается раздражение и воспалительная реакция…
Лечение конъюнктивита у собак
Воспаление конъюнктивы – частая проблема у собак. Эта оболочка выстилает наружную поверхность склеры и глазницу изнутри, формируя…
Ожирение у собак
Лишний вес может доставить серьезные неприятности домашним питомцам, включая осложнения заболеваний сердечно-сосудистой систем и опорно-двигательного…
Панкреатит у собак
Панкреатит – это воспаление поджелудочной железы с развитием клинических признаков, из которых самым выраженным является боль…
Панлейкопения у собак
Панлейкопения – опасное смертельное вирусное заболевание у собак, которое в первую очередь поражает желудочно-кишечный тракт…
Паротит у собаки
Паротит – это воспаление слюнных желез, при котором нарушается процесс жевания и глотания, клиника сопровождается болью и расстройством…
Перикардит у собак
Перикардит – это воспаление околосердечной сумки и опасное заболевание, которое характеризуется тяжелой клиникой…
Пиелонефрит у собак
Пиелонефрит – воспалительное заболевание почек с поражением чашечно-лоханочной системы…
Плеврит у собак
Плеврит – это воспаление плевры, оболочки, покрывающей легкие снаружи и грудную клетку изнутри…
Пневмония у собак
Пневмония или воспаление легких – часто встречающееся заболевание у собак, особенно в холодное время года…
Рак челюсти у собак
Рак челюсти – это злокачественная опухоль, склонная к разрастанию и к повреждению окружающих тканей…
Рак груди у собак
Рак груди у собак – опасная патология, которая чаще встречается у сук…
Рак лёгких у собак
Новообразования дыхательной системы считаются одними из самых опасных…
Рак крови у собак
Рак крови или лейкоз – опасная патология у собак, которая часто приводит к гибели животного…
Рак кишечника у собаки
Злокачественные новообразования занимают первые места среди патологий с высокой смертностью у животных…
Ринит у собаки
Ринит – распространенное заболевание верхних дыхательных путей….
Ринотрахеит у собак
Ринотрахеит – простудное заболевание верхних дыхательных путей, которое чаще всего появляется…
Себорея у собак
Себорея – распространенное кожное заболевание у собак, которое может спровоцировать осложнения…
Токсоплазмоз у собак
Токсоплазмоз – тяжелое заболевание, которое вызывает внутриклеточные паразиты Toxoplasma gondii…
Трихофития у собак
Кожные заболевания у собак относятся к одним из самых распространенных, среди них часто встречается трихофития…
Угри у кошек
Наличие угрей у кошек хозяева не сразу замечают, принимая их за перхоть или обычную грязь…
Уретрит у собаки
Болезни мочеполовой системы у животных часто вызывают местные инфекции, среди таких патологий выделяют уретрит…
Фарингит у собак
Фарингит – это воспаление гортани, при котором отекает слизистая оболочка и появляются местные симптомы…
ФИП у собак
ФИП (FIP) – вирусное поражение брюшины (перитонит), которое провоцирует возбудитель из семейства коронавирусов…
Флегмона у собаки
Иногда у питомцев развиваются гнойные процессы, среди которых часто встречается флегмона…
Фурункулёз у собак
Фурункулез – заболевание, характеризующееся появлением на коже волдырей и признаков раздражения…
Хламидиоз у собак
Среди всех инфекций у собак хламидиоз является одной из самых опасных – при этой патологии встречаются системные поражения…
Цистит у собак
Среди всех заболеваний мочеполовой системы цистит у собак встречается довольно часто – это воспаление слизистой оболочки мочевого пузыря…
Экзема у собаки
Собаки в силу своей активности и насыщенной жизни подвержены заболеваниям кожи, среди которых встречается экзема…
Осложнения коронавируса: страдают легкие, сердце, почки и мозг. Это надолго или навсегда?
Автор фото, Getty Images
Вот уже полгода ученые и медики пытаются оценить вред, который наносит человеческому организму Covid-19, однако, несмотря на более чем 400 тыс. летальных исходов, миллионы переболевших и тысячи исследований и отчетов, картина так до конца и не прояснилась.
Данные, полученные британскими исследователями, свидетельствуют, что первичные симптомы заболевания могут проявляться, исчезать и вновь проявляться в течение 30 и более дней, что заметно дольше официального двухнедельного периода, обозначенного экспертами ВОЗ.
А для кого-то болезнь может означать лишь начало долгой и мучительной борьбы с вирусом, которая может обернуться новым «посткоронавирусным синдромом».
По данным авторитетного журнала Science, этот коронавирус «творит такие вещи, какие не творила ни одна болезнь, известная человечеству».
Пока власти принимали одну меру за другой в попытке остановить распространение инфекции, а медики (тщетно) искали лекарство или вакцину, способные побороть болезнь, мы узнавали о коронавирусе все новые подробности, и наше представление о нем менялось, причем в некоторых аспектах — в корне.
Поначалу казалось, что это обычное респираторное заболевание вроде SARS или птичьего гриппа, однако позже выяснилось, что коронавирус (его официальное название SARS-CoV-2) может затронуть легкие, мозг, носоглотку, глаза, сердце, кровеносные сосуды, печень, почки и кишечник, то есть буквально все жизненно важные органы.
По результатам уже проведенных исследований, Covid-19 сопровождается целым набором самых разнообразных симптомов, и для тех, кто переболел в тяжелой форме, долговременные последствия могут быть самыми серьезными: от рубцевания легочной ткани и отказа почек до воспаления сердечной мышцы, аритмии, повреждения печени, когнитивных нарушений, психозов, сопровождающихся резкой сменой настроения, и многого другого.
То, как заболевание отразится на людях в долгосрочной перспективе, еще предстоит выяснить в полной мере, однако уже сейчас есть много указаний на то, что последствия этого заболевания продолжают испытывать даже те, кто переболел коронавирусом в достаточно легкой форме.
Есть и еще один важный вопрос: может ли вирус SARS-CoV-2 сохраняться в человеческом организме в дормантном состоянии, и не проявит ли он себя через несколько лет в том или ином виде?
Ничего удивительного в этом не будет, говорят медики, ведь известны вирусы, которые ведут себя именно так. К примеру, после того, как человек переболел ветрянкой, вирус герпеса, который ее вызвал, никуда не исчезает, он может тихо прятаться десятилетиями, а потом при удобном случае вылиться в болезненный опоясывающий лишай.
А вирус, вызывающий гепатит B, через много лет может привести к раку печени.
Даже вирус Эбола, обнаруженный спустя много месяцев у выживших пациентов в глазной жидкости, впоследствии вызывает слепоту у 40% инфицированных.
Поэтому, учитывая тот факт, что SARS-CoV-2 предпочитает легкие, врачи заподозрили, что именно там в первую очередь вирус способен вызывать необратимые изменения.
Легкие
Еще в марте специалисты Уханьского технологического университета сообщали, что у 66 из 70 пациентов, переживших пневмонию на фоне Covid-19, компьютерная томография обнаружила видимые повреждения в легких.
Автор фото, Getty Images
Подпись к фото,
У некоторых пациентов функции легких могут не восстановиться полностью
Эти повреждения варьировались от закупорки кровеносных сосудов в альвеолах до рубцевания легочной ткани. Такое рубцевание, или утолщение ткани, называется легочным фиброзом и может привести к одышке. В настоящее время не существует способов остановить или повернуть вспять этот процесс.
«Фиброз может стабилизироваться и не меняться со временем, это верно. У некоторых пациентов функции легких могут не восстановиться полностью, однако последствия этого не будут столь уж существенными, — поясняет профессор Лестерского университета Луиза Уэйн. — Но бывают и случаи прогрессирующего фиброза, а это по-настоящему опасно, потому что рано или поздно он убивает».
Кроме того, еще до введения в Британии жесткого карантина Факультет медицины интенсивной терапии (FICM) — профессиональная медицинская организация, отвечающая за подготовку британских врачей-реаниматологов, предупреждал, что пациенты с тяжелой формой Covid-19 могут получить столь сильные повреждения легких, что на восстановление им понадобится до 15 лет.
FICM подчеркивал, что у многих пациентов, поступивших в отделения реанимации, развивался острый респираторный дистресс-синдром (ОРДС) — сильнейшее воспаление легких, при котором жидкость из крови попадает в альвеолы, что делает дыхание невозможным без специального аппарата.
Учитывая историю повреждения легочной ткани у пациентов, переболевших SARS и MERS, группа медиков под руководством радиолога Мелины Хоссейни из Калифорнийского университета в Лос-Анджелесе настоятельно рекомендует вести мониторинг пациентов, переболевших Covid-19, и проверять их легкие «на предмет оценки долгосрочного или перманентного повреждения, включая фиброз».
Сердце и кровеносные сосуды
По мере того, как врачи пытаются оценить ущерб, нанесенный различным органам пациентов, переболевших Covid-19, они сталкиваются с вполне ожидаемой проблемой: люди, страдающие заболеваниями легких, сердца, почек или крови, как правило, и становились первыми жертвами коронавируса, и в их случае болезнь чаще всего протекала тяжело. Поэтому не всегда можно определить, к чему привел вирус, а что уже было повреждено до него.
Однако ясно одно: когда симптомы инфекции начинают проявляться, функции многих органов нарушаются, и отказ одного ведет за собой отказ других.
Свою роль играет и острый воспалительный процесс, который приводит к инсультам и инфарктам.
Автор фото, Getty Images
Подпись к фото,
Коронавирус может вызывать повреждение сердечной мышцы и образование тромбов в крови
Как говорится в отчете за март, опубликованном в специализированном медицинском журнале JAMA Cardiology, повреждения сердечной мышцы были отмечены почти у 20% из 416 обследованных пациентов в уханьских больницах.
Там же, но уже в реанимационных отделениях, аритмия была отмечена у 44% из 36 пациентов.
Медики связывают это с гиперцитокинемией, или цитокиновым штормом, потенциально смертельной реакцией организма, который запускает неконтролируемую активацию иммунных клеток, что ведет к разрушению тканей очага воспаления. Такая реакция наблюдалась у некоторых больных коронавирусом.
В частности, возникает воспаление сердечной мышцы (миокардит), что сбивает электрические импульсы, ведет к артимии и нарушает циркуляцию крови, вызывая одышку.
Осложнения на сердечно-сосудистую систему характерны не только для Covid-19: миокардит могут вызывать многие вирусные заболевания. И хотя большинство пациентов выздоравливает, у некоторых повреждения сердечной мышцы носят необратимый характер.
Более того, Covid-19 негативно влияет и на саму кровь. У 38% из 184 пациентов с коронавирусом, попавших в реанимацию в Голландии, была выявлена повышенная свертываемость крови, и почти у трети из них обнаружились тромбы.
Почки
Хотя коронавирус поражает в первую очередь легкие, у некоторых пациентов инфекция переходила и на почки.
Согласно проведенным в Китае выборочным исследованиям, у 27% из 85 пациентов, попавших в уханьские больницы с коронавирусом, были отмечены проблемы с почками.
По результатам другого исследования, у 59% из почти 200 пациентов, госпитализированных в провинциях Хубэй и Сычуань, в моче наблюдался белок, свидетельствующий об инфекции, а у 44% присутствовала и кровь, что говорит о серьезном поражении почек.
Причем у пациентов с острой почечной недостаточностью (ОПН) риск летального исхода был в 5 раз выше, чем у обычных больных коронавирусом.
Мозг
Автор фото, Getty Images
Подпись к фото,
Ученые еще не установили, как именно коронавирус воздействует на мозг
Из 214 исследованных пациентов с Covid-19 треть продемонстрировала неврологические симптомы, включая головокружение, головную боль и когнитивные расстройства.
Пока что ученые лишь гадают, что именно вызвало эти симптомы. Однако существующие теории сфокусированы на том, как вирус воздействует на нейроны — нервные клетки. Упоминается и потеря вкуса и запаха, и воспалительные процессы (таким образом на вирус реагирует наша иммунная система), и нехватка кислорода, которую ощущали некоторые больные.
Когнитивные расстройства могут быть связаны с пребыванием пациентов в реанимации, это еще называют временным помутнением рассудка, или делирием, когда у человека возникают галлюцинации, впрочем, чаще это наблюдается у пожилых людей.
И хотя симптомы, как правило, со временем пропадают, некоторые из них могут сохраняться. По словам врачей, восстановление когнитивных функций у переболевших коронавирусом сильно зависит от возраста, коморбидности (то есть сосуществования у пациента двух или более заболеваний или расстройств) и тяжести течения самой болезни.
Как указывает профессор реабилитационной медицины Королевского колледжа Лондона Линн Тернер-Стокс, вирус может затрагивать мозг даже тех пациентов, которые переболели в достаточно легкой форме.
А по словам профессора Кембриджского университета Эда Буллмора, у нас уже есть достаточно оснований полагать, что SARS-CoV-2 вызывает «нейротоксическое заболевание», которое приводит к «своего рода изменению ментального состояния пациента».
«Мы точно не знаем, что именно вызывает эту нейротоксичность, — признается профессор Буллмор. — Может быть, вирус заражает мозг, может быть, реакция нашей иммунной системы на вирус ведет к повреждению нейронов, или все дело в крови, которая поступает в мозг. На данный момент возможны все эти варианты».
В статье использованы материалы Independent, Los Angeles Times и Mail Online.
Отек легких у кошек – клиника Свой Доктор
Отек легких называется состояние, которое характеризуется, скопление жидкости в интерстиции легких или в интерстиции и альвеолах. Данное состояние не является отдельной нозологической единицей, то есть самостоятельным заболевание, а является симптомом основанного заболевания.
Причины возникновения
Отеки легких делятся на два основных типа:
-
Кардиогенный -
Не кардиогенный
К первому типу относиться отеки, которые возникают из-за патологии сердечно-сосудистой системы (Например: гипертрофическая кардиомиопатия). Так же доказано, что определенные породы кошек предрасположены к данному недугу:
-
Шотландская, британская -
Абиссинские -
Бенгальские -
Мейн-куны и др.
К некардиогенным факторам относятся:
-
Отравления биологоческими и химическими ядами -
Травмы (падения с высоты, удары, повреждения головного мозга) -
Вирусные и инфекционные заболевания -
Осложнения сопутствующего заболевания (почечная недостаточность и др.) -
Пневмонии -
Дирофиляриоз -
Астмы, аллергия и др. причины
Симптоматика
-
Затрудненное и учащенное дыхание -
Кашель и рвотные позывы. -
Дыхание с открытым ртом -
Хрипы и треск в легких. -
Бледность и синюшность слизистых оболочек -
Снижение активность, животное лежит на одном месте не передвигается -
Пенистые выделения из носовых ходов и рта
При проявлении одно или двух, трех симптомов необходимо незамедлительно привезти животное в ветеринарную клинику для оказания квалифицированной помощи.
Диагностика
При поступлении животного с подозрением на отек легких, ему проводят ряд диагностических мероприятий:
-
Сбор анамнеза -
Клинический осмотр животного -
Рентгенографическое исследование грудной клетки, которое покажет наличие жидкости в легких -
Эхо кардиографическое исследование (ЭХО-сердца), которое оценит размеры и функциональное состояния сердца -
Биохимический и клинический анализ крови, который так же необходим для оценки общего состояния животного.
Терапия
Лечение кошек с отек легких зависит во многом от основного заболевания, то есть от причины его вызвавшей.
Так же стоит отметить, что лечение должно проводиться в строго пределах ветеринарной клиники и в отделении интенсивной терапии.
Для устранения отека легких выполняются следующие меры:
-
Помещение животного в кислородную камеру -
Диуретики, которые способствуют удалению избыточной жидкости, за счет увеличения диуреза -
Успокоение, применения успокоительных средств -
Антибиотикотерапия, при наличии трав и инфекционных процессов -
Сердечных средств, при наличие сердечной недостаточности -
Пеногашение – аэрозольные ингаляции
Для стабилизации состояния животного иногда требуется от двух до трех суток. И прогноз при отеке легких от осторожного до неблагоприятного, и зависит от причины основного заболевания.
Профилактика
У кошек с поставленным диагнозом сердечная недостаточность или находящихся в группе риске (шотландские вислоухие, имеющие в родословной родственников с сердечными проблемами, страдающими ожирением и др.) не стоит забывать о плановых и профилактических визитах к врачу кардиологу. Для остальных же кошек наблюдать за общим состоянием животного, соблюдать все правила кормление, содержание, не забывать о своевременной вакцинации. И самое главное во время лечить сопутствующее заболевание, так как отек легких – это симптом, а не заболевание!
Отек легких: лечение, причины и симптомы
Отек легких возникает, когда жидкость накапливается в воздушных мешочках легких — альвеолах, что затрудняет дыхание. Это нарушает газообмен и может вызвать дыхательную недостаточность.
Отек легких может быть острым (внезапное начало) или хроническим (проявляющимся медленнее с течением времени). Если это остро, это классифицируется как неотложная медицинская помощь, требующая немедленного вмешательства.
Наиболее частой причиной отека легких является застойная сердечная недостаточность, при которой сердце не может справляться с потребностями организма.
Лечение отека легких обычно направлено на улучшение дыхательной функции и устранение источника проблемы. Обычно это включает в себя дополнительный кислород и лекарства для лечения основных состояний.
Чтобы поднять уровень кислорода в крови пациента, кислород подается либо через лицевую маску, либо через канюли — крошечные пластиковые трубки в носу. Дыхательная трубка может быть помещена в трахею, если необходим вентилятор или дыхательный аппарат.
Если анализы покажут, что отек легких вызван проблемой в системе кровообращения, пациенту будут назначены внутривенные лекарства, которые помогут удалить объем жидкости и контролировать кровяное давление.
При нормальном дыхании маленькие воздушные мешочки в легких — альвеолы - заполняются воздухом. Кислород попадает внутрь, а углекислый газ выводится. Отек легких возникает при переполнении альвеол.
Когда альвеолы затоплены, возникают две проблемы:
- Кровоток не может получить достаточно кислорода.
- Организм не может правильно избавиться от углекислого газа.
Общие причины включают:
Помимо прямого повреждения легких, как и при ОРДС, другие причины включают:
- травмы головного мозга, такие как мозговое кровотечение, инсульт, травма головы, операция на головном мозге, опухоль или судороги
- на большой высоте
- Переливание крови
Кардиогенный отек легких
Отек легких, вызванный прямой проблемой с сердцем, называется кардиогенным.
Застойная сердечная недостаточность — частая причина кардиогенного отека легких; в этом состоянии левый желудочек не может откачивать достаточно крови, чтобы удовлетворить потребности организма.
Это вызывает повышение давления в других частях системы кровообращения, заставляя жидкость попадать в воздушные мешочки легких и другие части тела.
Другие проблемы с сердцем, которые могут привести к отеку легких, включают:
- Перегрузка жидкости — это может быть результатом почечной недостаточности или внутривенной инфузионной терапии.
- Неотложная гипертоническая болезнь — сильное повышение артериального давления, вызывающее чрезмерную нагрузку на сердце.
- Выпот в перикарде с тампонадой — скопление жидкости вокруг мешочка, покрывающего сердце. Это может снизить способность сердца перекачивать кровь.
- Тяжелые аритмии — это может быть тахикардия (учащенное сердцебиение) или брадикардия (медленное сердцебиение). Любой из них может привести к ухудшению работы сердца.
- Тяжелый сердечный приступ — это может повредить сердечную мышцу, что затрудняет сцеживание крови.
- Аномальный клапан сердца — может влиять на отток крови из сердца.
Причины отека легких, не связанные с нарушением функции сердца, называются некардиогенными; они обычно вызваны ОРДС (острым респираторным дистресс-синдромом). Это сильное воспаление легких, которое приводит к отеку легких и значительным затруднениям дыхания.
Острый отек легких вызывает значительные затруднения дыхания и может появиться без предупреждения.Это чрезвычайная ситуация, требующая немедленной медицинской помощи. Без надлежащего лечения и поддержки это может привести к летальному исходу.
Наряду с затрудненным дыханием, другие признаки и симптомы острого отека легких могут включать:
- кашель, часто с розовой пенистой мокротой
- чрезмерное потоотделение
- беспокойство и беспокойство
- чувство удушья
- бледная кожа
- хрипы
- учащенный или нерегулярный сердечный ритм (учащенное сердцебиение)
- боль в груди
Если отек легких является хроническим, симптомы обычно менее серьезны, пока система организма не перестанет его компенсировать.Типичные симптомы включают:
- затрудненное дыхание в горизонтальном положении (ортопноэ)
- отек (отек) ступней или ног
- быстрое увеличение веса из-за скопления избыточной жидкости
- пароксизмальная ночная одышка — эпизоды тяжелой внезапной одышки ночью
- усталость
- усиление одышки при физической нагрузке
Отек легких возникает, когда жидкость собирается внутри легких, в альвеолах, что затрудняет дыхание.Множественный выпот также включает жидкость в области легких, которую иногда называют «вода в легких».
Однако при плевральном выпоте водная жидкость собирается в слоях плевры, расположенных вне легких. Это может быть следствием сердечной недостаточности, цирроза или тромбоэмболии легочной артерии. Это также может произойти после операции на сердце.
Отек легких может совпадать с пневмонией, но это другое состояние. Пневмония — это инфекция, которая часто возникает как осложнение респираторной инфекции, такой как грипп.
Иногда бывает трудно различить эти два понятия. Если человек или член семьи могут предоставить подробную историю болезни, это поможет врачу поставить правильный диагноз и назначить правильное лечение.
Поделиться на PinterestИногда рентген грудной клетки может помочь в диагностике отека легких.
Пациент сначала пройдет медицинский осмотр. Врач будет использовать стетоскоп, чтобы выслушать легкие на предмет потрескивания и учащенного дыхания, а также сердце на предмет аномальных ритмов.
Будут проведены анализы крови для определения уровня кислорода в крови; врач часто назначает другие анализы крови, в том числе:
- уровни электролитов
- функция почек
- функция печени
- показатели крови и маркеры сердечной недостаточности
УЗИ сердца, эхокардиограмма и электрокардиограмма ( ЭКГ) может помочь определить состояние сердца.
Рентген грудной клетки можно использовать, чтобы увидеть, есть ли жидкость в легких или вокруг них, а также проверить размер сердца.Также можно заказать компьютерную томографию грудной клетки.
Пациенты с повышенным риском развития отека легких должны следовать советам своего врача, чтобы держать свое состояние под контролем.
Если проблема заключается в застойной сердечной недостаточности, соблюдение здоровой, хорошо сбалансированной диеты и поддержание здоровой массы тела может помочь снизить риск эпизодов отека легких в будущем.
Регулярные упражнения также улучшают здоровье сердца:
- Уменьшение потребления соли — избыток соли может привести к задержке воды.Это увеличивает работу сердца.
- Снижение уровня холестерина — высокий уровень холестерина может привести к жировым отложениям в артериях, что, в свою очередь, увеличивает риск сердечного приступа и инсульта и, следовательно, отека легких.
- Отказ от курения — табак увеличивает риск ряда заболеваний, включая болезни сердца, болезни легких и проблемы с кровообращением.
Отек легких, вызванный высотой, можно свести к минимуму, совершая постепенный подъем, принимая лекарства перед поездкой и избегая чрезмерных нагрузок при подъеме на большую высоту.
Прочтите статью на испанском языке.
Почему отек легких является проблемой
Отек легких — серьезное заболевание, которое возникает, когда избыток жидкости начинает заполнять воздушные мешочки легких (альвеолы). Когда альвеолы заполнены жидкостью, они не могут в достаточной степени добавлять кислород в кровь или удалять из нее углекислый газ. Таким образом, отек легких вызывает значительные затруднения дыхания и часто может стать опасной для жизни проблемой.
КАТЕРИНА КОН / НАУЧНАЯ ФОТОБИБЛИОТЕКА / Getty Images
Почему отек легких — это проблема
В альвеолах происходит настоящая работа легких.В альвеолярных воздушных мешочках свежий воздух, которым мы дышим, поступает в непосредственной близости от капилляров, по которым кровь с низким содержанием кислорода поступает из тканей тела. (Эта бедная кислородом кровь только что перекачивается из правой части сердца в легкие через легочную артерию.)
Через тонкие стенки альвеол происходит критический газообмен между воздухом в альвеолярном мешке и «отработанной» кровью в капиллярах. Кислород из альвеол поглощается капиллярной кровью, а углекислый газ из крови диффундирует в альвеолы.Кровь, теперь снова богатая кислородом, переносится в левую часть сердца, которая перекачивает ее в ткани. «Использованный» альвеолярный воздух выдыхается в атмосферу, когда мы дышим.
Сама жизнь зависит от эффективного обмена газов в альвеолах.
При отеке легких некоторые альвеолярные мешочки заполняются жидкостью. Критический обмен газов между вдыхаемым воздухом и капиллярной кровью больше не может происходить в альвеолах, заполненных жидкостью. Если поражено достаточное количество альвеол, возникают тяжелые симптомы.А если отек легких станет обширным, может наступить смерть.
Симптомы
Отек легких может возникать остро, и в этом случае он обычно вызывает сильную одышку (одышку), а также кашель (который часто дает розовую пенистую мокроту) и хрипы. Внезапный отек легких также может сопровождаться сильным беспокойством и сердцебиением. . Внезапно возникший отек легких часто называют «внезапным отеком легких», и чаще всего он указывает на внезапное ухудшение основной сердечной проблемы.Например, острый коронарный синдром может вызвать внезапный отек легких, как и острая стрессовая кардиомиопатия.
Острый отек легких всегда требует неотложной медицинской помощи и может привести к летальному исходу.
Хронический отек легких, который часто наблюдается при сердечной недостаточности, имеет тенденцию вызывать симптомы, которые со временем усиливаются и ослабевают, поскольку поражается большее или меньшее количество альвеол. Распространенными симптомами являются одышка при физической нагрузке, ортопноэ (затрудненное дыхание в положении лежа), приступообразная ночная одышка (при ночном пробуждении с сильной одышкой), усталость, отек ног (отек) и увеличение веса (из-за скопления жидкости).
Причины отека легких
Врачи обычно делят отек легких на один из двух типов: отек легких и внесердечный отек легких.
Сердечный отек легких
Заболевания сердца — наиболее частая причина отека легких. Сердечный отек легких возникает, когда основная проблема с сердцем вызывает повышение давления в левой части сердца. Это высокое давление передается назад через легочные вены к альвеолярным капиллярам.Из-за повышенного давления в легочных капиллярах жидкость просачивается из капилляров в альвеолярное воздушное пространство, и возникает отек легких.
Практически любое сердечное заболевание может в конечном итоге привести к повышению левостороннего сердечного давления и, как следствие, к отеку легких. Наиболее частыми видами сердечных заболеваний, вызывающими отек легких, являются:
При хроническом сердечном отеке легких повышенное давление в капиллярах может в конечном итоге вызвать изменения в легочных артериях.В результате может возникнуть высокое давление в легочной артерии, состояние, называемое легочной гипертензией. Если правая сторона сердца должна перекачивать кровь против повышенного давления в легочной артерии, в конечном итоге может развиться правосторонняя сердечная недостаточность.
Внесердечный отек легких
При некоторых заболеваниях альвеолы могут заполняться жидкостью по причинам, не связанным с повышенным сердечным давлением. Это может произойти, когда капилляры в легких повреждаются, и, как следствие, они становятся «протекающими» и позволяют жидкости проникать в альвеолы.
Наиболее частой причиной такого несердечного отека легких является острый респираторный дистресс-синдром (ОРДС), который вызывается диффузным воспалением в легких. Воспаление повреждает альвеолярные стенки и способствует накоплению жидкости. ОРДС обычно наблюдается у тяжелобольных пациентов и может быть вызван инфекцией, шоком, травмой и рядом других состояний.
Помимо ОРДС, внесердечный отек легких также может быть вызван:
- Тромбоэмболия легочной артерии
- Высотная болезнь
- Наркотики (особенно героин и кокаин)
- Вирусные инфекции
- Токсины (например, вдыхание хлора или аммиака)
- Неврологические проблемы (например, травма головного мозга или субарахноидальное кровоизлияние)
- Отравление дымом
- На грани утопления
Диагностика
Оперативная постановка правильного диагноза отека легких имеет решающее значение, и особенно важно правильно диагностировать первопричину.
Диагностика отека легких обычно выполняется относительно быстро путем проведения физического обследования, измерения уровня кислорода в крови и рентгенографии грудной клетки.
После обнаружения отека легких необходимо немедленно предпринять шаги для выявления основной причины. В этих усилиях очень важен медицинский анамнез, особенно если в анамнезе есть болезни сердца (или повышенный риск сердечно-сосудистых заболеваний), употребление наркотиков, воздействие токсинов или инфекций или факторы риска тромбоэмболии легочной артерии.
Электрокардиограмма и эхокардиограмма часто очень полезны для выявления основного заболевания сердца. Если есть подозрение на заболевание сердца, которое не может быть продемонстрировано неинвазивным тестированием, может потребоваться катетеризация сердца. Если есть подозрение не на сердечную причину, может потребоваться ряд других тестов.
Внесердечный отек легких диагностируется, когда отек легких присутствует в отсутствие повышенного давления в левой части сердца.
Лечение отека легких
Ближайшие цели при лечении отека легких — уменьшить накопление жидкости в легких и восстановить нормальный уровень кислорода в крови.Кислородная терапия практически всегда проводится сразу. При наличии признаков сердечной недостаточности также назначают диуретики срочно. Лекарства, расширяющие кровеносные сосуды, например нитраты, часто используются для снижения давления в сердце.
Если уровень кислорода в крови остается критически низким, несмотря на такие меры, может потребоваться искусственная вентиляция легких. Механическая вентиляция может использоваться для увеличения давления в альвеолах и возврата части скопившейся жидкости в капилляры.
Однако окончательное лечение отека легких — будь то сердечное или не сердечное заболевание — требует выявления и лечения основной медицинской проблемы.
Слово Verywell
Отек легких — серьезное заболевание, вызванное избытком жидкости в альвеолах легких. Чаще всего это связано с сердечным заболеванием, но также может быть вызвано рядом некардиальных медицинских проблем. Его лечат путем быстрого устранения основной причины с помощью диуретиков, а иногда и искусственной вентиляции легких.
Плевральный выпот — Бригам и женская больница
Плевральная жидкость вырабатывается организмом в небольших количествах для смазывания плевры, тонких слоев ткани, выстилающих грудную полость и окружающих легкие. Эта жидкость смазывает грудную полость и облегчает дыхание. Когда ткань раздражена или инфицирована, возникает чрезмерное скопление жидкости, известное как плевральный выпот или «вода в легких». Заболевания, включая застойную сердечную недостаточность, некоторые виды рака, пневмонию и туберкулез, могут вызывать плевральный выпот.Жидкость также может накапливаться после лучевой терапии или химиотерапии.
Сертифицированные пульмонологи и торакальные хирурги в Центре легких больницы Бригама и женщин оказывают всестороннюю специализированную помощь пациентам с плевральным выпотом. Их опыт и сотрудничество с другими специалистами по всему Бригаму позволяют пациентам ставить хорошо информированный диагноз и согласованный план лечения. Если потребуется операция или процедура, наши хирурги и интервенционные пульмонологи являются экспертами в новейших минимально инвазивных торакальных методах, таких как торакоцентез под ультразвуковым контролем и торакальная хирургия с видеосъемкой (VATS), безопасная и эффективная альтернатива открытой хирургии.
Какие виды плеврального выпота?
- Транссудативный плевральный выпот , чаще всего вызываемый застойной сердечной недостаточностью, вызван повышенным давлением в кровеносных сосудах или низким содержанием белка в крови. Жидкость легко удаляется иглой.
- Экссудативный выпот вызван закупоркой кровеносных или лимфатических сосудов, повреждением легких, воспалением или опухолями. Жидкость более гелеобразная (более густая), и может потребоваться минимально инвазивная операция для удаления всей жидкости.
Каковы причины плеврального выпота?
Плевральный выпот — результат воспаления и инфекции, часто из-за осложнений сердечных и легочных заболеваний и состояний. Некоторые причины плеврального выпота включают:
Каковы симптомы плеврального выпота?
Признаки и симптомы плеврального выпота включают:
- Одышка
- Проблемы с дыханием в положении лежа
- Боль в груди
- Сухой кашель
- Лихорадка
- Икота
- Учащенное дыхание
Как диагностируется плевральный выпот?
Центр легких может проводить следующие диагностические тесты и процедуры:
- КТ-сканирование грудной клетки использует комбинацию рентгеновских лучей и компьютерных технологий для получения горизонтальных или осевых изображений любой части тела, включая кости, мышцы, жир и органы.
- Рентген грудной клетки использует невидимые лучи электромагнитной энергии для получения изображений внутренних тканей, костей и органов на пленке или цифровом носителе.
- Магнитно-резонансная томография (МРТ) использует магнитное поле и импульсы радиоволновой энергии для обнаружения изменений нормальной структуры и характеристик органов или тканей.
- Позитронно-эмиссионная томография (ПЭТ) Компьютерная томография и ядерное сканирование.
- Функция почек и печени Анализы крови
- Торакоцентез , игла вводится через заднюю часть грудной клетки в плевральную полость для удаления жидкости или воздуха.
- УЗИ органов грудной клетки и сердца
- Биопсия плевры , процедура, при которой образец внутренней оболочки грудной клетки удаляется с помощью специальной иглы для биопсии или во время операции для определения наличия инфекции, рака или другого состояния. Есть три типа:
- Игловая биопсия или плевроцентез удаляет образец жидкости с помощью иглы, вставленной между ребрами. Ультразвук или компьютерная томография могут использоваться для направления введения иглы для биопсии.
- Анализ плевральной жидкости исследует жидкость под микроскопом на наличие бактерий, белков и раковых клеток.
- Торакоскопическая биопсия . В плевральную полость под общей или местной анестезией вводится телескоп особого типа (тонкая гибкая трубка с подсветкой). Имея прямой вид изнутри грудной клетки, врач может визуализировать плевральную ткань и взять биопсию, чтобы определить причину выпота.
- Открытая биопсия .После проведения общей анестезии хирург делает разрез на коже и хирургическим путем удаляет часть плевры. В зависимости от результатов лабораторных исследований может быть проведена дальнейшая операция.
Как лечить плевральный выпот?
Лечение плеврального выпота зависит от его первопричины и степени тяжести. Иногда требуется только наблюдение, в то время как в большинстве случаев требуются лекарства и / или минимально инвазивные хирургические процедуры для удаления жидкости из легких для улучшения вашего дыхания.
Часто интервенционный пульмонолог может выполнить торакоцентез под контролем УЗИ, чтобы облегчить симптомы одышки. Открытые операции по поводу плеврального выпота в клинике Бригама проводятся редко, их заменяют телескопические процедуры.
- Лекарства для облегчения симптомов плеврита, такие как ацетаминофен (тайленол), ибупрофен (мотрин) и средства от кашля с кодеином
- Антибиотики используются, если плевральный выпот вызван инфекцией.
- Диуретики (водные таблетки) или сердечные лекарства назначают, если жидкость вызвана застойной сердечной недостаточностью.
- Минимально инвазивные хирургические процедуры, Выбор процедуры зависит от количества и характера дренируемой жидкости:
- Видео-ассистированная торакальная хирургия (VATS) , минимально инвазивная процедура, которая включает введение торакоскопа (крошечной камеры) и хирургических инструментов в три небольших разреза без какого-либо расширения ребер.Хирург может удалить ограничивающую ткань вокруг легкого; вставьте дренажную трубку или нанесите лекарство, чтобы уменьшить скопление жидкости.
- Торакоцентез под контролем УЗИ , игла вводится через заднюю часть грудной стенки в плевральную полость (пространство, которое существует между двумя легкими и внутренней грудной стенкой) для удаления жидкости или воздуха.
- Pleurodesis, вводится химическое вещество, закрывающее плевральную полость, что исключает возможность накопления жидкости в будущем.
- Торакостомия (установка дренажной трубки), местный анестетик вводится в грудную стенку, где находится жидкость, ваш врач вставит пластиковую трубку в грудную клетку между двумя ребрами, подключит трубку к отсасывающему устройству и удалит жидкость. . Эта процедура может сопровождаться ультразвуком или компьютерной томографией.
- Катетер PleurX, тонкая гибкая трубка, которую хирург вставит в плевральную полость для слива скопившейся жидкости, связанной с плевральным выпотом.Этот катетер может оставаться на месте несколько недель или дольше. Если такой катетер будет установлен, медсестра будет назначена вам, чтобы помочь вам слить жидкость дома несколько раз в неделю, пока катетер больше не понадобится.
Чего мне ожидать от лечения плеврального выпота в Бригаме и женской больнице?
Многопрофильная команда будет работать с вами на каждом этапе пути, от диагностики до оценки, чтобы создать согласованный и всеобъемлющий план лечения. Наш уникальный подход включает в себя консультации в тот же день с несколькими специалистами и способствует беспрепятственному и квалифицированному уходу.Ваше состояние здоровья будет тщательно контролироваться и контролироваться для обеспечения оптимального функционирования легких и улучшения качества жизни.
Если вам требуется операция, вы сначала встретитесь со своей медицинской бригадой для получения предоперационной информации и анализов. В день операции вы получите помощь торакальных хирургов, интервенционных пульмонологов, анестезиологов и медсестер, специализирующихся на хирургии пациентов с проблемами грудной клетки.
После операции вы отправитесь в палату восстановления (Отделение постанестезиологической помощи — PACU), а затем вас переведут в отделение промежуточной торакальной помощи (TICU), где вы получите специализированную комплексную помощь со стороны опытного медицинского и медсестринского персонала. лучше быстро.Во многих случаях операция по поводу плеврального выпота проводится в дневное время, поэтому после выздоровления в PACU вас могут выписать домой с четким планом лечения и поддержки.
Коллективная помощь
Пациентам с плевральным выпотом в Центре легких могут помочь многие специалисты, в том числе торакальные хирурги, пульмонологи и специалисты по визуализации. Это сотрудничество гарантирует пациентам комплексную диагностику и целенаправленное лечение.
Любая рекомендованная операция или процедура будет выполняться опытным сертифицированным хирургом в сотрудничестве с терапевтической командой, включая медсестер и фельдшеров, каждый из которых специализируется на уходе за пациентами с плевральным выпотом.
Как мне записаться на прием или найти дорогу?
Какие еще ресурсы я могу найти по бронхоэктазам?
Посетите нашу онлайн-библиотеку здоровья, чтобы узнать больше о торакальных заболеваниях и тестах.
Посетите библиотеку медицинского просвещения Kessler в Центре для пациентов и семей Бретольца, чтобы получить доступ к компьютерам и квалифицированному персоналу.
Доступ к полному каталогу услуг для пациентов и их семей.
Что вызывает образование плеврального выпота (жидкости в легких)?
Диас-Гусман Э., Двейк РА.Диагностика и лечение плеврального выпота: практический подход. Компр Тер . 2007 Зима. 33 (4): 237-46. [Медлайн].
Ноппен М. Нормальный объем и клеточное содержание плевральной жидкости. Curr Opin Pulm Med . 2001 июл.7 (4): 180-2. [Медлайн].
Sahn SA. Дифференциальный диагноз плеврального выпота. Вест Дж. Мед. . 1982 Август 137 (2): 99-108. [Медлайн]. [Полный текст].
Sahn SA.Плевральный выпот внесосудистого происхождения. Clin Chest Med . 2006 июн. 27 (2): 285-308. [Медлайн].
Light RW. Недиагностированный плевральный выпот. Clin Chest Med . 2006 июн. 27 (2): 309-19. [Медлайн].
Кулотта Р., Тейлор Д. Заболевания плевры. Али Дж., Саммер WR, Левицки М.Г., ред. Патофизиология легких . 2-е изд. Нью-Йорк: Lange Medical Books / McGraw-Hill; 2005. 194–212.
Askegard-Giesmann JR, Caniano DA, Kenney BD.Редкие, но серьезные осложнения при установке центральной линии. Semin Pediatr Surg . 2009 Май. 18 (2): 73-83. [Медлайн].
Garcia-Vidal C, Carratalà J. Ранняя и поздняя неудача лечения внебольничной пневмонии. Semin Respir Crit Care Med . 2009 Апрель 30 (2): 154-60. [Медлайн].
Heffner JE. Диагностика и лечение злокачественных плевральных выпотов. Респирология . 2008 13 января (1): 5-20. [Медлайн].
Bouros D, Pneumatikos I, Tzouvelekis A.Поражение плевры при системных аутоиммунных заболеваниях. Дыхание . 2008. 75 (4): 361-71. [Медлайн].
Sahn SA. Значение анализа плевральной жидкости. Am J Med Sci . 2008, январь 335 (1): 7-15. [Медлайн].
Beers SL, Abramo TJ. Плевральный выпот. Скорая помощь педиатру . 2007 май. 23 (5): 330-4; викторина 335-8. [Медлайн].
Yinon Y, Kelly E, Ryan G. Плевральные выпоты плода. Best Practices Clin Obstet Gynaecol .2008 22 февраля (1): 77-96. [Медлайн].
Берроуз CM, Мэтьюз WC, Colt HG. Прогнозирование выживаемости у пациентов с рецидивирующими симптоматическими злокачественными плевральными выпотами: оценка прогностической ценности физиологических, морфологических показателей и показателей качества жизни степени заболевания. Сундук . 2000, январь, 117 (1): 73-8. [Медлайн].
Мериджи Ф. Злокачественный плевральный выпот: предстоит еще долгий путь. Rev. Последние клинические испытания .2018 3 декабря [Medline].
Musani AI. Варианты лечения злокачественного плеврального выпота. Curr Opin Pulm Med . 2009 июл.15 (4): 380-7. [Медлайн].
[Рекомендации] Робертс М.Э., Невилл Э., Беррисфорд Р.Г., Антунес Дж., Али, штат Нью-Джерси, Группа рекомендаций по заболеваниям плевры BTS. Лечение злокачественного плеврального выпота: Руководство по заболеваниям плевры Британского торакального общества, 2010 г. Thorax . 2010 августа 65 Приложение 2: ii32-40. [Медлайн].
Khaleeq G, Musani AI.Новые парадигмы в лечении злокачественных плевральных выпотов. Респир Мед . 2008 июл.102 (7): 939-48. [Медлайн].
Froudarakis ME. Диагностическое обследование плеврального выпота. Дыхание . 2008. 75 (1): 4-13. [Медлайн].
Wong CL, Holroyd-Leduc J, Straus SE. У этого пациента плевральный выпот? ДЖАМА . 2009 21 января. 301 (3): 309-17. [Медлайн].
Калантри С., Джоши Р., Лоханде Т., Сингх А., Морган М., Колфорд Дж. М. младший и др.Точность и достоверность физических признаков в диагностике плеврального выпота. Респир Мед . 2007 Март 101 (3): 431-8. [Медлайн].
Сарая Т., Лайт Р.В., Такидзава Х., Гото Х. Черный плевральный выпот. Ам Дж. Мед. . 2013 июл. 126 (7): 641.e1-6. [Медлайн].
Light RW, Macgregor MI, Luchsinger PC, Ball WC Jr. Плевральные выпоты: диагностическое разделение транссудатов и экссудатов. Энн Интерн Мед. . 1972 г., октябрь.77 (4): 507-13. [Медлайн].
Heffner JE, Brown LK, Barbieri CA. Диагностическая ценность тестов, которые различают экссудативный и транссудативный плевральный выпот. Исследователи первичного исследования. Сундук . 1997 Apr.111 (4): 970-80. [Медлайн].
Light RW. Использование натрийуретического пептида N-терминального про-головного мозга плевральной жидкости и натрийуретического пептида головного мозга для диагностики плеврального выпота из-за застойной сердечной недостаточности. Сундук .2009 сентябрь 136 (3): 656-8. [Медлайн].
Romero-Candeira S, Fernandez C, Martin C, Sanchez-Paya J, Hernandez L. Влияние диуретиков на концентрацию белков и других компонентов плевральных транссудатов у пациентов с сердечной недостаточностью. Ам Дж. Мед. . 2001 15 июня. 110 (9): 681-6. [Медлайн].
Burgess LJ. Биохимический анализ плевральных, перитонеальных и перикардиальных выпотов. Клин Чим Акта . 2004 г., май. 343 (1-2): 61-84.[Медлайн].
Kolditz M, Halank M, Schiemanck CS, Schmeisser A, Hoffken G. Высокая диагностическая точность NT-proBNP для сердечного происхождения плевральных выпотов. Eur Respir J . 2006 июл.28 (1): 144-50. [Медлайн].
Porcel JM, Martinez-Alonso M, Cao G, Bielsa S, Sopena A, Esquerda A. Биомаркеры сердечной недостаточности в плевральной жидкости. Сундук . 2009 Сентябрь 136 (3): 671-7. [Медлайн].
Wilcox ME, Chong CA, Stanbrook MB, Tricco AC, Wong C, Straus SE.Есть ли у этого пациента экссудативный плевральный выпот? Систематический обзор рациональной клинической экспертизы. ДЖАМА . 2014 18 июня. 311 (23): 2422-31. [Медлайн].
Menzies SM, Rahman NM, Wrightson JM, et al. Бактериальный посев крови из плевральной жидкости при плевральной инфекции. Грудь . 2011 Август 66 (8): 658-62. [Медлайн].
Abouzgheib W, Bartter T, Dagher H, Pratter M, Klump W. Проспективное исследование объема плевральной жидкости, необходимое для точной диагностики злокачественного плеврального выпота. Сундук . 2009 апр. 135 (4): 999-1001. [Медлайн].
Свидерек Дж., Моркос С., Донтиредди В. и др. Проспективное исследование для определения объема плевральной жидкости, необходимой для диагностики злокачественного новообразования. Сундук . 2010, январь, 137 (1): 68-73. [Медлайн].
Сакураба М., Масуда К., Хебисава А., Сагара Ю., Комацу Х. Уровень аденозиндезаминазы (АДА) плеврального выпота и скрытый туберкулезный плеврит. Энн Торак Кардиоваск Хирург .2009 15 октября (5): 294-6. [Медлайн].
Гурунг П., Голдблатт М., Хаггинс Дж. Т. и др. Анализ плевральной жидкости, рентгенографические, сонографические и эхокардиографические характеристики гидроторакса печени. Сундук . 2011 27 января. [Medline].
Patel PA, Ernst FR, Gunnarsson CL. Под контролем УЗИ уменьшаются осложнения и затраты, связанные с процедурами плевроцентеза. Дж. Клин Ультразвук . 2012 март-апрель. 40 (3): 135-41. [Медлайн].
Mercaldi CJ, Lanes SF. Ультразвуковое наблюдение снижает количество осложнений и снижает стоимость лечения пациентов, перенесших плевроцентез и парацентез. Сундук . 2013 г. 1. 143 (2): 532-8. [Медлайн].
Дункан Д. Р., Моргенталер Т. И., Рю Дж. Х., Дэниэлс К. Э. Снижение ятрогенного риска при плевроцентезе: внедрение передовой практики посредством практического обучения в среде с нулевым риском. Сундук . 2009 Май. 135 (5): 1315-20.[Медлайн].
Феллер-Копман Д. Лечебный плевроцентез: роль ультразвукового исследования и плевральной манометрии. Curr Opin Pulm Med . 2007 июл.13 (4): 312-8. [Медлайн].
Zarogoulidis K, Zarogoulidis P, Darwiche K, et al. Злокачественный плевральный выпот и алгоритм лечения. Дж. Торак Дис . 2013 Сентябрь 5, Приложение 4: S413-9. [Медлайн]. [Полный текст].
Метинтас М, Ак Г, Дундар Э и др. Медицинская торакоскопия против биопсии плевральной иглой по Абрамсу под контролем КТ для диагностики пациентов с плевральным выпотом: рандомизированное контролируемое исследование. Сундук . 2010 июн.137 (6): 1362-8. [Медлайн].
Goligher EC, Leis JA, Fowler RA, et al. Полезность и безопасность дренирования плевральных выпотов у пациентов с искусственной вентиляцией легких: систематический обзор и метаанализ. Crit Care . 2011 г. 2 февраля. 15 (1): R46. [Медлайн].
Shebl E, Paul M. Парапневмония, плевральные выпоты и эмпиема грудной клетки. 2018, январь [Medline]. [Полный текст].
Colice GL, Curtis A, Deslauriers J, et al.Медикаментозное и хирургическое лечение парапневмонических выпотов: научно обоснованное руководство. Сундук . 2000 Октябрь 118 (4): 1158-71. [Медлайн].
Efthymiou CA, Masudi T., Thorpe JA, Papagiannopoulos K. Злокачественный плевральный выпот при наличии защемленного легкого. Пятилетний опыт использования туннельных катетеров PleurX. Торакальная хирургия Interact Cardiovasc . 2009 Декабрь 9 (6): 961-4. [Медлайн].
Fysh ET, Waterer GW, Kendall P, Bremner P, Dina S, Geelhoed E, et al.Постоянные плевральные катетеры сокращают количество дней пребывания в стационаре по сравнению с плевродезом при злокачественном плевральном выпоте. Сундук . 2012 8 марта [Medline].
Феллер-Копман Д., Паркер М.Дж., Шварцштейн Р.М. Оценка плеврального давления при оценке плеврального выпота. Сундук . 2009 Январь 135 (1): 201-9. [Медлайн].
Cafarotti S, Dall’Armi V, Cusumano G, et al. Дренирование грудной клетки с проводным направлением малого диаметра: безопасность, переносимость и эффективность при пневмотораксе, злокачественных выпотах и эмпиеме плевры. J Thorac Cardiovasc Surg . 2011 Март 141 (3): 683-7. [Медлайн].
Safiyeh M, Huang D. Новые стратегии лечения сложных плевральных выпотов. Crit Care . 2012 22 мая. 16 (3): 312. [Медлайн].
West SD, Davies RJ, Lee YC. Плевродез при злокачественных плевральных выпотах: текущие разногласия и вариации в практике. Curr Opin Pulm Med . 2004 июл.10 (4): 305-10. [Медлайн].
Шоу П., Агарвал Р.Плевродез при злокачественных плевральных выпотах. Кокрановская база данных Syst Rev . 2004. CD002916. [Медлайн].
Родригес-Панадеро Ф., Ромеро-Ромеро Б. Лечение злокачественных плевральных выпотов. Curr Opin Pulm Med . 2011 июл.17 (4): 269-73. [Медлайн].
Putnam JB Jr, Walsh GL, Swisher SG и др. Амбулаторное лечение злокачественного плеврального выпота с помощью постоянного постоянного плеврального катетера. Энн Торак Хирург .2000 Февраль 69 (2): 369-75. [Медлайн].
Tan C, Sedrakyan A, Browne J, Swift S, Treasure T. Доказательства эффективности лечения злокачественного плеврального выпота: систематический обзор. евро J Cardiothorac Surg . 2006 май. 29 (5): 829-38. [Медлайн].
Dresler CM, Olak J, Herndon JE 2nd, et al. Фаза III межгрупповое исследование объема талька в сравнении со склерозом тальковой суспензии при злокачественном плевральном выпоте. Сундук . 2005 Март.127 (3): 909-15. [Медлайн].
Van Meter ME, McKee KY, Kohlwes RJ. Эффективность и безопасность туннельных плевральных катетеров у взрослых со злокачественными плевральными выпотами: систематический обзор. J Gen Intern Med . 2011 26 января (1): 70-6. [Медлайн]. [Полный текст].
Дэвис Х.Э., Мишра Е.К., Кахан BC и др. Эффект постоянного плеврального катетера по сравнению с плевродезом через дренажную трубку и тальком для облегчения одышки у пациентов со злокачественным плевральным выпотом: рандомизированное контролируемое исследование TIME2. ДЖАМА . 2012 13 июня. 307 (22): 2383-9. [Медлайн].
Puri V, Pyrdeck TL, Crabtree TD и др. Лечение злокачественного плеврального выпота: анализ экономической эффективности. Энн Торак Хирург . 2012 августа 94 (2): 374-9; обсуждение 379-80. [Медлайн]. [Полный текст].
Редди С., Эрнст А., Лэмб С., Феллер-Копман Д. Быстрый плевродез при злокачественных плевральных выпотах: пилотное исследование. Сундук . 2011 июн. 139 (6): 1419-23. [Медлайн].
Freeman RK, Ascioti AJ, Mahidhara RS. Соответствующее предрасположенность сравнение плевродеза или туннельного плеврального катетера у пациентов, которым проводится диагностическая торакоскопия по поводу злокачественных новообразований. Энн Торак Хирург . 2013 июл.96 (1): 259-63: обсуждение 263-4. [Медлайн].
[Рекомендации] Hooper C, Lee YC, Maskell N, BTS Pleural Guideline Group. Исследование одностороннего плеврального выпота у взрослых: Рекомендации Британского торакального общества по заболеваниям плевры, 2010 г. Грудь . 2010 августа 65 Дополнение 2: ii4-17. [Медлайн].
[Рекомендации] Симофф М.Дж., Лалли Б., Слэйд М.Г., Голдберг В.Г., Ли П., Мишо Г.К. и др. Управление симптомами у пациентов с раком легких: Диагностика и лечение рака легких, 3-е изд: Руководящие принципы клинической практики Американского колледжа грудных врачей, основанные на фактических данных. Сундук . 2013 май. 143 (5 доп.): E455S-97S. [Медлайн].
Плевральный выпот | Состояние | Юго-западный медицинский центр UT
Плевральный выпот («жидкость вокруг легких») — это состояние, при котором между легкими и внутренней частью грудной полости скапливается слишком много жидкости.Скопление жидкости может помешать полному расширению грудной клетки и легких и может оказывать давление на диафрагму, ограничивая функцию легких. Чем больше количество жидкости, тем меньше может расширяться легкое.
Скопление плевральной жидкости может быть результатом избыточной выработки жидкости, пониженного удаления жидкости или того и другого. Типы плеврального выпота включают жидкую, неинфицированную жидкость (гидроторакс), кровь (гемоторакс), мочу (уриноторакс), хилоз или жировую жидкость от пищеварения (хилоторакс) или гной (эмпиема).
Торакальные хирурги в Юго-Западном медицинском центре UT проводят передовые процедуры по лечению плеврального выпота, некоторые из которых могут быть выполнены минимально инвазивно. Мы предлагаем новейшие методы визуализации и варианты лечения. Наши хирурги работают в тесном сотрудничестве с интервенционными пульмонологами, онкологами, радиологами и патологами в UT Southwestern, чтобы предоставить комплексную помощь — все в одном месте и обычно в один и тот же день.
Причины плеврального выпота
- Аутоиммунные заболевания (волчанка, ревматоидный артрит)
- Цирроз
- Застойная сердечная недостаточность
- Хирургия сердца или грудной клетки
- Низкий уровень сывороточного альбумина или гипоальбуминемия
- Злокачественные новообразования в плевре, например, рак легких , метастазы
- Пневмония
- Тромбоэмболия легочной артерии
- Травма
- Уремия или почечная недостаточность
Симптомы
Симптомы, связанные с плевральным выпотом, включают:
- Беспокойство
- Боль в груди
- Давление в груди
- Усталость
- Лихорадка
- Потеря аппетита
- Одышка при физической нагрузке и, возможно, в состоянии покоя
- Отек ног, рук или лица
- Потеря веса
Диагноз
Если мы подозреваем, что у вас плевральный выпот , мы проведем медицинский осмотр и заказать анализы для подтверждения диагноза.
Тесты и методы визуализации, используемые для диагностики плеврального выпота, могут включать:
Лечение
Наша многопрофильная команда врачей предлагает лечение, направленное на устранение причины проблемы. Мы лечим плевральный выпот с помощью минимально инвазивных процедур, которые включают:
- Грудные трубки для дренирования выпота и определения его причины
- Катетер PleurX: небольшая трубка помещается в карман для жидкости под местной или общей анестезией и дренируется в небольшой резервуар
- Шунтирование: включает в себя хирургическую имплантацию небольшой трубки (шунта) в грудную полость для перенаправления избыточной жидкости в брюшную полость для удаления
- Плеврэктомия с помощью видео: хирургическое удаление плевры, мембраны, которая покрывает легкие для стимулирования слияние легкого с внутренней частью грудной полости
- Видеоассистированный плевродез: процедура сращивания легкого с внутренней частью грудной полости для предотвращения повторного накопления жидкости
Связанные условия
Наша команда занимается лечением заболеваний грудной клетки (грудной клетки) что может быть связано с плевральным выпотом.
К ним относятся:
Клинические испытания
UT Southwestern проводит клинические испытания, направленные на улучшение лечения плеврального выпота. Поговорите со своим врачом, чтобы узнать, подходит ли вам клиническое испытание.
Отек легких — Здоровье легких Святого Винсента
Отек легких — это скопление жидкости в легких.
Что такое отек легких?
Каковы причины отека легких?
Каковы признаки и симптомы отека легких?
Какие тесты можно использовать для диагностики отека легких?
Каковы возможные процедуры и лечение отека легких?
Каковы планы на будущее, если у вас был отек легких?
Что такое отек легких?
Отек легких — это скопление жидкости в легких.Люди с отеком легких не могут нормально дышать, потому что жидкость заполняет их воздушные мешочки (альвеолы). В результате кислород не попадает в кровь, и организм не может избавиться от углекислого газа.
Отек легких, который возникает внезапно, требует неотложной медицинской помощи.
На изображении ниже показан отек легких. (Щелкните изображение, чтобы увеличить)
Каковы причины отека легких?
Отек легких может быть вызван:
- Химическое воздействие
- Передозировка или побочные реакции наркотиками
- Тренировка на большой высоте
- Проблемы с сердцем — если сердце не может перекачивать кровь, жидкость может поступать обратно в легкие
- Заболевания или инфекции легких — жидкость может просачиваться в легкие, когда они воспалены
- На грани утопления
- Состояние нервной системы
- Органная недостаточность
- Тромбоэмболия легочной артерии
- Отравление дымом.
Каковы признаки и симптомы отека легких?
Отек легких, который возникает внезапно, требует неотложной медицинской помощи. Если у вас есть какие-либо из следующих симптомов и вы подозреваете, что у вас может быть отек легких, позвоните по номеру 000:
.
- Головокружение
- Чувство слабости или головокружения
- Сероватая или синяя кожа
- Одышка
- Проблемы с дыханием
- Свистящее дыхание или затрудненное дыхание.
Отек легких также может быть хроническим и прогрессировать постепенно. Эта форма отека легких менее серьезна и может включать следующие симптомы:
- Быстрое увеличение веса, которое может сигнализировать о скоплении жидкости или сердечной недостаточности
- Опухшие ступни и ноги
- Усталость
- Проблемы с дыханием в положении лежа
- Просыпаясь ночью, чувствуя одышку
- Свистящее дыхание.
Какие есть возможные тесты для диагностики отека легких?
Если у вас есть симптомы отека легких, ваш врач будет искать:
- Ненормальные звуки, исходящие из вашего сердца и легких
- Кожа синего или сероватого цвета
- Признаки жидкости в легких
- Признаки вздутия ног и живота.
Для диагностики симптомов могут потребоваться дополнительные тесты. Следующие тесты могут помочь диагностировать отек легких:
- Анализы крови — различные анализы крови могут определить причины отека легких и проверить уровни кислорода и углекислого газа в вашей крови
- Рентген грудной клетки — рентгеновский снимок для поиска жидкости в легких
- Коронарная ангиограмма — для проверки функции сердца и выявления любых проблем, которые могут вызывать отек легких
- Эхокардиограмма — для проверки работы сердца и выявления плохого кровотока
- Электрокардиограмма (ЭКГ) — для проверки функции сердца и ритма
- Пульсоксиметрия — датчик, прикрепленный к пальцу или уху для проверки уровня кислорода в крови.
Какие возможные процедуры и методы лечения отека легких?
Если отек легких требует неотложной медицинской помощи, ваша медицинская бригада даст вам кислород и определит причину вашего состояния. Вам также дадут лекарства, которые помогут справиться с симптомами, пока ваше тело выздоравливает.
Каковы планы на будущее, если у вас был отек легких?
Если у вас может быть риск развития отека легких или он уже был, вам нужно сосредоточиться на ведении здорового образа жизни.Делайте регулярные прививки, принимайте назначенные лекарства и обсуждайте с врачом стратегии профилактики.
Отказ от курения, здоровое питание, поддержание здорового веса, регулярные физические упражнения и контроль артериального давления — важные шаги, которые вам нужно предпринять. Если у вас отек легких по какой-либо известной причине, например из-за высотных упражнений или приема наркотиков, избегайте этих занятий.
Поговорите со своим врачом, если вы беспокоитесь, что у вас может возникнуть отек легких.
Отек легких | Пациент
Отек легких — это избыток водянистой жидкости в легких.
Людям с внезапным появлением отека легких обычно требуется срочная госпитализация. Лечение включает в себя кислород, лекарства для удаления лишней жидкости из легких (диуретики) и другие лекарства, которые помогают сердцу работать более эффективно. Дальнейшее лечение будет зависеть от причины отека легких. Отек легких может быть опасным для жизни, особенно без неотложной медицинской помощи.
Что такое отек легких?
Легочные означает «дело с легкими», а отек означает чрезмерное скопление водянистой жидкости в организме. Отек — это то же самое, что отек — в разных странах его пишут по-разному. Итак, отек легких — это избыток водянистой жидкости в легких. Жидкость скапливается в тканях и многих воздушных мешочках легких, затрудняя дыхание.
Отек легких — частое заболевание у пожилых людей, но очень редко у молодых людей.Около 1 из 15 человек в возрасте 75–84 лет и чуть более 1 из 7 человек в возрасте 85 лет и старше страдают сердечной недостаточностью.
Симптомы
Симптомы отека легких могут включать:
Другие симптомы могут включать беспокойство или беспокойство, снижение уровня сознания и чрезмерное потоотделение. У вас может быть голубой оттенок губ или пальцев.
Причины
Отек легких чаще всего вызывается сердечной недостаточностью (в этом случае это называется кардиогенным отеком легких).Однако это может быть вызвано другими состояниями, не влияющими напрямую на сердце (некардиогенный отек легких).
Отек легких может возникнуть по следующим причинам:
- Повышение давления в кровеносных сосудах легких. Это часто происходит при сердечной недостаточности, когда сердце перекачивает кровь менее эффективно.
- Повреждение очень мелких кровеносных сосудов (капилляров) в легких, из-за чего в легкие попадает больше жидкости. Это происходит при повреждении легких — например, при вдыхании дыма или пневмонии.
- Неспособность сосудов (лимфатических сосудов) выводить жидкость из легких.
Кардиогенная сердечная недостаточность : отек легких часто вызывается сердечной недостаточностью. Когда сердце не может эффективно перекачивать кровь в организм, количество крови, остающейся в венах, по которым кровь проходит через легкие в левую часть сердца, увеличивается. Когда давление в этих кровеносных сосудах увеличивается, жидкость выталкивается в воздушные пространства (альвеолы) в легких. Эта жидкость снижает нормальное движение кислорода через легкие, что может привести к одышке.См. Брошюры под названием «Анатомия сердца и дыхательной системы». Они объясняют функцию сердца и легких и взаимодействие между ними, которое обычно поддерживает стабильный уровень жидкости.
Сердечная недостаточность, приводящая к отеку легких, может быть вызвана рядом различных причин. К ним могут относиться:
Подробнее о сердечной недостаточности читайте в отдельной брошюре «Застойная сердечная недостаточность».
Некардиогенный отек легких : отек легких также может быть вызван другими состояниями, помимо сердечных, в том числе:
Как диагностируется отек легких?
Осмотр врача включает:
- Проверка частоты и ритма вашего сердцебиения (пульса).
- Проверка артериального давления.
- Проверка, насколько быстро вы дышите.
- Прослушивание с помощью стетоскопа аномальных шумов в легких, указывающих на наличие аномальной жидкости.
- Прослушивание шумов в сердце, указывающих на проблему с сердечными клапанами.
Возможные анализы
К ним относятся:
- Анализы крови, которые проводятся для поиска:
- Анемия.
- Функция почек
- Уровни солей в крови.
- Был ли отек легких вызван сердечным приступом.
- Вещество, называемое натрийуретическим пептидом, обычно повышается у людей с сердечной недостаточностью.
- Мониторинг уровня кислорода в крови с помощью пульсоксиметрии, при которой датчик помещается на тонкий участок кожи, например на кончик пальца.
- Рентген грудной клетки для выявления признаков сердечной недостаточности или любой другой проблемы с легкими, например пневмонии.
- Ультразвуковое сканирование сердца (эхокардиограмма), чтобы увидеть, есть ли проблемы с сердечной мышцей (такие как слабость, толщина, неспособность правильно расслабиться, негерметичные или узкие сердечные клапаны или жидкость, окружающая сердце).
- «Отслеживание сердца» (электрокардиограмма или ЭКГ) для поиска признаков сердечного приступа или проблем с сердечным ритмом.
Как лечится отек легких?
Людям с внезапным появлением отека легких обычно требуется срочная госпитализация. Им требуется лечение кислородом (если уровень кислорода в организме низкий), лекарства для удаления лишней жидкости из легких (диуретики) и другие лекарства, которые помогают сердцу работать более эффективно. Эти лекарства обычно вводятся через вены (внутривенно или внутривенно).
Дальнейшее лечение будет зависеть от причины отека легких. См. Также отдельную брошюру «Застойная сердечная недостаточность».
Также необходимо срочное лечение причины отека легких, например, лечение сердечного приступа, высотной болезни или острого повреждения почек.
Если кислород и лекарства не помогают лечить отек легких, может потребоваться использование аппарата искусственной вентиляции легких или других методов, помогающих дышать, до тех пор, пока отек легких не пройдет.



 После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).
После этого жидкости становится негде скапливаться. Обычно плевродез выполняется после откачки выпота (плевроцентеза).