Пневмонии — классификация, степени тяжести, профилактика
Пневмония является одним из наиболее распространенных заболеваний органов дыхания и имеет большое социальное значение.
Так, по данным официальной статистики, ее распространенность составляет 3-15 человек на 1000 населения в год и значительно увеличивается у лиц пожилого и старческого возраста.
Летальность от внебольничных пневмоний составляет 5 %, но у пациентов, требующих госпитализации, доходит до 21,9 %.
При нозокомиальных пневмониях смертность достигает 20, а у пожилых — 46 %. Ошибки в диагностике пневмоний приближаются к 30 %. Диагноз в первые 3 дня болезни устанавливается лишь у 35 % заболевших.
По данным литературы, в последние годы отмечается тенденция к увеличению как количества заболевших пневмонией (от 3,2 до 3,8 на 1000 населения), так и количество умерших от нее (от 1,2 до 1,8 %).
Пневмонии — это группа различных по этиологии, механизму развития, патоморфологическим изменениям и клиническим проявлениям острых инфекционно-воспалительных процессов в легких, преимущественно поражающих альвеолы и вызывающих в них развитие воспалительной экссудации.
Классификация
Отечественная классификация пневмонии была разработана академиком Н.С. Молчановым, затем дополнена Е.В. Гембицким, О.В. Коровиной, В.Н. Сапёровым (табл. 1).
В настоящее время наибольшее распространение получила классификация, предложенная Международным консенсусом, учитывающая условия, в которых развилось заболевание, особенности инфицирования легочной ткани, а также состояние иммунологической реактивности организма больного. Правильный учёт перечисленных факторов позволяет со значительной долей вероятности предсказать этиологию заболевания.
Таблица 1. Отечественная классификация пневмоний
|
Осложнения |
1. Требующие неотложной терапии: инфекционно-токсический шок (ИТШ); коллапс; респираторный дистресс-синдром (РДС); острая дыхательная недостаточность (ОДН) 2. Со стороны легких и плевры: пара- и метапневмонический экссудативный плеврит; абсцесс и гангрена легкого; множественная деструкция легких; бронхообструктивный синдром; пневмоторакс и пиопневмоторакс 3. Со стороны других органов и систем: неспецифический (инфекционно-аллергический) миокардит, инфекционный эндокардит, перикардит; менингит, менингоэнцефалит, сепсис; нефрит, отит; диссеминированное внутрисосудистое свертывание (ДВС)-синдром; интоксикационные психозы; анемии (железораспределительные, гемолитические при микоплазменных и вирусных пневмониях) |
|
Течение |
1. Остротекущие с указанием фаз заболевания: разгара, разрешения, реконвалесценции 2. Затяжное течение |
|
Тяжесть |
1. Тяжелого течения 2. Средней тяжести 3. Легкого течения и абортивные |
|
Локализация и протяженность |
1. Односторонние (левосторонние, правосторонние): — тотальные; — долевые; — сегментарные; — субсегментарные. Указать конкретную локализацию 2. Двусторонние (с указанием локализации) |
|
Патогенез |
1. Первичные 2. Вторичные |
|
Этиология |
1. Бактериальная (с указанием возбудителя) 2. Вирусная (с указанием возбудителя) 3. Микоплазменная 4. Хламидийная (в том числе орнитозная) 5. Риккетсиозная (легочные формы Кулихорадки) 6. Грибковая (с указанием вида) 7. Смешанная (вирусно-бактериальная, вирусно-микоплазменная, бактериально-микоплазменная и др.) 8. Неустановленная этиология |
В соответствии с этой классификацией выделяют следующие виды пневмонии:
1. Внебольничная (приобретенная вне лечебного учреждения) пневмония (синонимы: домашняя, амбулаторная, ненозокомиальная).
2. Внутрибольничная (приобретенная в лечебном учреждении) пневмония (синонимы: госпитальная, нозокомиальная).
3. Аспирационная пневмония.
4. Пневмония у лиц с тяжелыми дефектами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия).
Сейчас в диагнозе пневмоний не используют термины «острая» или «интерстициальная», крупозная и очаговая. Рубрики, указывающие на локализацию и распространенность процесса, а также осложнения, по-прежнему указываются в диагнозе.
Наиболее практически значимым является подразделение пневмоний на внебольничные и нозокомиальные. Необходимо подчеркнуть, что такое подразделение никак не связано с тяжестью течения заболевания, а основным и единственным критерием разграничения является место возникновения пневмонии.
Степени тяжести пневмонии
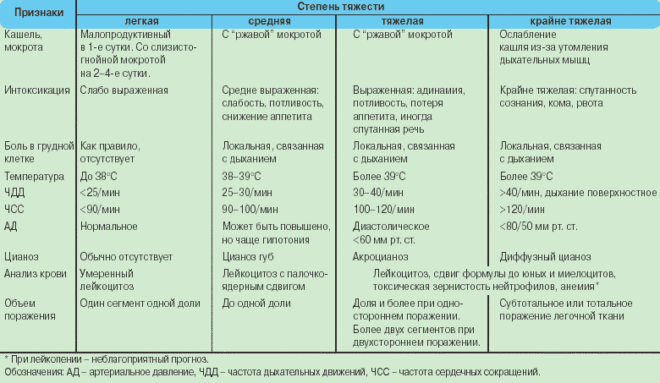
Легкая
Частота дыхания менее 25 в мин., пульса менее 90 в мин. Поражены 1-2 сегмента или доля, интоксикация не выражена, температура тела до 38 °С.
Средняя
Частота дыхания более 25 в мин., пульс около 100 в мин., температура тела до 39 °С, умеренно выражена интоксикация, нет осложнений. Поражение в пределах доли.
Тяжелая
Дыхание более 30 в мин., пульс более 110 в мин. Температура тела более 39 °С, выраженная интоксикация с адинамией, респираторными и гемодинамическими нарушениями, возможны осложнения (плеврит, миокардит и др.), не представляющие непосредственную угрозу для жизни больного.
Крайне тяжелая
Дыхание более 30 в мин., пульс более 110 в мин., коллапс, респираторный дистресс-синдром (РДС), гипоксия, сосудистая и сердечно-сосудистая недостаточность, в легких — массивная зона инфильтрации, возможно с деструкцией.
Примеры формулировки диагноза
1. Внебольничная долевая пневмония с локализацией в нижней доле правого легкого пневмококковой этиологии, тяжелое течение, осложненная правосторонним экссудативным плевритом, инфекционно-токсической почкой, дыхательной недостаточностью II степени.
2. Внебольничная пневмония с локализацией в нижних долях микоплазменной этиологии, средней тяжести.
3. Нозокомиальная двусторонняя пневмония на фоне искусственной вентиляции лёгких (ИВЛ) с локализацией в нижних долях стафилококковой этиологии, тяжелое течение. Осложнения: Экссудативный правосторонний плеврит. Паралитическая непроходимость кишечника. Дыхательная недостаточность II степени. Сопутствующее заболевание: Острый гнойно-деструктивный холецистит, холецистэктомия (дата).
Реабилитация больных пневмонией, диспансеризация
Специально проведенные исследования показали, что даже при отсутствии видимых остаточных изменений у 70 % больных после перенесенной пневмонии имеются нарушения бронхиальной проходимости, в основном на уровне мелких бронхов, и их гиперреактивность, сохраняющиеся до 6 месяцев и более.
У каждого третьего реконвалесцента развивается астенический синдром. У значительного числа больных после перенесенной пневмонии при бронхоскопии выявляется местный бронхит, при рентгенографии — адгезивный плеврит и усиление легочного рисунка в зоне воспаления, которое в дальнейшем может исчезнуть, но у ряда больных свидетельствует о формирующемся пневмосклерозе. У многих больных после перенесенной пневмонии появляется склонность к повторным пневмониям.
Все это свидетельствует о том, что больной, перенесший пневмонию, нуждается в медицинской реабилитации (восстановительном лечении), целью которой является наиболее полное морфологическое и функциональное восстановление органов дыхания. По необходимости (при наличии стойких морфологических и функциональных нарушений) проводится также профессиональная (трудовая) и социальная реабилитация.
Медицинская реабилитация начинается в стационаре и продолжается в условиях поликлиники. Таким образом, чаще всего реабилитация осуществляется в два этапа: стационар — поликлиника. Более эффективна 3-этапная реабилитация, когда после стационара больной направляется в реабилитационное отделение или специализированный санаторий с последующей передачей участковому врачу в поликлинике.
Направление в реабилитационное отделение (специализированный санаторий) особенно показано больным, перенесшим распространенную пневмонию тяжелого течения, протекавшую с различными осложнениями (абсцедирование, экссудативный плеврит, бронхоспастический синдром), с затяжным течением, выявленными иммунологическими нарушениями, сохраняющимися отклонениями функции внешнего дыхания.
Для проведения поликлинического этапа реабилитации больной берется на диспансерное наблюдение. Выделяют две группы диспансерного наблюдения.
В 1-ю группу входят лица с отсутствием клинических, рентгенологических и лабораторных отклонений (практически здоровые). Они наблюдаются в течение 6 месяцев и вызываются для контрольного обследования через 1, 3 и 6 месяцев. Некоторые пульмонологи считают, что срок наблюдения можно сократить до 3 месяцев с периодичностью осмотра через 2 недели, полтара и 3 месяца.
При каждом посещении проводится клиническое обследование, выполняются общие анализы крови, мочи, исследование функции внешнего дыхания, консультации отоларинголога и стоматолога, при необходимости — санация ЛОР-органов и полости рта. Во время последнего посещения проводится рентгенография легких или флюорография.
Из реабилитационных мероприятий рекомендуются ЛФК, ежедневные занятия утренней гимнастикой, максимальное пребывание на свежем воздухе, курс лечения поливитаминами, при наличии астенического синдрома — прием адаптогенов. Особое значение имеет профилактика и своевременное лечение респираторно-вирусных инфекций, отказ от курения и злоупотребления алкоголем. При отсутствии через 6 месяцев патологических изменений пациент снимается с учета, при выявлении отклонений от нормы диспансерное наблюдение продолжается.
Во 2-ю группу диспансерного наблюдения включают пациентов, перенесших пневмонию затяжного и осложненного течения, выписанных с остаточными изменениями в легких, отклонением скорости оседания эритроцитов (СОЭ) и других острофазовых показателей крови. В эту же группу можно включить реконвалесцентов, у которых пневмония развилась на фоне хронического бронхита, врожденных дефектов, например кистозной гипоплазии легких, метатуберкулезного пневмосклероза, хронических очагов инфекции.
Указанные пациенты наблюдаются в течение года и вызываются на контрольное обследование через полтара, 3, 6 и 12 месяцев после выписки из больницы. Наблюдение за ними, как и за лицами 1-й группы, проводится участковым врачом или врачом общей практики, однако при необходимости организуются консультации пульмонолога, оториноларинголога, стоматолога, аллерголога, иммунолога. При посещениях выполняют те же исследования, что и у лиц 1-й группы диспансерного наблюдения.
В ряде случаев возникает необходимость в проведении томографии легких, бронхоскопии, бактериологических и серологических исследований, изучении иммунологического статуса. Среди реконвалесцентов 2-й группы могут оказаться пациенты с туберкулезом, раком легкого, грибковыми, аллергическими и другими заболеваниями легких, поэтому в процессе диспансерного наблюдения должна проводиться и дифференциальная диагностика с этими заболеваниями.
Оздоровительные мероприятия у лиц 2-й группы диспансерного наблюдения проводят по индивидуальному плану в зависимости от особенностей морфологических и функциональных изменений со стороны органов дыхания. Для воздействия на остаточные воспалительные изменения в бронхах (иногда в легких) назначают короткий курс (5-7 дней) антибиотикотерапии, однако чаще с этой целью проводят ингаляции с хлорофиллиптом, соком чеснока, лука.
Для уменьшения вязкости мокроты и улучшения отхаркивания назначают ингаляции 2 % раствора гидрокарбоната натрия, хлористого натрия (или смеси этих веществ), морской соли, йодистого калия (1-2 капли 3 % раствора на 1 мл ингалята), минеральных вод (боржоми, ессентуки), ацетилцистеина. При наличии бронхоспазма назначают препараты эуфиллина продленного действия (теопэк, теодур), ингаляции с эуфиллином.
При отсутствии противопоказаний всем больным назначают физические факторы (электрофорез алоэ, гепарина, по показаниям — терапию сантиметровыми волнами (СМВ) или дециметровыми волнами (ДМВ)), лечебная физкультура (ЛФК), массаж грудной клетки. В ряде случаев помогает проведение неспецифической противовоспалительной и десенсибилизирующей терапии (индометацин, вольтарен, тавегил). У лиц со сниженной резистентностью организма назначают адаптогены (настойку женьшеня, экстракт элеутерококка) и биогенные стимуляторы; пациентам, у которых определялся иммунологический профиль, продолжается начатый в условиях стационара курс иммунокорригирующей терапии.
Периодически проводится комплексная оценка эффективности реабилитационных мероприятий. Если в результате восстановительного лечения исчезли клинические, рентгенологические и лабораторные проявления пневмонии, восстановилась функция внешнего дыхания и физическая работоспособность (по возможности, по данным велоэргометрии или спировелоэргометрии), то больного через год снимают с учета. В этих случаях полностью сохраняется профессиональная трудоспособность.
У небольшого количества больных исходом пневмонии являются формирование пневмосклероза, хронического бронхита, адгезивного плеврита. Основными причинами неэффективности реабилитации являются не устраненные в полной мере обструктивные нарушения вентиляции, сохраняющаяся иммунологическая недостаточность и наличие в легких преморбидных (до возникновения пневмонии) изменений, которые препятствовали выздоровлению.
Профилактика
Первичная профилактика пневмонии включает в себя соблюдение личной гигиены, проведение комплекса врачебных мероприятий и общегосударственных оздоровительных мер по улучшению экологии и условий труда. Другими словами, проведение профилактических мероприятий должно обеспечиваться, во-первых, самим пациентом, во-вторых, медицинскими работниками и, в-третьих, органами государственного санитарного надзора.
Первая группа мероприятий предусматривает регулярное занятие гигиенической гимнастикой, физической культурой и спортом, закаливание организма (обтирания, обливания, прием прохладного, холодного и контрастного душа и т д.). Важно подчеркнуть, что закаливание должно проводиться постепенно после совета с врачом и под контролем врача.
К этим мероприятиям относятся также отказ от вредных привычек, исключение перегреваний и переохлаждений организма, содержание в чистоте и регулярное проветривание жилых помещений, поддержание в них надлежащей температуры, соблюдение в квартире простейших гигиенических мероприятий в случае появления в семье больного острой респираторной вирусной инфекции (ОРВИ) (изоляция больного, ношение масок, проветривание квартиры).
Вторая группа мероприятий, то есть профилактические мероприятия, проведение которых осуществляется врачом, включают в себя: санацию полости рта и хронических очагов инфекции в носоглотке и верхних дыхательных путях; проведение противоэпидемических мероприятий, включая вакцинацию против гриппа, хотя целесообразность ее проведения остается спорной; своевременное полноценное лечение гриппа и других ОРВИ.
Некоторые авторы при тяжелых формах гриппа для профилактики пневмоний, особенно у ослабленных больных и при наличии хронического бронхита, рекомендуют применение гамма-глобулина, пиримидиновых производных (пентоксил, метилурацил).
Ко второй группе мероприятий относится также профилактика внут-рибольничных пневмоний, которая, в частности, включает в себя проветривание палат, периодическое облучение их ультрафиолетовыми лучами, пребывание ослабленных больных, особенно больных с иммунодепрессией, в асептических палатах с ламинарным током воздуха, что резко снижает частоту оппортунистических инфекций; тщательную асептику в отношении наркозной, дыхательной и бронхоскопической аппаратуры; изоляцию больных, которые могут представлять инфекционную угрозу для окружающих; соблюдение личной гигиены медицинским персоналом.
Для профилактики послеоперационных пневмоний, в патогенезе которых большую роль играет гипостаз и гиповентиляция, используется дыхательная гимнастика (больному рекомендуется осуществлять глубокий вдох с последующим полным и продолжительным выдохом).
К профилактическим мероприятиям третьей группы относятся проведение общегосударственных мер по оздоровлению окружающей среды, прежде всего по снижению запыленности и загазованности атмосферного воздуха, и мероприятий по улучшению условий труда: снижению запыленности и загазованности производственных помещений, устранению контакта с раздражающими и токсическими веществами, сквозняков и резких перепадов температуры. Неблагоприятные экологические и производственные факторы способствуют развитию хронического бронхита и профессиональных заболеваний органов дыхания, которые, в свою очередь, увеличивают вероятность заболевания пневмонией.
В настоящее время с целью профилактики внебольничной пневмонии используются пневмококковая и гриппозная вакцина.
Целесообразность использования пневмококковой вакцины объясняется, прежде всего, тем, что и сегодня S.pneumoniae остается ведущим возбудителем внебольничной пневмонии (ВП) у взрослых и, несмотря на доступную эффективную антибактериальную терапию, обусловливает значительную заболеваемость и летальность. С целью специфической профилактики инвазивных пневмококковых инфекций, в том числе и пневмококковой ВП с вторичной бактериемией, применяют 23-валентную неконъюгированную вакцину, содержащую очищенные капсулярные полисахаридные антигены 23 серотипов S.pneumoniae.
Поскольку пациентам, нуждающимся во введении пневмококковой вакцины, нередко требуется применение и гриппозной вакцины, то следует помнить, что обе вакцины могут вводиться одновременно (в разные руки) без увеличения частоты нежелательных явлений или снижения иммунного ответа.
Эффективность гриппозной вакцины в предотвращении развития гриппа и его осложнений (в том числе и ВП) у здоровых лиц моложе 65 лет оценивается весьма высоко. У лиц в возрасте 65 лет и старше вакцинация оказывается умеренно эффективной, но при этом способна снизить частоту эпизодов инфекции верхних дыхательных путей, ВП, госпитализации и смерти.
Оптимальное время для проведения вакцинации — октябрь и первая половина ноября. Вакцинация должна проводиться ежегодно, т.к. уровень защитных антител снижается в течение ближайшего года.
Чрезвычайно важной является и профилактика нозокомиальной пневмонии (НП). Она эффективна, если проводится в рамках общей системы инфекционного контроля, охватывающей все элементы лечебно-диагностического процесса в лечебном учреждении и направленной на профилактику различных типов внутрибольничной инфекции.
Саперов В.Н., Андреева И.И., Мусалимова Г.Г.
Опубликовал Константин Моканов
используемые шкалы, критерии течения, классификация по curb

Редактор
Неля Савчук
Врач высшей категории
Существует несколько критериев степеней тяжести течения пневмонии, исходя из этого назначается то или иное лечение. Соответственно, при легкой пневмонии лечиться можно амбулаторно, то есть дома, а при диагностировании среднего и тяжелого воспаления легких проходить лечение лучше в стационаре.
Степень тяжести определяется по различным шкалам для того, чтобы понять, какой метод лечения наиболее эффективен в отношении больного. Ведь один и тот же возбудитель может привести к разным состояниям у людей. В данной статье поговорим о существующих критериях и шкалах.
Используемые шкалы
Стандартные и занимающие длительное время лабораторные исследования, как правило, никак не влияют на подбор антибиотика при воспалении легких. Поэтому нет нужды в этом виде диагностики, в особенности когда дело заходит о пребывании в больнице. Для принятия правильного решения, как правило, используют шкалы, определяющие критерии тяжелого течения пневмонии. Как у детей, так и взрослых.
CURB-65
Очень редко в догоспитальный период можно определить количество азота в моче. Исходя из этого оценка тяжести пневмонии проводится по шкале CURB-65 (Курб-65):
| C (Confusion) | Дезорганизация сознания | |
| U* (Urea) | Азот мочевины | ˃7 ммоль/л |
| R (Respiratoryrate) | Частота дыхания (ЧД) | ˃ 30/мин. |
| B (Bloodpressure) | Верхнее АД Нижнее АД | ˂ 90мм рт. ст. ˂60 мм рт. ст. |
| 65 | Возраст | > 65 лет |
За каждый из показателей, которые есть в таблице, начисляется 1 балл. Они суммируются, и в зависимости от конечного результата определяется тактика лечения в каждом конкретном случае.
При отсутствии этих признаков, риск смертности составляет 1,3%, что является показанием к возможности терапии в домашних условиях. При результате в 1-3 балла риск увеличивается до 9%, что является поводом для поправки состояния в больничных условиях.
Онлайн-тест на определение пневмонии
При максимальном риске смертельного исхода, составляющем более 31% и суммы в 4-5 балла обязательна неотложная госпитализация в отделение интенсивной терапии.
При подозрении на негативные последствия заболевания или невозможности получения корректного лечения на дому больным также показана терапия в условиях стационара.
PORT
Определить уровень тяжести можно и по шкале PORT (PneumoniaSeverityIndex) с расчетом индекса PSI (Pneumonia OutcomesResearchTeam). Создана она в 1997 году для диагностирования 20 клинических и лабораторных исследований, где прогноз заболевания зависит от суммы набранных баллов. Соответственно, чем выше суммированный балл, тем плачевнее итог болезни.
Минусом этой шкалы является большое количество пунктов, длительное время ожидания лабораторных анализов и дополнительных исследований, что замедляет процесс диагностирования. Сетка создана для определения уровня риска смертности, а не места лечения. Низкий уровень смертности, исходя из этой шкалы, вовсе не означает, что осложнения пневмонии тоже будут сведены к минимуму.
| Определение класса риска | |
| В момент обследования | |
| Возраст до 50 лет | 1 балл |
| Дезорганизации сознания | 1 балл |
| Частота сокращений сердца ≥ 125 уд за 60 сек. | 1 балл |
| Периодичность дыхания ˃ 30 за 60 сек. | 1 балл |
| Верхний показатель АД ˂ 90мм рт. ст. | 1 балл |
| Температура тела больше 35˚С или ≥ 40˚С | 1 балл |
| Имеющиеся болезни | |
| Злокачественная опухоль | 1 балл |
| Нарушение насосной функции сердца | 1 балл |
| Нефросис | 1 балл |
| Цереброваскулярные заболевания | 1 балл |
| Гепатосис | 1 балл |
При выявлении даже одного набранного балла, следует перейти к таблице 2. При условии того, что все ответы отрицательные, больного можно прикрепить к 1 группе угрозы.
| Уровень угрозы в баллах | |
| Данные пациента | Оценка (баллы) |
| Мужчины | + количество лет |
| Женщины | + количество лет – 10 |
| Нахождение в интернате для престарелых | 10 |
| Гепатосис | 20 |
| Злокачественная опухоль | 30 |
| Цереброваскулярная болезнь | 10 |
| Нефросис | 10 |
| Нарушение насосной функции сердца | 10 |
| Нарушение сознания | 20 |
| Количество сокращений сердца ≥125 уд/мин | 20 |
| Периодичность дыхания ˃ 30 в мин. | 20 |
| Систолическое АД ˂ 90мм рт.ст.. | 15 |
| Температура ˂ 35˚С или ≥ 40˚С | 10 |
| рН артериальной крови ˂ 7,35 | 30 |
| Количество натрия ˂130ммоль/л | 20 |
| Степень азота мочевины ≥9ммоль/л | 20 |
| Количество глюкозы ≥14ммоль/л | 10 |
| Гематокрит ˂ 30% | 10 |
| Плевральный выпот в анамнезе | 10 |
| РаО2-˂60 мм рт.ст. | 10 |
Тяжесть пневмонии и классы риска оцениваются исходя из суммы набранных баллов. Например, если этот показатель составляет ˂51, то класс считается первым, если ˂ 70, то класс определяется как второй, а степень считается низкой и располагает к лечению в амбулаторных условиях. Если сумма от 71-90 баллов, класс считается третьим, степень все еще низкой, а лечение проводится на дому, либо на протяжении короткого времени в условиях стационара.
При показателях от 91-130 баллов у взрослого или ребенка, степень средняя и требует госпитализации, класс в этом случае четвертый. И, наконец, набранные ˃130 баллов, говорят о высокой степени риска, требующей незамедлительной отправки в отделение интенсивной терапии.
SMARTCOP
Пульмонолог, врач высшей категории
Задать вопрос
Наиболее новым методом определения степени риска является шкала SMARTCOP или SMRTCO (упрощенный вариант).
Разница в названии этих шкал обусловлена отсутствием у SMRTCO проведения анализов на определение рН крови и альбуминемии.
При оценке 0-1 баллов – риск низкий, госпитализация в этом случае не нужна. При набранных 2 баллах – больной должен получать лечение в стационарных условиях, риск средний. Показатель 3, 4 и более баллов означает необходимость срочной госпитализации в отделении интенсивной терапии.
Шкала SMARTCOP представляет собой ряд критериев для определения класса больных, которым требуется лечение в ОИТ.
| Определение | Оценка в баллах | |
| S | Систолический показатель АД <90 мм рт. ст | 2 |
| M | Мультилобарная инфильтрация на рентгенограмме легких | 1 |
| A | Уровень альбумина в крови <3,5 г/дл* | 1 |
| R | Периодичность дыхания. ≤50 лет – ≥25/мин, >50 лет – ≥30/мин | 1 |
| T | Количество сердечных сокращений ≥125 уд/мин | 1 |
| C | Нарушения сознания | 1 |
| O | PaO2 <70 мм рт. ст. при возрасте ≤50 лет,<60 мм рт. ст. при возрасте >50 лет; SpO2 <94% при возрасте≤50 лет; <90% при возрасте >50 лет | 2 |
| P | рН артериальной крови <7,35* | 2 |
| ˮ * ˮ − отсутствует в шкале SMRTCO | ||
Результаты расшифровываются так:
- 1-2 балла говорят о неотложной терапии в больнице;
- ≥3 балла – требуется немедленное лечение в отделении интенсивной терапии.
Классификация по степени тяжести
Воспаление легких можно классифицировать по трем критериям степени тяжести: легкая, средняя и тяжелая. Характеристику можно провести с помощью таблицы:
| Признаки тяжести | Легкая | Средняя | Тяжелая |
| Артериальное давление | В норме | Слегка пониженное | Выраженная гипотензия |
| Температура тела | До 38˚С | 38-39˚С | 39˚С и выше |
| Частота сердечных сокращений в минуту | Меньше 90 ударов | 90-100 ударов | Тахикардия( 100 ударов и выше) |
| Частота дыхательных движений в минуту | До 25 | 25-30 | Свыше 35 |
| Гипоксемия | отсутствует | средняя | выраженная |
| Обширность поражений | Не значительные | умеренные | выраженные |
| Интоксикация | нет | умеренная | острая |
| Осложнения | Не выявлено | Плеврит с небольшим выпотом | Токсический отек легких и т. п. |
| Отсутствие сопутствующих заболеваний | нет | Среднее | выраженное |
| Лабораторный анализ крови | Умеренный лейкоцитоз | Лейкоцитоз со сдвигом влево | Лейкоцитоз, возможна лейкопения |
В зависимости от классификации степени тяжести болезни врач выбирает лечебную тактику.
Справочные материалы (скачать)
Для скачивания нажмите мышкой на нужный документ:
Заключение
Течение пневмонии зависит от степени тяжести, видов возбудителей и от типа осложнений. Как правило, лечение воспаления легких проводится до полного выздоровления с учетом лабораторных, рентгеновских и общих физических исследований. При тяжелой форме пневмонии и высоком риске неблагоприятного исхода требуется его немедленная госпитализация.
ПолезноБесполезно
Этиология, степень тяжести и лечение внебольничной пневмонии | Новиков Ю.К.
Пневмония – распространенное заболевание органов дыхания, встречающееся у 3–15 человек на 1000 населения. Академик РАМН А.Г. Чучалин приводит цифру в 1,5 млн. человек, заболевающих пневмонией в России за год. В США ежегодно заболевают до 4 млн. человек, из которых в 1 млн. наблюдений требуется госпитализация. Пациенты старше 65 лет госпитализируются в 3,5 раза чаще, чем в среднем по популяции. Наиболее часто болеют лица моложе 5 и старше 75 лет.
Смертность от внебольничных пневмоний составляет 5%, но у пациентов, требующих госпитализации, она доходит до 21,9%; от нозокомиальных – 20%; у пожилых больных – до 46%. До применения пенициллина смертность от пневмококковой пневмонии с бактериемией составляла 83%. В большинстве случаев антибактериальная терапия при пневмониях назначается эмпирически, только в половине наблюдений возможно определение возбудителя. Приведенные данные отражают сложность многогранной проблемы пневмоний и определяют необходимость поиска путей оптимизации как диагностики, так и лечения этого заболевания.
Определение возбудителя, тяжести состояния и антибактериальная терапия являются ключевыми вопросами и наиболее часто разбираются в клинических рекомендациях.
г В США ежегодно регистрируется 2–4 миллиона случаев заболевания пневмонией.
г Наибольшая заболеваемость встречается в возрасте моложе 5 лет и старше 75 лет – 30–35 случаев на 1000 населения.
г При первичных пневмониях, требующих госпитализации, смертность достигает 21,9%.
г Смертность в возрасте 81–90 лет достигает 46%.
Этиология
Большинство известных руководств подробно рассматривает вопросы этиологии внебольничных пневмоний, напрямую связывая успехи в лечении с возможностями определения возбудителей пневмонии.
При внебольничных пневмониях наиболее частыми возбудителями являются:
Streptococcus pneumoniae 20–60%
Mycoplazma pneumoniae 1–6%
Hemophilus influenzae 3–10%
Influenza virus 2–15%
Chlamidia pneumoniae 4–6%
Legionella spp. 2–8%
Staphylococcus aureus 3–5%
Грамотрицательная флора 3–10%
В 20–30% наблюдений этиология пневмоний не устанавливается.
О значимости пневмококка говорят данные о его распространенности при пневмониях:
Великобритания 34%
Швеция 46%
Испания 14%
США 15%
Канада 8%
Касаясь вопроса об этиологии пневмоний, нельзя не обратить внимания на данные о вирулентности микроорганизмов и их влиянии на тяжесть заболевания и смертность. Наблюдается следующая смертность при первичных пневмониях в зависимости от возбудителя: от 51% при пневмонии, вызванной синегнойной палочкой, 35,7% – клебсиеллой, 35,3% – кишечной палочкой, 31,8% золотистым стафилококком и так далее до 0,0% при пситаккозе.
Возбудитель Смертность, %
Синегнойная палочка 51,1%
Клебсиелла 35,7%
Кишечная палочка 35,3%
Стафилококк золотистый 31,8%
Смешанная флора 23,6%
Стрептококки А и B 16,7%
Легионелла 14,7%
Пневмококк 12,3%
Хламидия пневмонии 9,5%
Протей 8,3%
Гемофильная палочка 7,4%
Микоплазма пневмонии 1,4%
Хламидия пситаци 0,0%
Возбудители – вирусы:
Грипп А 9,0%
Парагрипп 6,7%
Респираторно–синцитиальный 5,0%
Аденовирус 0,0%
Грипп В 0,0%
При обсуждении вопросов этиологии приводятся различные данные, используя которые можно косвенно судить о возбудителе. Так, используются анамнестические сведения. С учетом анамнестических данных можно предположить, что алкоголики часто заболевают клебсиеллезной пневмонией, во время эпидемии гриппа велика вероятность стафилококковой пневмонии и т.д. (табл. 1) Конечно, важно знать, что пневмония может быть вызвана и нереспираторной флорой.
Типичные микроорганизмы (около 85%)
Streptococcus pneumoniae
Penicillin–sensitive S. pneumoniae
Penicillin–resistant S. pneumoniae
H. influenzae
Ampicillin–sensitive H. influenzae
Ampicillin–resistant H. influenzae
Moraxella catarrhalis
(пенициллинрезистентная)
Атипичные возбудители (около 15%)
Legionella species
Mycoplasma species
C. pneumoniae
Редкие возбудители
Klebsiella pneumoniae – у алкоголиков
Staphylococcus aureus – эпидемия гриппа
Pseudomonas aeruginosa – у пациентов с муковисцедозом, бронхоэктазами
Нелегочные возбудители
Nonaeruginosa pseudomonads
Stenotrophomonas (Xanthomonas) maltophilia
Citrobacter freundii
Burkholderia (Pseudomonas) cepacia
Citrobacter koseri
Enterobacter species
Flavobacterium species
Enterobacter cloacae
Flavobacterium meningisepticum
Enterobacter agglomerans
Enterococcus species
В некоторых руководствах приводятся подробные рекомендации по определению возбудителя в зависимости от анамнеза. Так, при хронической обструктивной болезни легких наиболее частыми возбудителями являются наряду с пневмококком гемофильная палочка и моракселла катаралис, у больных СПИДом наряду с типичными возбудителями могут иметь место (и это особенность СПИДа) пневмоциста карини, цитомегаловирус и т.д.
Критерии госпитализации,
тяжести и прогноза пневмонии
Не менее важная тема, чем этиология – это тяжесть заболевания, которая может быть определяющей для выбора тактики лечения и объема антибактериальной терапии. Госпитализируются пациенты из групп риска по возрасту, сопутствующим хроническим заболеваниям, которые ухудшают прогноз, по клиническим и по объективным данным обследования (рентгенологическим, лабораторным) (табл. 2). В руководствах приводятся критерии балльной оценки тяжести состояния, где пациенты разделены на 5 классов в зависимости от вероятности летального исхода, и рекомендации по амбулаторному или стационарному лечению (табл. 3).
Критерии для госпитализации
Госпитализация больных с пневмонией показана при наличии следующих факторов:
• возраст старше 70 лет;
• сопутствующие хронические заболевания:
– хроническая обструктивная болезнь легких;
– застойная сердечная недостаточность;
– хронические гепатиты;
– хронические нефриты;
– сахарный диабет;
– алкоголизм или токсикомания;
– иммунодефициты;
• неэффективное амбулаторное лечение в течение трех дней;
• спутанность или снижение сознания;
• возможная аспирация;
• число дыханий более 30 в минуту;
• нестабильная гемодинамика;
• септический шок;
• инфекционные метастазы;
• многодолевое поражение;
• экссудативный плеврит;
• абсцедирование;
• лейкопения менее 4000/мл или лейкоцитоз более 20000;
• анемия: гемоглобин менее 9 г/мл;
• почечная недостаточность: мочевина более 7 ммоль;
• социальные показания.
Показания для проведения
интенсивной терапии
Дыхательная недостаточность:
– РО2/FiO2
– признаки утомления диафрагмы;
– необходимость в механической вентиляции.
Недостаточность кровообращения:
– шок: систолическое АД
– необходимость введения вазоконстрикторов чаще, чем через 4 часа;
– диурез
Острая почечная недостаточность и необходимость диализа.
Синдром диссеминированного внутрисосудистого свертывания.
Менингит.
Кома.
Основные принципы антибактериальной терапии заключаются в следующем. При наличии бактериальной инфекции терапия антибиотиками назначается как можно скорее. Антибиотики применяются в соответствии с антибиотикограммой, их дозы и способы введения определяются тяжестью состояния больного. При назначении антибиотиков учитываются их возможные побочные действия: аллергия, поражение почек, печени и т.д. Лечение антибиотиками проводится под динамическим микробиологическим контролем. Сочетание антибактериальных препаратов основывается на знании механизмов их действия: бактерицидный + бактерицидный; бактериостатический + бактериостатический.
Бактерицидным действием обладают: пенициллины; цефалоспорины; аминогликозиды; азалиды; фторхинолоны; имипенемы. Бактериостатическим эффектом обладают: макролиды; тетрациклины; хлорамфениколы; сульфаниламиды.
Пенициллины
Достоинствами этой группы являются их бактерицидный характер действия, низкая токсичность, хорошее проникновение в ткани и жидкости организма, высокая эффективность по отношению к микроорганизмам, сохранившим чувствительность к этим препаратам. Выбор препарата зависит от выделенного микроорганизма. В основном для лечения грамположительной флоры применяется пенициллин (кроме пенициллиназообразующего стафилококка), оксациллин и диклоксациллин устойчивы к пенициллиназе. Им отдается предпочтение при установленной стафилококковой инфекции. Более широким спектром (за счет грамотрицательной флоры) обладает ампициллин, действующий на гемофильную палочку, кишечную палочку, синегнойную палочку. Амоксициллин/клавуланат – препарат с широким спектром действия и за счет клавулановой кислоты устойчивый к b–лактамазам (пенициллиназе). Карбенициллин, азлоциллин, помимо грамположительной флоры, действуют на протей, кишечную палочку, синегнойную палочку, т.е. грамотрицательную флору, встречающуюся при госпитальных пневмониях. Лимитировать назначение пенициллинов может их непереносимость, различные аллергические реакции, резистентность микроорганизмов.
Цефалоспорины
Эти бактерицидные антибиотики в зависимости от спектра антимикробного действия и устойчивости к b–лактамазам делятся на 4 группы. Цефалоспорины I и II генерации по спектру антибактериальной активности близки к полусинтетическим пенициллинам (ампициллин), но их преимущество состоит в устойчивости к пенициллиназе стафилококков и большей активности против эшерихий, устойчивых к ампициллину, гемофильной палочке, высокой активности в отношении клебсиелл. Так, цефуроксим устойчив к действию большинства b–лактамаз. Максимальная концентрация цефуроксима в сыворотке крови после внутримышечного введения достигается через 30–45 минут. Терапевтическая концентрация сохраняется 6 ч. С белками плазмы связывается на 33–50%. Хорошо проникает в ткани и жидкости организма. Экскретируется почками на 85–97% в течение 24 ч в неизмененном виде.
Спектр действия цефалоспоринов III генерации смещен в сторону грамотрицательных бактерий, в том числе и вырабатывающих b–лактамазы. Цефтазидим сохраняет высокую активность против синегнойной палочки. Цефтриаксон – длительно действующий цефалоспориновый антибиотик III поколения широкого спектра действия для парентерального применения. Хорошо проникает в ткани организма. Биодоступность при внутримышечном применении составляет 100%. После внутримышечного введения пик концентрации в плазме крови отмечается через 1,5 ч. Препарат длительно сохраняется в организме. Минимальные антимикробные концентрации обнаруживаются в крови в течение 24 ч и более. Препарат хорошо проникает в органы, жидкости организма. У взрослых 50–60% цефтриаксона выделяется в неизменном виде с мочой, 40–50% с желчью.
Цефепим (единственный представитель IV генерации цефалоспоринов) имеет преимущества перед препаратами III генерации по воздействию на грамположительную флору и синегнойную палочку. Обладает активностью против грамположительной флоры – как цефалоспорины I, II генерации, против грамотрицательной флоры – как цефалоспорины III генерации. Препараты группы цефалоспоринов могут вызывать перекрестные аллергические реакции с пенициллиновой группой.
Аминогликозиды
Бактерицидные антибиотики широкого спектра действия назначаются при наличии как грамположительной (в том числе и при устойчивых к пенициллину стафилококков), так и грамотрицательной флоры. Наиболее эффективны аминогликозиды против грамотрицательных микроорганизмов у тяжелых больных с гнойносептическими осложнениями, ослабленных больных пожилого возраста, больных с различными видами иммунодефицитов. Часто эти препараты назначаются в комбинации с пенициллинами и цефалоспоринами для расширения спектра действия. Ото– и нефротоксическое действие сохраняется у всех препаратов этой группы и может в какой–то степени ограничивать их применение.
Макролиды
Это бактериостатические антибиотики с преимущественной активностью в отношении грамположительных и грамотрицательных кокков. Их большим преимуществом является активность против устойчивых к пенициллину, тетрациклину, левомицетину грамположительных кокков и возбудителей атипичных пневмоний – хламидий, микоплазм, легионелл. Для современных генераций макролидов характерны высокие концентрации антибиотика в тканях, внутриклеточно, что и определяет их высокую антибактериальную активность. К макролидам устойчивы грамотрицательные бактерии, грибы, вирусы. Эти антибиотики имеют преимущество при непереносимости пенициллинов, цефалоспоринов (конечно, с учетом их спектра действия). Современные макролиды азалиды позволяют достичь терапевтического эффекта при значительном уменьшении дозы препарата и побочных действий.
Фторхинолоны
Противомикробные препараты, входящие в эту группу, обладают бактерицидным действием в отношении грамположительных кокков, в том числе стафилококков, продуцирующих пенициллиназу, и грамотрицательных бактерий: синегнойной, гемофильной и кишечной палочек, энтерококков, менингококков, микоплазм, хламидий и легионелл. Новые фторхинолоны при сохранении активности против грамотрицательной флоры и атипичных возбудителей, обладают высокой активностью против пневмококков, в связи с чем иногда называются противопневмококковыми фторхинолонами. Среди побочных эффектов отмечаются поражения желудочно–кишечного тракта (боли, диарея, псевдомембранозный колит, появление ферментемии), поражение системы кроветворения: анемия, лейкопения, агранулоцитоз, тромбоцитопения, различные аллергические реакции. Фторхинолоны не рекомендуется назначать беременным, кормящим грудью матерям и детям до 14 лет.
Карбапенемы
Имипенем – b–лактамный антибиотик, оказывающий бактерицидное действие. Комбинация имипенема с циластатином натрия (ингибитором фермента метаболизирующего имипенем в почках) позволяет повысить концентрацию неизмененного имипенема в моче. Препарат высокоактивен в отношении грамположительных и грамотрицательных бактерий, в том числе вырабатывающих b–лактамазы и нечувствительных к пенициллинам, цефалоспоринам и аминогликозидам. Имипенем эффективен при лечении как аэробной, так и анаэробной инфекции. На легионеллы, хламидии и микоплазмы препарат не действует. Побочные эффекты проявляются в основном со стороны желудочно–кишечного тракта (тошнота, рвота, диарея, псевдомембранозный колит), системы крови (анемия, тромбоцитопения, лейкопения и агранулоцитоз), почек (олигоанурия с развитием почечной недостаточности). Возможны аллергические реакции, характерные для b–лактамных антибиотиков.
Сложность и незаконченность решения о выборе антибактериальной терапии при внебольничной пневмонии отражаются в наиболее известных руководствах. Меньше всего сомнений при лечении пневмонии в амбулаторных условиях, то есть пневмоний легкого течения. Большинство рекомедаций включает макролиды, тетрациклин, амоксициллин с клавулановой кослотой или без нее и в некоторых руководствах противопневмококковые фторхинолоны. Дальнейший выбор антибиотика зависит от критериев выбираемых авторами руководств: возрастные критерии, отягощенный сопутствующими заболеваниями анамнез, место проведения лечения (терапевтический стационар, блок интенсивной терапии). Принцип построения лечения включает в себя выбор антибиотика широкого спектра действия: чаще всего b–лактам пенициллинового ряда, цефалоспорины 2, 3, 4–й генерации, карбапенем с практически обязательным сочетанием с макролидами, фторхинолонами, рифампицином, клиндамицином в зависимости от тяжести состояния и предполагаемого спектра возбудителей. Некоторые руководства детализируют способы введения антибиотика (парентерально или в таблетках).
Различия в рекомендациях не являются принципиальными и соответственно определяются объективными критериями проводимых исследований и мнениями экспертов. С точки зрения доказательной медицины нет преимуществ антибиотиков отдельных групп (пенициллины, цефалоспорины, макролиды, фторхинолоны) в амбулаторных условиях и в стационаре.
Литература
1. Macfarlane JT, Boswell T, Douglas G, et al. BTS guidelines for the management of community acquired pneumonia in adults. Thorax 2001;56 (Suppl IV):iv1–64
2. Theerthakarai R, El–Halees W, Javadpoor S, et al. Nonvalue of the initial microbiological studies in the management of nonsevere community–acquired pneumonia. Chest 2001;119:181–4
3. Ewig S, Schlochtermeier M, Goke N, et al. Applying sputum as a diagnostic tool in pneumonia. Chest 2002;121:1486–92
4. Waterer GW, Wunderink RG. The influence of the severity of community–acquired pneumonia on the usefulness of blood cultures. Respir Med 2001;95:78–82.
5. Campbell SG, Marrie TJ, Ansley R, et al. The contribution of blood cultures to the clinical management of adult patients admitted to the hospital with community–acquired pneumonia. Chest 2003;123:1142–50.
6. Lettinga KD, Verbon V, Weverly GJ, et al. Legionnaires’ disease at a Dutch flower show: prognostic factors and impact of therapy. Emerg Infect Dis 2002;8:1448–54.
7. Lim WS, Macfarlane JT, Boswell TCJ, et al. Study of community acquired pneumonia aetiology (SCAPA) in adults admitted to hospital: implications for management guidelines. Thorax 2001;56:296–301.
8. Murdoch DR, Laing RTR, Mills GD, et al. Evaluation of a rapid immunochromatographic test for detection of Streptococcus pneumoniae antigen in urine samples from adults with community–acquired pneumonia. J Clin Microbiol 2001;39:3495–8.
9. Farina C, Arosio M, Vailati F, et al. Urinary detection of Streptococcus pneumoniae antigen for diagnosis of pneumonia. Microbiologica 2002;25:259–63
10. Fine MJ, Singer DE, Hanusa BH, et al. Validation of a pneumonia prognostic index using the MedisGroups Comparative Hospital Database. Am J Med 1993;94:153–9.
11. British Thoracic Society. The British Thoracic Society guidelines for the management of community–acquired pneumonia in adults admitted to hospital. Br J Hosp Med 1993;49:346–50.
12. Lim WS, van der Eerden MM, Laing R, et al. Defining community acquired pneumonia severity on presentation to hospital: an international derivation and validation study. Thorax 2003;58:377–82.
13. Jolliet P, Abajo B, Pasquina P, et al. Non–invasive pressure support ventilation in severe community–acquired pneumonia. Intensive Care Med 2001;27:812–21
14. Antonelli M, Conti J, Moro ML, et al. Predictors of failure of non–invasive positive pressure ventilation in patients with acute hypoxemic respiratory failure: a multi–centre study. Intensive Care Med 2001;27:1718–28
15. Domenighetti G, Gayer R, Gentilini R. Non–invasive pressure support ventilation in non–COPD patients with acute cardiogenic pulmonary edema and severe community–acquired pneumonia: acute effects and outcome. Intensive Care Med 2002;28:1226–32
16. Kinnear W, Baudouin S, Blumenthal S, for the BTS Standards of Care Committee, et al. Non invasive ventilation in acute respiratory failure. Thorax 2002;57:192–211.
17. Halm EA, Fine MJ, Kapoor WN, et al. Instability on hospital discharge and the risk of adverse outcomes in patients with pneumonia. Arch Intern Med 2002;162:1278–84.
18. Torres A, Muir JF, Corris P, et al. Effectiveness of oral moxifloxacin in standard first line therapy in community acquired pneumonia. Eur Respir J 2003;21:135–43.
19. Salkind AR, Cuddy PG, Foxworth JW. Fluoroquinolone treatment of community–acquired pneumonia: a meta–analysis. Ann Pharmacother 2002;36:1938–43
20. Barlow GD, Lamping DL, Davey PG, et al. Evaluation of outcomes in community acquired pneumonia: a guide for patients, physicians and policy makers. Lancet Infect Dis 2003;3:476–88.
21. Mandell LA, Bartlett JG, Dowell SF, et al. Update of practice guidelines for the management of community acquired pneumonia in immunocompetent adults. Clin Infect Dis 2003;37:1405–33.
22. Minino AM, Smith BL. Deaths: preliminary data for 2000. National Vital Statistics Reports. 2001;49:1–40.
23. American Thoracic Society: Guidelines for the initial management of adults with community–acquired pneumonia: Diagnosis, assessment of severity, and initial antimicrobial therapy. Am J Resp Crit Care Med. 2001;163:1730–1754.
24. Wiblin RT, Wenzel RP. Hospital–acquired pneumonia. Curr Clin Top Infect Dis. 1996;16:194–214.
25. Bassin AS, Niederman MS. New approaches to prevention and treatment of nosocomial pneumonia. Semin Thorac Cardiovasc Surg. 1995;7:70–77.
26. Mandell LA, Bartlett JG, Dowell SF, File Jr TM, Musher DM, Whitney C. Update of practice guidelines for the management of community–acquired pneumonia in immunocompetent adults. Clin Infect Dis. 2003;37:1405–33.
27. Peiris JS, Yuen KY, Osterhaus AD, Stohr K. The severe acute respiratory syndrome. N Eng J Med. 2003;349:2431–41.
28. Fine MJ, Auble TE, Yealy DM, et al. A prediction rule to identify low–risk patients with community–acquired pneumonia. N Engl J Med. 1997;336:243–250.
29. Murray PR, Washington JA. Microscopic and bacteriologic analysis of expectorated sputum. Mayo Clin Proc. 1975;50:339–344.
30. Gleckman R, DeVita J, Hibert D, Pelletier C. Martin R. Sputum gram stain assessment in community–acquired bacteremic pneumonia. J Clin Microbiol. 1988;26:846–849.
31. Centers for Disease Control and Prevention. Update: Investigation of Bioterrorism–Related Anthrax and Interim Guidelines for Exposure Management and Antimicrobial Therapy, October 2001. MMWR. 2001;50:909–919.
32. Cassiere HA, Fein AM. Duration and route of antibiotic therapy in patients hospitalized with community–acquired pneumonia: switch and step–down therapy. Semin Resp Infect. 1998;13:36–42.
33. Centers for Disease Control and Prevention. Prevention and control of influenza: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR. 2001;50(RR–04):1–46.
34. Centers for Disease Control and Prevention. Prevention of pneumococcal disease: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR. 1997;46(RR–08):1–24.
35. Metlay JP, Hofmann J, Cetron MS, et al. Impact of penicillin susceptibility on medical outcomes for adult patients with bacteremic pneumococcal pneumonia. Clin Infect Dis. 2000;30:520–528.
36. Fine MJ, Smith MA, Carson CA, et al. Prognosis and outcomes of patients with community–acquired pneumonia. A meta–analysis. JAMA.1996;274:134–141.
37. Houck PM, Bratzler DW, Nsa W, Ma A, Bartlett JG. Timing of antibiotic administration and outcomes for Medicare patients hospitalized with pneumonia. Arch Intern Med (in press).
.
Критерии и степени тяжести пневмонии
Пневмония считается одним из самых опасных заболеваний современности. Оно занимает 4-е место по летальному исходу. Требуется точная классификация и диагностика степени и стадии воспаления легких при поражении. Возбудителями заболевания бывают бактерии, вирусы, грибки. Выделяется 3 степени тяжести и 4 стадии патологического состояния.
Разновидность воспаления легких
Самой распространенной формой воспаления легких является классическая, реже диагностируются атипичные пневмонии. К основным комплексам признаков поражения относится лихорадка, нарушения в работе органов дыхательной системы и интоксикация.
Благодаря развитию медицины в области лечения и диагностики заболевания риск летального исхода при поражении пневмонией постоянно уменьшается. Чаще всего худший прогноз возникает у пациентов в критическом состоянии или страдающим от иммунодефицита.

В соответствии с обстоятельствами заражения воспаление легких классифицируется на такие виды:
- Внутрибольничное – которое развивается в течение 2-х суток после попадания в стационар или спустя 72 часа после выписки.
- Внебольничное – заражение и прогрессирование заболевания не соотносится с госпитальными штаммами возбудителей.
- Аспирационное – развивается по причине проникновения в нижний отдел органов дыхания разных жидкостей или других веществ.
- Болезни у пациентов с состоянием иммунодефицита.
Возбудителями, которые провоцируют воспаление в легких, могут стать:
- Вирусы – как правило, кори, гриппа или энтеровирусы.
- Бактерии – пневмококки, хламидии, микоплазма, гемофильная палочка и т.п.
- Грибки – кандида.
- Смешанные формы – наиболее тяжелые.
По объему поражения ткани легкого пневмония классифицируется на такие формы:
- Очаговая: поражается одна или несколько частей – сегментарная или полисегментарная, может, происходит вовлечение в патологию бронхиального дерева – бронхопневмония.
- Долевая или крупозная: воспалительный процесс охватывает целую долю.
- Интерстициальная – воспаление тканей вблизи бронхов.
В соответствии с частью легкого, в котором происходит воспаление, выделяется верхнее-, средне или нижнедолевая пневмония.
Когда воспаление легких возникло у здорового человека, то считается первичным, а если в качестве осложнения другой болезни – то вторичным.
Помимо этого классифицируется абортивное течение пневмонии. Так, регресс симптоматики происходит в сжатые сроки, заболевание обрывает на первых этапах поражения. Это происходит благодаря своевременным мерам по лечению и правильным подбором антибиотика, а также из-за правильной работы иммунитета.
Если течение пневмонии затяжное, то терапия занимает 4 недели и дольше. На фоне лечения сохраняются слабые остаточные симптомы, такие как астения, кашель. На снимке рентгена очаг поражения не проявляется, при этом отмечается усиленный легочный рисунок.
Классификация заболевания по степени тяжести

По силе выраженности с учетом критериев тяжести пневмонии, ее клинических признаков, она классифицируется на три степени поражения:
Легкая
При легкой форме пневмонии температура не поднимается больше 38 градусов, частота дыхания равняется 25 движениям, сознание остается ясным, АД в норме.
Средняя
Воспаление средней степени тяжести констатируется при умеренных проявлениях интоксикации организма. Температура пациента не больше 38 градусов, частота дыхания доходит до 30 движений, повышается пульс. Пациент начинает сильно потеть, уменьшается уровень АД, повышается концентрация лейкоцитов в кровотоке со сдвигом формулы в левую сторону.
Тяжелая
Тяжелая пневмония характеризуется сильной интоксикацией, температура может превышать 39 градусов, частота дыхания больше 30 движений, пульс сильно повышен. Заболевание сопровождается помутнением рассудка, бредом, сильным падением показателей АД. Одновременно может развиваться дыхательная недостаточность и лейкоцитоз.
Разновидность деления стадий заболевания
Когда развивается воспаление легких, то стадии его развития характеризуют общей закономерностью. Продолжительность каждого этапа зависит от множества влияний, к основным относятся:
- возрастная группа;
- сопутствующие патологии;
- состояние иммунитета;
- тип возбудителя;
- срок поражения;
- время постановки диагноза;
- первичность или вторичность поражения легких.
В соответствии со степенью тяжести патология проходит 4 стадии пневмонии.
Первая стадия
Первая стадия болезни или прилив – зачастую плохо выражена, поэтому ее легко путают с простудой. Продолжительность ее небольшая, потому что пневмония продолжает прогрессировать, травмируя новые части ткани легкого.
Срок прилива примерно 3-е суток. На данной стадии расширяются капилляры в легком, кровь приливает к тканям органа, и образуется ее застой. Пациент может жаловаться на слабый непродуктивный кашель, одышку при физических нагрузках, боль при вдохе и выдохе, лихорадку.

У пациента выявляется среднее по тяжести состояние, изредка – тяжелое. При стремительных формах уже на стадии прилива возникают бредовые состояния, галлюцинации, помутнение сознания.
Врач во время диагностики может увидеть цианоз губ и кончика носа при одновременном покраснении щек. Движение грудной клетки при дыхании – несинхронное, потому что пораженной половине нормально работать мешает отек.
Вторая стадия
Вторая стадия – красное опеченение. Она продолжается 1 – 3 суток. При этом происходит наполнение альвеол пропотевающей плазмой крови, из-за чего уплотняется ткань органа. Альвеолы перестают быть воздушными, легкие краснеют.
Клинические характеристики второй стадии такие:
- Боли становятся намного сильнее.
- Температура остается стабильно повышенной.
- Может отходить мокрота «ржавого» оттенка.
Третья стадия
Третья стадия пневмонии носит название серого опеченения и длится 4 – 8 суток. Происходит распадение эритроцитов в альвеолах, то же самое случается с гемоглобином в них. Легкое приобретает серый оттенок. Кашель переходит в продуктивный, отхаркивается слизистая или гнойная мокрота. Боль ослабевает, уменьшается одышка, постепенно нормализуется температура.
Стадия разрешения
В стадии разрешения происходит полноценное выздоровление, выходит мокрота, уменьшается патологическая симптоматика, восстанавливается самочувствие. Разрешение длится около 12 дней.
Воспаление легких на стадии разрешения – долгий процесс, но он не провоцирует болей. Даже при еще неполном рассасывании симптомы проявляются меньше, откашливание нетрудное, температура в норме.
Дополнительные исследования

При подозрении на пневмонию врач обязательно назначает человеку такие виды обследований:
- общий анализ мочи и крови;
- рентгенография для органов дыхательной системы в грудной клетке с увеличением количества проекций по показаниям доктора;
- ЭКГ;
- биохимия крови;
- анализы мокроты, в том числе для установления чувствительности микробов к антибиотикам;
- КТ и бронхоскопия по особым показаниям, обычно, для выявления локализации онкологии, абсцесса, полости распада и т.д.
Самым распространенным и информативным методом диагностики при пневмонии является рентгенография. На разных стадиях развития заболевания меняются и результаты на снимках. Это важно для врача, так как помогает проследить успешность лечения и при необходимости поменять тактику. Иногда, даже после выздоровления сохраняется усиленный легочный рисунок. В такой ситуации специалист назначает проведение рентгена повторно через некоторое время.
После анализа всех собранных в результате диагностики данных, выявления стадии и степени поражения пневмонией врач разрабатывает подходящую тактику терапии. Кроме того, по результатам исследований делается прогноз. Все эти составляющие крайне важны для успешного выздоровления.
Стадии развития пневмонии разной степени тяжести
Главным критерием для назначения лечения заболевания является оценка стадии пневмонии с учетом степени ее тяжести. Самостоятельно составить прогноз течения воспалительного процесса и уничтожить инфекционных возбудителей невозможно.

Классификация пневмоний
При установлении диагноза заболевания на основе обследования врачи учитывают множество показателей согласно рабочей классификации Минздрава:
| Критерии пневмонии | Характеристика |
| Формы заражения | Внутрибольничная. Внебольничная. У пациентов с иммунодефицитом. |
| Этиология по типам возбудителей | Стрептококки (более 30% зараженных людей). Пневмококки (от 15%). Микоплазмы (от 12%). Хламидии (13%). Гемофильные палочки (до 5%). Легионеллы (от 5%). Энтеробактерии (от 5%). Стафилококки (до 4%). Вирусы ЦМВ (от 3%). Грибки (до 4%). Другие (от 3%). |
| Эпидемиологические условия | Аспирация. ХОБЛ. Абсцесс. Алкоголизм, наркомания. Грипп. Муковисцидоз. Бронхоэктаз. Бронхиальные обструкции. Онкология. Иммунодефицит. После операций, травм. Болезни печени, крови. Влияние лекарственных препаратов. Лица старше 65. Дети. |
| Признаки пневмонии клинико-морфологические. | Очаговая. Сливная. Двусторонняя. Крупозная (долевая). |
| Протяженность и локализация очагов воспаления | Сегментарная пневмония. Долевая. Тотальная. |
| По тяжести течения заболевания | Легкая степень. Средняя. Тяжелая. С осложнением. |
| По типу | Атипичная. Типичная. |
Общая картина пневмонии определяется согласно совокупности всех перечисленных факторов. Главными критериями подбора антибиотиков для лечения становятся стадия развития и степень тяжести пневмонии. Самолечение может ухудшить состояние больного, вплоть до смертельного исхода.

Критерии степени тяжести пневмоний
Критерии развития заболевания находятся в полной зависимости от множества факторов:
- Пневмония во всех стадиях всегда протекает тяжело у новорожденных детишек и людей старческого возраста.
- Сложно вылечить заболевание у лиц с иммунодефицитом.
- Обширное по объему воспаление легких всегда отличается тяжелым течением как в первой, так и последующих стадиях.
В соответствии с рекомендациями РРО определены следующие симптоматические показатели, указывающие на характеристику развития пневмонии:
На тяжесть воспалительного процесса в легких особенно влияет тип возбудителя.
Признаки заболевания стадии прилива
Начало острой формы пневмонии в легкой степени характеризуется следующими симптомами:
- Резкое повышение температуры (свыше 39, до 40,5 ) на фоне нормального самочувствия либо ОРВИ. Появляется лихорадка, чередующаяся с ознобом.
- Слабость, головная боль.
- Появление дискомфорта в груди, хрипы, а также незначительные боли во время чихания, кашля в области поражения легких.
- Одышка с напряженным вдохом, выдохом.
- Поверхностное учащенное дыхание.
- Кашель изначально непродуктивный, а впоследствии отделяется немного мокроты.
- Может проявляться на щеках нездоровый румянец со стороны поражения легочной ткани. А также неестественная бледность носогубного треугольника.
- За счет расширения легочных капилляров, начинается максимальный прилив крови. Возникает отечность тканей, связанная с застойными явлениями.
- На крыльях носа иногда возникают герпесвирусные высыпания.
Состояние человека при заболевании легких оценивается как средней тяжести либо тяжелое. Длительность стадии: от 2 часов до 2–3 дней.
Проявления, характерные для стадии разгара
Воспаление легких средней степени диагностируют по следующим признакам заболевания:
- Значительная бледность слизистых, кожных покровов тела и цианоз кожи возле ногтей вследствие гипоксии тканей.
- Температура в период развития (стадия «красное опеченение») высокая — до 40,5 градусов.
- Учащается поверхностное дыхание до 40 за минуту. В области груди на стороне поражения легкого заметно отставание дыхательных движений. Одышка усиливается.
- Отсутствует аппетит.
- Отмечается тахикардия, возможны судороги, обмороки. Но давление во время 2 стадии заболевания может быть нестабильным.
- Боли в груди при актах дыхания значительно усиливаются.
- Объем мокроты увеличивается, в слизи появляются вкрапления гноя, крови.
- Легочные ткани во 2 стадии заболевания уплотняются, поскольку альвеолы заполняются экссудатом.
Состояние пациента при второй стадии заболевания признают стабильно тяжелым.
В связи с возрастающей интоксикацией, возникает угроза общей гипоксии клеток тела, а также увеличивается риск поражения печени, почек, тканей мозга.

Симптомокомплекс третьей стадии воспаления легких
Пневмонию в стадии «серого опеченения» различают согласно следующим признакам:
- При правильном лечении отмечается нарастающая продуктивность кашля.
- Снижается интенсивность боли в груди.
- Снижается температура.
- Несколько уменьшается одышка за счет увеличения выделения мокроты при кашле. Длительность стадии – от 3 до 9 дней.
В случаях отсутствия лечения, в этой стадии заболевания резко возрастает негативная симптоматика:
- Больные не в состоянии дышать самостоятельно.
- Из-за высокой температуры и сильной интоксикации проявляются неврологические нарушения: галлюцинации, бред, потери сознания.
- Мокрота гнойная, ржавая.
- Происходят обструктивные изменения легочных тканей.
Стадия разрешения
При корректном лечении 4 стадия является разрешающей: состояние человека значительно улучшается за 10–11 дней. Тяжелую пневмонию лечат исключительно в стационарах.
При отсутствии лекарственной терапии антимикробными препаратами проявляются симптомы крайне тяжелой пневмонии, а также развиваются негативные осложнения заболевания:
- плеврит;
- эмфизема;
- абсцесс;
- отек;
- инфаркт;
- гангрена легких.
Могут быть поражения сердечно-сосудистой, нервной, мочевыделительной, эндокринной и других систем организма.
Степени тяжести и стадии пневмонии легко определяются при рентгенографии: на снимках во время разгара пневмонии различаются затемнения разных размеров и протяженности. В процессе выздоровления выявляется уменьшение затемнений, а также исчезновение очагов инфильтрации.
Классификация по видам протекания болезни
В зависимости от всех совокупных факторов, определяющих стадию развития, степени тяжести пневмонии могут протекать агрессивно либо длиться очень долго.
Острая форма воспаления легких
Характеризуется ярко выраженной симптоматикой. Обычно протекает очень тяжело в любой из стадий. Основными причинами являются вирусное, бактериальное заражение, осложненное хроническими вялотекущими заболеваниями органов тела человека, а также иммунодефицитом в связи с истощением.

Затяжная форма пневмонии
Симптомы во всех стадиях не столь негативно выражены, как при остром начале болезни, поэтому лечение начинается несвоевременно. Что и приводит к длительному течению заболевания.
При отсутствии высокой температуры, сильного кашля, болей в груди человек сам у себя определяет простуду, начинает лечиться подручными домашними средствами. Между тем, воспалительный процесс обширно распространяется по легким, возникает сильная интоксикация организма. В результате происходит поражение сердечных тканей, нервных клеток, органов кроветворения. Прогноз благоприятный, если вовремя распознать заболевание.

Хроническая форма пневмонии
Возникает вследствие осложнения легкой степени болезни при неправильно установленном диагнозе, некорректном лечении заболеваний либо его отсутствии. Опасность пневмонии – в постоянном возобновлении острого прогрессирования воспалительных процессов в легких при малейшей простуде. Кроме того, при хронической пневмонии тяжелые осложнения возникают намного чаще.

Атипичная форма воспаления
Часто отсутствуют выраженные симптомы заболевания: кашель, мокрота, боли в груди. Высокую температуру, сильную слабость на начальной стадии заболевания считают признаками гриппа, в результате организм подвергается интоксикации, в легких микроорганизмы вызывают необратимые обструктивные изменения. Тяжелую пневмонию атипичной формы следует лечить при врачебном контроле.

Во избежание опасных осложнений любого вида и стадии пневмонии необходимо сразу же обращаться за медицинской помощью в поликлинику.
Видео по теме: Пневмония — откуда она берется
Стадии пневмонии: степени тяжести и проявления
Воспалительная патология в легочной системе считается серьезной патологией у пациентов разной возрастной категории. Как правило, это заболевание требует серьёзного и комплексного лечения, в том числе антимикробными препаратами. В своем развитии заболевание проходит несколько этапов, которые специалисты называют стадии пневмонии.
Степень выраженности и сложность симптоматики варьируются от того, на какой стадии прогрессирования протекает воспалительная патология, а также от степени тяжести пневмонии.

Классификация заболевания по степени тяжести
Воспалительные процессы в легких протекают с разной степенью выраженности симптоматики. У большинства пациентов доктора диагностируют типичную острую форму патологического процесса, но клинические проявления общей картины прогрессирования заболевания отличаются разной степенью интенсивности.
- Пневмония в легкой степени протекания характеризуется слабой выраженностью симптомов интоксикации. Температура тела у больного повышается незначительно и держится в пределах субфебрильной, может варьироваться в пределах 38 градусов. Фиксируется незначительное учащение дыхания, нормальное артериальное давление. Сознание у больного ясное, в картине крови диагностируется лейкоцитоз. Могут появляться герпесвирусные высыпания в районе слизистых оболочек, увеличиваются шейные лимфатические узлы.
- Воспаление легких средней степени тяжести сопровождается симптомами умеренной интоксикации с температурой тела выше 38 градусов. Учащается дыхание и сердечный ритм, снижаются показатели артериального давления. В картине крови диагностируется увеличение числа лейкоцитов и сдвиг лейкоцитарной формулы влево.
- Тяжелая степень тяжести пневмонии сопровождается выраженными показателями интоксикации, повышением температуры тела выше 39 градусов, частым дыханием. В большинстве случаев к проявлениям добавляются резкое падение показателей артериального давления, гипоксия тканей, цианоз кожных покровов. В картине крови диагностируется выраженный лейкоцитоз, изменение нейтрофилов.
Для удобства современные медики в последнее время классифицируют пневмонию по двум степеням: тяжелую и нетяжелую. К тому же, в некоторых случаях протекание легкого воспалительного процесса отягощается определенными факторами. На их фоне заболевание способно перетекать в тяжелую пневмонию с осложненным течением.

Факторы отягощения патологии
К факторам, способствующим осложненному протеканию пневмонии и переходу легкой степени патологии в тяжелые формы заболевания, специалисты относят:
- сопутствующие заболевания, на фоне которых прогрессирует пневмония. В группу риск попадают пациенты, у которых в анамнезе диагностированы: хронические патологии дыхательной системы, сердечно-сосудистые нарушения, сахарный диабет, алкоголизм. На фоне этих патологий снижается иммунный ответ, пневмония прогрессирует интенсивнее и стремительнее;
- тип пневмококкового возбудителя, так как некоторые вирусные агенты способны размножаться быстро и противомикробной терапии поддаются неохотно;
- несвоевременная диагностика и терапия. Развивающаяся пневмония поражает воспалительным процессом обширную площадь легочной ткани, повышается сопротивление терапевтическому воздействию;
- возрастные показатели пациентов: у пожилых людей и новорожденных младенцев тяжелая форма пневмонии диагностируется чаще, чем у молодых и людей среднего возраста.
Тяжелые формы патологического легочного процесса часто диагностируются у людей с низким уровнем дохода, бездомных или безработных пациентов.
Клинические проявления первой стадии
В течение тяжелой и нетяжелой формы заболевания специалисты выделяют несколько стадий пневмонии. Часто патология диагностируется несвоевременно, так как первая или начальная стадия заболевания по симптоматике схожа с простудными заболеваниями. Длится эта стадия, как правило, недолго, так как заболевание имеет свойство быстро прогрессировать, поражая новые участки легочной системы патологическим процессом.
| стадия | длительность | характеристика процесса | симптоматика |
| Прилива | Несколько часов – 3 суток | Расширение легочных капилляров Прилив крови в легочную ткань Застой крови | Сухой кашель Одышка Боль на вдохе-выдохе Симптомы лихорадки |
У больного диагностируется состояние средней тяжести, реже – тяжелое. При стремительной тяжелой форме пневмонии уже на этой стадии у пациента могут проявляться бредовые галлюцинации, спутанность сознания.
На этой стадии при осмотре пациента доктор диагностирует цианоз губ и кончика носа на фоне выраженной гиперемии щек. Грудная клетка не синхронно двигается – мешает пораженная половина, в которой появляется отечность.
Клинические характеристики второй стадии
На второй воспалительной стадии состояние больного резко ухудшается, симптомы заболевания начинают становиться характерными для пневмонии. Часто заболевание диагностируется у больного именно на этой, выраженной стадии.
| стадия | длительность | Характеристика процесса | симптоматика |
| Красного опеченения | 1-3 суток | Заполнение плазмой альвеол Уплотнение легочной ткани Покраснение легких | Сильная боль на вдохе-выдохе Высокая температура тела Симптомы лихорадки и интоксикации Появление «ржавой мокроты» |
Состояние больного на этой стадии характеризуется как стабильно тяжелое. Часто диагностируются панические атаки, страхи, галлюцинации, страх смерти. Связано это с кислородной гипоксией. При прослушивании слышны хрипы, наблюдается выраженный обструктивный синдром.
Клинические проявления третьей стадии
Третья стадия заболевания характеризуется все еще тяжелым состоянием больного, которому требуется наблюдение специалистов.
| стадия | длительность | Характеристика процесса | симптоматика |
| Серого опеченения | 4-8 суток | Распад в альвеолах эритроцитов Изменение окраски легких в бурый и серый цвет | Тупая боль на вдохе-выдохе Субфебрильная температура тела Появление «ржавой» или гнойной мокроты |
Состояние больного на этой стадии улучшается, так как отступает симптоматика интоксикации. Кашель становится продуктивным, бронхи постепенно начинают освобождаться от слизи.
Последняя стадия
На последней стадии состояние больного восстанавливается. Тем не менее, специалист всё-таки относятся этот период к стадиям пневмонии, поэтому процесс лечения обязательно продолжается, больному требуется строгое соблюдение режима.
| стадия | длительность | Характеристика процесса | симптоматика |
| Разрешения | 10-12 суток | Растворение и разжижение мокроты Восстановление структуры легких Покраснение легких | Легкое отхождение мокроты Нормализация температуры тела Отсутствие в мокроте ржавых или гнойных примесей |
У пациента сохраняется кашель, который отличается продуктивной характеристикой. Мокрота отходит легко и безболезненно, восстанавливается сердечный ритм и нормализуется дыхание.
Классификация по разновидности протекания

Пневмония у больного может протекать в разной форме, в зависимости от диагностируемой формы патологии доктора корректируют лечение.
- Острая пневмония отличается выраженностью симптоматики. Как правило, именно эта форма провоцирует тяжелое течение воспалительного процесса. Возникает такая патология на фоне сопутствующих сложных заболеваний. Может развиваться как самостоятельная вирусная пневмококковая патология.
- Затяжная пневмония отличается умеренной симптоматикой, благодаря которой течение заболевания и затягивается. Несвоевременная адекватная оценка состояния больного на фоне стертого проявления признаков пневмонии приводит к усугублению болезненного процесса. Как правило, у таких пациентов диагностируются незначительное повышение температуры тела, увеличение лимфоузлов, невыраженные симптомы лихорадки. На фоне такого длительного воспалительного процесса возможны осложнения в работе сердечной системы, в кроветворении.
- Хроническая пневмония прогрессирует на фоне не вылеченной вовремя воспалительной легочной патологии. Часто это заболевание провоцирует пневмония, протекающая в легкой форме, так как вялотекущий процесс не дает полной картины прогрессирования патологии, что затрудняет своевременную постановку диагноза. Переход легкой формы пневмонии в хроническую патологию считается осложнением заболевания и грозит больному частыми ухудшениями состояния.
Каждая из трех форм патологического процесса может носить осложненный характер. На возникновение осложнений от пневмонии влияет качество иммунного ответа пациента и своевременно оказанная терапевтическая помощь.
Существует ещё она форма патологии – атипичная пневмония. Этой форме характерна сглаженная симптоматика и нерезкая смена периодов заболевания. У большинства пациентов отсутствует кашель, не продуцируется мокрота и слизь. Особенностью этой формы считается выраженная интоксикация, которая сопровождается резким повышением температуры тела и общим выраженным недомоганием.
При любой форме заболевания правильный диагноз сможет поставить только специалист, поэтому не стоит заниматься самолечением и при первых признаках и подозрении на пневмонию стоит обращаться за квалифицированной медицинской помощью.
Определение степени тяжести пневмонии | Пропедевтика внутренних болезней
Определение степени тяжести пневмонии. В ранее использовавшихся классификациях определение степени тяжести пневмонии не предусматривалось. Возможно, в этом и не было особой необходимости, поскольку практически все больные с острой пневмонией госпитализировались. Сегодня ситуация изменилась. Пациенты с легким течением патологии могут лечиться амбулаторно, чаще всего принимая антибиотики исключительно внутрь. В США в стационар направляется примерно каждый шестой больной.
Выбор места лечения пневмонии (в домашних условиях или стационаре) имеет чрезвычайно важное значение, поскольку затраты, связанные с госпитальным этапом терапии, например в США, составляют 89-96% в структуре экономического ущерба при данном заболевании. Учитывая это, крайне важным является выделение пациентов, нуждающихся в госпитализации, а также определение показаний для оптимальных сроков их выписки из стационара.
Оценка степени тяжести пневмонии необходима еще и потому, что нередко отсутствует прямая зависимость между объемом инфильтративных изменений в легких по данным рентгенографии и состоянием пациента.
Таблица 1
Внебольничная пневмония: оценка исхода в баллах
| Характеристики больного | Оценка в баллах |
| Демографические факторы | |
| Возраст | |
| Мужчина | Возраст (годы) |
| Женщина | Возраст (годы) -10 |
| Обитатели дома престарелых | +10 |
| Сопутствующие заболевания | |
| Злокачественные новообразования | +30 |
| Заболевания печени | +20 |
| Застойная сердечная недостаточность | +10 |
| Цереброваскулярные заболевания | +10 |
| Патология почек | +10 |
| Физикальные признаки | |
| Нарушение сознания | +20 |
| Тахипноэ ≥ 30 мин | +20 |
| Гипотензия (систолическое АД < 90 мм рт. ст.) | +20 |
| Гипотермия (< 35° C) или гипертермия (> 40° C) | +15 |
| Тахикардия ≥ 125 уд/мин | +10 |
| Лабораторные признаки | |
| pH <7,35 | +30 |
| BUN > 10,7 ммоль/л | +20 |
| Na < 130 мэкв/л | +20 |
| Глюкоза 13,9 ммоль/л | +10 |
| Hct < 30% | +10 |
| pO2 < 60 мм рт. ст. | +10 |
| Плевральный выпот | +10 |
M.J. Fine et aL. были изучены факторы риска возможного фатального исхода внебольничной пневмонии с суммарной балльной оценкой таких параметров, как возраст, пол, лабораторные признаки, данные физикального обследования пациента на момент госпитализации, наличие сопутствующей патологии (табл. 1, 2). Больные с пневмонией на фоне иммунодефицитного состояния в исследование не включались. В соответствии с меньшей или большей вероятностью смертельного исхода были выделены пять категорий риска (I-V).
Таблица 2
Классы риска внебольничной пневмонии
| Классы риска | Баллы | Летальность,% | Место лечения |
| I | Нет предикторов неблагоприятного исхода | 0,1 | Амбулаторно |
| II | ≤ 70 | 0,6 | Амбулаторно |
| III | 71-90 | 2,8 | Стационар |
| IV | 91-130 | 8,2 | Стационар |
| V | > 130 | 29,2 | Стационар |
Авторы пришли к выводу, что больные, имеющие I и II категории риска, т.е. минимальную вероятность фатального исхода, могут лечиться амбулаторно. Пациенты с III категорией нуждаются в непродолжительной госпитализации. При сумме баллов, соответствующей IV и V категориям риска, требуется безусловная госпитализация. К сожалению, данные рекомендации не учитывают социальный (возможность адекватного ухода и лечения в амбулаторных условиях) и частично медицинский (необходимость госпитализации в связи с наличием сопутствующих заболеваний в фазе обострения) аспекты. Реальные условия часто выдвигают на передний план именно эти критерии. Тем не менее, декларируемый экономичный подход к здравоохранению при решении вопроса о госпитализации обуславливает обязательный учет в первую очередь чисто медицинских показаний.
Данные определения степени тяжести пневмонии вряд ли могут быть внедрены в клиническую практику нашей республики. Во-первых, предлагаемая таблица требует проведения арифметических расчетов, что в условиях дефицита времени врача нереально. Во-вторых, ряд лабораторных тестов из представленного перечня не может быть выполнен в условиях поликлиники и большинства районных стационаров.
В недавно опубликованной статье И. М. Лаптевой приводится классификация пневмоний по степени тяжести на основании наличия и степени выраженности бронхолегочного и интоксикационного синдромов, а также появления осложнений. Для I степени тяжести пневмонии характерны «слабо выраженный бронхолегочный и интоксикационный синдромы». При II степени «четко выражены бронхолегочный и интоксикационный синдромы», но нет осложнений. Степень тяжести III характеризуется «значительно выраженными бронхолегочным и интоксикационным синдромами», наличием осложнений со стороны бронхолегочной системы (плеврит, дыхательная недостаточность). Наконец, IV степень тяжести пневмонии проявляется «резко выраженными бронхолегочным и интоксикационным синдромами», осложнениями со стороны других органов и систем (миокардит, неврологические и др.).
С одной стороны, подобное деление пневмоний простое, не требует специальных расчетов. С другой стороны, в реальной практике врачи могут по-разному трактовать понятия «слабо выражены», «четко выражены» и «значительно выражены». Отсутствие четких градаций между разными степенями тяжести затрудняет диагностику. Одному специалисту может казаться, что бронхолегочный и интоксикационный синдромы «четко выражены» (II степень тяжести), другому — «значительно выражены» (III степень). Субъективный подход к оценке степени тяжести без четких и конкретных критериев ее оценки может вызывать проблемы в организации лечения отдельных пациентов и конфликтные ситуации при разборе спорных случаев.
Есть в данной классификации и недостатки, связанные с отнесением осложнений к различным степеням тяжести пневмонии. Почему, к примеру, развитие экссудативного парапневмонического плеврита позволяет отнести пневмонию к III степени тяжести, а осложнение её миокардитом легкого течения — к IV степени?
Мы предлагаем для обсуждения количественную, доступную каждому участковому или дежурному врачу классификацию пневмоний по степени тяжести (табл. 3). Возможно, отдельные критерии оценки степени тяжести могут быть дополнены или исключены. Некоторые количественные показатели с учетом опыта применения классификации могут быть изменены.
Показатели | Легкая | Средняя | Тяжелая | |
Лихорадка | до 38° | 38° — 39° C | > 39° C | |
Легкие | Число дыханий в мин | до 20 | от 20 до 30 | ≥ 30 |
Сердце | Частота пульса в мин | до 90 | 90-110 | > 110 |
Систолическое АД, мм рт.ст. | > 110 | от 90 до 110 | ≤ 90 | |
Общий анализ крови | Лейкоциты, 109/л | от 4 до 8 | 8-20 | > 20 либо < 4 |
Палочко- | до 10 | 10-30 | > 30 | |
Токсогенная зернистость нейтрофилов | Нет | + — ++ | +++ | |
Рентгенография легких (объем поражения) | 1-2 сегмента | > 2 сегмента или поли- | Поли- | |
Примечание. У пациентов старше 60 пет, при наличии суб- или декомпенсированного сахарного диабета, сопутствующих заболеваний сердца, печени, почек со снижением их функции, нарушении мозгового кровообращения, хронического алкоголизм степень тяжести пневмонии в каждом случае увеличивается на одну градацию. Если отдельные показатели не совпадают с большинством других критериев (например, отсутствие температурной реакции у больного с иными критериями тяжелой пневмонии), то степень тяжести определяется по большинству параметров.
Главное, в чем убеждает клинический опыт — в диагнозе «пневмония» у каждого пациента обязательно должна быть указана степень тяжести заболевания. Это имеет прямое отношение не только к выбору оптимальной лечебной тактики и прогнозированию летальности, но и к такому показателю качества работы стационара, как продолжительность пребывания больного на койке.
В клинической практике преобладают пневмонии средней степени тяжести (60-70%). Тяжелая форма составляет 15-20%, и с такой же частотой, по-видимому, встречаются пневмонии легкого течения.
Установление диагноза «пневмония» и назначение эмпирической терапии не снимает с врача стационара обязанности выполнения дополнительных исследований. Они необходимы для уточнения состояния жизненно важных органов и систем, степени тяжести пневмонии, выявления возможного возбудителя, сопутствующих заболеваний. Это могут быть определение газов артериальной крови, биохимический анализ крови, включающий функциональные тесты печени и почек, изучение электролитов крови, серологическое исследование на ВИЧ у длительно лихорадящих больных, посев крови дважды (до назначения антибиотиков), окраска мокроты по Граму и ее посев (до назначения антибиотиков), исследование на кислотоустойчивые бактерии (микроскопия и посев), изучение плевральной жидкости (если таковая имеется) и др.
=================
Вы читаете тему:
К проблеме диагностики и лечения пневмоний
- Актуальность проблемы пневмоний
- О классификации пневмоний
- Определение степени тяжести пневмонии
- О выборе лечебной тактики при пневмонии
- Выбор эмпирической антибактериальной терапии пневмоний
Сорока Н. Ф., Савченко М. А., БГМУ
Опубликовано: «Медицинская панорама» № 9, ноябрь 2002.
Критерии тяжести внебольничной пневмонии — wikidoc
Главный редактор: C. Майкл Гибсон, M.S., M.D. [1]
Синонимы и ключевые слова: Индекс тяжести пневмонии, PSI, оценка PORT, CURB-65, критерии IDSA / ATS
Обзор
Было изучено несколько критериев для оценки тяжести, прогноза и необходимости госпитализации среди пациентов с симптомами, указывающими на внебольничную пневмонию (ВП).Из них индекс тяжести пневмонии (PSI), CURB65 и критерии IDSA / ATS для тяжелой ВП относятся к числу наиболее широко используемых прогностических схем.
Критерии серьезности
В этой главе обсуждаются следующие системы оценки критериев серьезности:
Индекс тяжести пневмонии (PSI)
Индекс тяжести пневмонии (PSI), также известный как оценка PORT, представляет собой правило клинического прогнозирования, которое практикующие врачи могут использовать для расчета вероятности заболеваемости и смертности среди пациентов с внебольничной пневмонией. [1]
Развитие PSI
Правило использует демографические данные (независимо от того, кто старше, мужчина или женщина), сосуществование основных патологических заболеваний, результаты физикального обследования и основных показателей жизнедеятельности, а также важные лабораторные данные. Это исследование продемонстрировало, что пациентов можно разделить на пять категорий риска, классы риска I-V, и что эти классы можно использовать для прогнозирования 30-дневной выживаемости.
Источник данных для деривации и проверки
Правило было выведено, а затем подтверждено данными 38000 пациентов из когортного исследования MedisGroup за 1989 год, включающего данные за 1 год из 257 больниц США, которые использовали программное обеспечение для отслеживания результатов пациентов MedisGroup, разработанное и обслуживаемое Mediqual Systems (Cardinal Health).Одним из важных предупреждений для источника данных было то, что пациентов, которые были выписаны домой или переведены из больниц MedisGroup, нельзя было наблюдать в течение 30 дней, и поэтому предполагалось, что они были «живыми» в то время. Дальнейшая валидация была проведена в когортном исследовании группы исследования исходов пациентов с пневмонией [PORT] (1991). Этот метод категоризации был воспроизведен другими [2] и сопоставим с CURB-65 в прогнозировании смертности. [2]
Использование и применение PSI
Цель PSI — классифицировать степень тяжести пневмонии пациента, чтобы определить объем ресурсов, выделяемых на лечение.Чаще всего система баллов PSI использовалась, чтобы решить, можно ли лечить пациентов с пневмонией: амбулаторно или (госпитализировано) в стационаре. Больной пневмонией I класса риска может быть отправлен домой на пероральные антибиотики. Пациента с пневмонией класса риска II-III можно отправить домой с внутривенным введением антибиотиков или лечить и наблюдать в больнице в течение 24 часов. Пациенты с пневмонией IV-V классов риска должны быть госпитализированы для лечения.
Расчет PSI
Алгоритм PSI подробно описан ниже.Онлайн-автоматический калькулятор PSI доступен на веб-сайте US AHRQ.
PSI Получение и проверка данных
| Исследование Medisgroup (1989) | (1991 г.), когорта | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Деривационная когорта | Валидационная когорта | Стационарные пациенты | Амбулаторные больные | Все пациенты | ||||||
| Класс риска | нет. очков | % умерло | нет.очков | % умерло | нет. очков | % умерло | нет. очков | % умерло | нет. очков | % умерло |
| Я | 1 372 | 0,4 | 3 034 | 0,1 | 185 | 0,5 | 587 | 0,0 | 772 | 0,1 |
| II (<70) | 2 412 | 0,7 | 5,778 | 0.6 | 233 | 0,9 | 244 | 0,4 | 477 | 0,6 |
| III (71–90) | 2 632 | 2,8 | 6 790 | 2,8 | 254 | 1,2 | 72 | 0,0 | 326 | 0,9 |
| IV (91–130) | 4 697 | 8,5 | 13 104 | 8,2 | 446 | 9.0 | 40 | 12,5 | 486 | 9,3 |
| В (> 130) | 3 086 | 31,1 | 9 333 | 29,2 | 225 | 27,1 | 1 | 0,0 | 226 | 27,0 |
| Итого | 14,199 | 10,2 | 38 039 | 10,6 | 1343 | 8.0 | 944 | 0,6 | 2287 | 5,2 |
Примечание:% умерших означает 30-дневную смертность.
CURB-65 Правило клинического прогнозирования
CURB-65 — это правило клинического прогнозирования, которое было проверено для прогнозирования смертности при внебольничной пневмонии [3] и инфекции любого участка [4] . CURB-65 основан на более ранней шкале CURB [5] и рекомендован Британским торакальным обществом для оценки степени тяжести пневмонии. [6]
Расчет CURB-65
Оценка представляет собой аббревиатуру каждого из измеренных факторов риска. Каждый фактор риска оценивается в один балл, максимальная оценка — 5:
| Критерии | Оценка |
| C onfusion (определяется как AMT 8 или меньше) | 1 |
| U rea более 7 ммоль / л (Азот мочевины крови> 20) | 1 |
| R Частота выдоха 30 вдохов в минуту или более | 1 |
| B нижнее давление менее 90 систолическое или диастолическое кровяное давление 60 или менее | 1 |
| Возраст 65 и старше | 1 |
Интерпретация CURB-65: риск смерти от Пнемнойи
Риск смерти увеличивается с увеличением балла.
| Оценка CURB-65 | Риск смерти |
|---|---|
| 0 | 0,7% |
| 1 | 3,2% |
| 2 | 13,0% |
| 3 | 17,0% |
| 4 | 41,5% |
| 5 | 57,0% |
CURB-65 сравнивался с индексом тяжести пневмонии при прогнозировании смертности от пневмонии. [2]
Интерпретация CURB-65: риск смерти от любой инфекции
Когортное исследование пациентов с любым типом инфекции (половина пациентов страдала пневмонией), риск смерти возрастает по мере увеличения баллов [4] :
- Смертность от 0 до 1 <5%
- Смертность от 2 до 3 <10%
- От 4 до 5 летальность 15-30%
Критерии IDSA используются для оценки того, нуждается ли пациент с внебольничной пневмонией в отделении интенсивной терапии.Пациенты с хотя бы одним основным критерием или ≥ 2 второстепенных критерия должны быть госпитализированы в отделение интенсивной терапии. [7]
Основные критерии
Второстепенные критерии
Правило клинического прогнозирования легочных инфильтратов на основе клинических данных
Правило клинического прогноза обнаружило пять следующих признаков из истории болезни и физикального обследования, которые лучше всего предсказывали инфильтраты на рентгенограмме грудной клетки 1134 пациентов, поступивших в отделение неотложной помощи: [8]
| Вероятность проникновения на основании количества результатов | ||
|---|---|---|
| Количество выводов | Первичная помощь | Пункт неотложной помощи |
| 5 | 47% | 75% |
| 4 | 27 | 56 |
| 3 | 8 | 22 |
| 2 | 4 | 11 |
| 1 | 1 | 3 |
| 0 | 1 | 2 |
Ссылки
- ↑ Fine MJ, Auble TE, Yealy DM, Hanusa BH, Weissfeld LA, Singer DE, Coley CM, Marrie TJ, Kapoor WN.Правило прогноза для выявления пациентов с внебольничной пневмонией из группы низкого риска. N Engl J Med . 1997, 23 января; 336 (4): 243–250. PMID 8995086
- ↑ 2,0 2,1 2,2 Aujesky D, Auble TE, Yealy DM; и другие. (2005). «Проспективное сравнение трех проверенных правил прогнозирования прогноза внебольничной пневмонии». г. J. Med . 118 (4): 384–92. DOI: 10.1016 / j.amjmed.2005.01.006. PMID 15808136.
- ↑ Lim WS, van der Eerden MM, Laing R; и другие.(2003). «Определение степени тяжести внебольничной пневмонии при поступлении в больницу: международное исследование по выведению и подтверждению». Грудь . 58 (5): 377–82. PMID 12728155.
- ↑ 4,0 4,1 Хауэлл, доктор медицины, Доннино М.В., Талмор Д., Кларди П., Нго Л., Шапиро Н.И. (2007). «Эффективность систем оценки тяжести заболевания у пациентов отделения неотложной помощи с инфекцией». Академическая неотложная медицина: официальный журнал Общества академической неотложной медицины . 14 (8): 709–14. DOI: 10.1197 / j.aem.2007.02.036. PMID 17576773.
- ↑ Lim WS, Macfarlane JT, Boswell TC; и другие. (2001). «Изучение этиологии внебольничной пневмонии (SCAPA) у взрослых, госпитализированных в больницу: значение для руководства». Грудь . 56 (4): 296–301. PMID 11254821.
- ↑ «Руководство BTS по ведению внебольничной пневмонии у взрослых». Грудь . 56 Дополнение 4: IV1–64.2001. PMID 11713364.
- ↑ Манделл Л.А., Вундеринк Р.Г., Анзуэто А., Бартлетт Дж. Г., Кэмпбелл Г. Д., Дин Н. С., Доуэлл С.Ф., Файл TM, Мушер Д.М., Нидерман М.С., Торрес А., Уитни К.Г. (2007). «Общество по инфекционным заболеваниям Америки / Американское торакальное общество — согласованное руководство по ведению внебольничной пневмонии у взрослых». Клинические инфекционные болезни: официальная публикация Американского общества инфекционных болезней . 44 Дополнение 2: S27–72. DOI: 10.1086 / 511159.PMID 17278083. Проверено 6 сентября 2012 г.
- ↑ Heckerling PS, Tape TG, Wigton RS; и другие. (1990). «Правило клинического прогноза легочных инфильтратов». Ann. Междунар. Мед . 113 (9): 664–70. PMID 2221647.
.
Клинические рекомендации: внебольничная пневмония
См. Также
Плевральный выпот и эмпиема
Сепсис
Сепсис у новорожденных (Электронная книга для новорожденных)
Грипп
Оценка степени тяжести респираторных заболеваний
Ключевые моменты
- Внебольничная пневмония (ВП) может быть диагностирована клинически, если есть признаки инфекции нижних дыхательных путей и синдромы свистящего дыхания исключены
- Рентгенография не требуется для рутинной диагностики или лечения, если не подозревается тяжелая или осложненная пневмония
- Анализы крови и микробиологические исследования не рекомендуются для рутинного использования при диагностике и лечении CAP
- При нетяжелой пневмонии , рекомендуется пероральный прием высоких доз амоксициллина, даже для стационарного применения
- Для младенцев
<1 месяц см. Сепсис у новорожденных
Общие сведения
- Клинически пневмонию можно определить как наличие лихорадки, кашля и тахипноэ в покое (и втягивания у детей младшего возраста), когда клинические синдромы свистящего дыхания исключены.
- «Осложненная пневмония» возникает при наличии такого осложнения, как парапневмонический выпот, эмпиема, абсцесс легкого или некротизирующая пневмония
Оценка
История
- Лихорадка
- Учащенное дыхание в покое
- Кашель
- Повышенная работа дыхания / респираторный дистресс
- Апноэ
Осмотр
- Выглядит вялым / нездоровым
- Гипоксемия
- Тахипноэ
- Рисунок грудной клетки, втягивание, хрюканье, расширение носа
- Хрипы и бронхиальное дыхание при аускультации
- Отсутствие звуков дыхания и тупое ощущение перкуссии
- Рекомендуется для детей, которым требуется госпитализация или при подозрении на тяжелую или осложненную пневмонию.
- Рассмотрите возможность повторения, если у ребенка не наблюдается клинического улучшения после 48–72 часов соответствующей антибактериальной терапии.
- Последующая рентгенография не требуется для тех, кто выздоравливает без осложнений
- Контрольная рентгенография рекомендуется через 4–6 недель для:
- осложненной пневмонии
- стойких признаков
- рецидивирующей пневмонии с поражением той же доли или при первоначальном подозрении на образование грудной клетки, анатомические аномалии или инородное тело
- UEC для детей, получающих внутривенные жидкости
- FBE и мазок крови
- Микробиологические исследования
- Посев крови имеет низкий результат и с большей вероятностью будет положительным при наличии эмпиемы или у ребенка с тяжелой / сложной формой пневмония
- Тестирование на грипп (мазок из носа или аспират для ПЦР)
- Избегайте тестирования на другие вирусные патогены (не изменит лечения)
- Реагенты острой фазы (особенно СРБ и прокальцитонин) не могут различить вирусную или бактериальную причину ни указать серьезность.Рассмотрите возможность тестирования для отслеживания прогресса
- Проверьте насыщение кислородом и подайте дополнительный кислород, если насыщения
<90% - Если вводите НГ или внутривенное введение жидкостей в качестве поддерживающей терапии, ограничьте потребление жидкости до 2/3 от нормы
рассчитанная потребность в жидкости для предотвращения перегрузки жидкостью с регулярным клиническим анализом жидкостного статуса - Рекомендации по применению антибиотиков кратко изложены в алгоритме ниже.Высокие дозы перорального амоксициллина считаются такими же эффективными, как и бензилпенициллин внутривенно.
- Большинство детей можно лечить пероральными антибиотиками. см. местные правила
- Азитромицин 10 мг / кг (макс. 500 мг) перорально в день — вместо перорального амоксициллина или
- Доксициклин в течение 8–18 лет, 2 мг / кг (максимум 100 мг) перорально два раза в день в первый день, затем 2 мг / кг (максимум 100 мг) один раз в сутки — вместо перорального амоксициллина.Используйте округленные дозы:
- <26 кг: 50 мг
- от 26 до 35 кг: 75 мг
- > 35 кг: 100 мг
- Доксициклин не был связан с изменением цвета зубов, гипоплазией эмали или отложением костей даже у детей младше 8 лет однако использование ограничено из-за отсутствия подходящего препарата
- Ванкомицин внутривенно (дозы см. В протоколе местной больницы) вместо бензилпенициллина или цефотаксима / цефтриаксона
- Исследование причин атипичной пневмонии (включая Mycoplasma ) редко влияет на лечение, поскольку не позволяет дифференцировать инфекцию от бессимптомного носительства
- Нет доказанной пользы от лечения только макролидами или в сочетании с β-лактамами у детей при подозрении или подтверждении атипичной пневмонии.Единственное исключение на практике — это случаи тяжелой пневмонии — можно рассмотреть возможность применения азитромицина (поскольку ощутимая польза выше)
- Соответствует критериям госпитализации
- Амбулаторное лечение не удалось
- Тяжелая или осложненная пневмония
- Присутствуют сопутствующие заболевания, такие как сердечное заболевание, хроническое респираторное заболевание, иммунодефицит или подавление иммунитета
- Ребенок, требующий ухода выше уровня комфорта местной больницы
- Ребенок имеет O 2 Требуется FiO2 из> 50%
указывает на плевральный излияние
Оценка степени серьезности
Тяжелую пневмонию следует рассматривать, если есть клинические признаки пневмонии и 1 или более из:
Менеджмент
Расследования
Обследования, включая рентгенографию, не рекомендуются в плановом порядке при ВП, особенно для пациентов с легкими формами заболевания, которые предполагается вести амбулаторно
Рентген грудной клетки (задний вид спереди)
Тяжелая или осложненная пневмония
Лечение
Прием в больницу требуется для оксигенации, инфузионной терапии или умеренной или тяжелой работы дыхания
Ребенок с подозрением на пневмонию
Гиперчувствительность к пенициллину
Альтернативы небета-лактамным антибиотикам включают
Для получения дополнительной информации см.
Терапевтические рекомендации
Атипичная пневмония
Рассмотрите возможность консультации с местной педиатрической бригадой, когда
Рассмотреть возможность перевода при
Для получения неотложной помощи и перевода в педиатрическое или неонатальное отделение интенсивной терапии позвоните в службу поиска
Учитывать разряд при
Ребенок получает адекватную оксигенацию и пероральный прием.
Примечание: детей, находящихся на амбулаторном лечении, должны пройти медицинский осмотр в течение 24–48 часов
Информационный лист для родителей
Пневмония
Последняя редакция: февраль 2020 г.
.
| Решения об участии в лечении | |
• Определите, следует ли лечить пациента в стационаре или º Амбулаторное лечение: в состоянии принять º Стационарное лечение: на основе • Пациенты с баллом CURB ‑ 65 ≥2 • Если требуется стационарное лечение, определите, есть ли у пациента º Требуется госпитализация: септик º Рекомендуется госпитализация: 1 | |
| Критерии строгой CAP | |
| Второстепенные критерии | |
• Гипотермия (<36 ° C) • PaO 2 / FiO 2 отношение ≤250 • Лейкопения (лейкоциты <4000 клеток / мм³) • Многодолевой инфильтрат • Замешательство / дезориентация • Частота дыхания ≥30 вдохов / мин | • Уремия (АМК ≥20 мг / дл) • Тромбоцитопения (тромбоциты <100000 ячеек / мм³) • Гипотония, требующая агрессивной жидкостной реанимации • Прочие сведения: гипогликемия, |
| Основные критерии | |
• Инвазивная механическая вентиляция легких | • Септический шок, требующий вазопрессоров |
| Диагностические тесты | |
• Физический осмотр: º Хрипы или хрипы, бронхиальное дыхание, º Признаки / симптомы кашля, лихорадки, выделения мокроты, • Рентгенограмма грудной клетки: º Наблюдайте за явными долевыми или двусторонними инфильтратами. º Госпитализирован с подозрением на пневмонию, но отрицательный результат • Лабораторные испытания: º Предварительный посев крови и / или откашливание º Упомянутые выше тесты не являются обязательными для пациентов. • Пульсоксиметрия • Тяжелая ВБП: необходимо сдать кровь • Не реагирует на антибиотики: КТ грудной клетки, • Диагностические тесты для определения этиологии не являются обязательными для | |
| Амбулаторное эмпирическое лечение | |
Ранее здоровые, без факторов риска лекарственной устойчивости | Макролид: • азитромицин, кларитромицин или эритромицин Альтернатива: доксициклин |
Коморбидные состояния: Диабет, хроническая болезнь сердца, легких, печени или почек, алкоголизм, | Респираторный фторхинолон: • моксифлоксацин, гемифлоксацин или левофлоксацин (750 мг) ИЛИ β ‑ Лактам ПЛЮС макролид: • амоксициллин (1 г три раза в день) или • амоксициллин / клавуланат (2 г два раза в день) или • цефподоксим, цефтриаксон или цефуроксим (500 мг два раза в день) плюс • азитромицин, кларитромицин или эритромицин Альтернатива макролиду: доксициклин |
Районы с высоким уровнем (> 25%) устойчивости к макролидам S.пневмония | Рассмотрим альтернативные агенты: • например, β ‑ лактам или Респираторный фторхинолон |
| Стационарное эмпирическое лечение | |
| Без интенсивной терапии | |
Рекомендации: | Респираторный фторхинолон ИЛИ β ‑ Лактам ПЛЮС макролид: • цефотаксим, цефтриаксон или ампициллин плюс • эртапенем (отдельные пациенты) Альтернатива макролиду: доксициклин ** Аллергия на пенициллин **: используйте респираторный фторхинолон |
| ОИТ | |
Минимальные рекомендации: | β ‑ Лактам ПЛЮС Азитромицин ИЛИ Фторхинолон: • цефотаксим, цефтриаксон, ампициллин / сульбактам ** Аллергия на пенициллин **: a Респираторный фторхинолон |
Дополнительные рекомендации или модификации: Если Pseudomonas Инфекция | Противопневмококковые антипсевдомонадные β ‑ лактам * ПЛЮС ципрофлоксацин ИЛИ • пиперациллин-тазобактам, цефепим, имипенем, меропенем ИЛИ * Выше β ‑ лактам ПЛЮС Аминогликозид И азитромицин ИЛИ * Выше β ‑ лактам ПЛЮС Аминогликозид И Антипневмококковый фторхинолон ** Аллергия на пенициллин **: заменить азтреонам на вышеуказанный β ‑ лактам |
При приобретении в сообществе устойчивых к метициллину S.aureus (CA ‑ MRSA) | Добавить ванкомицин или линезолид |
| Лечение патогенов | |
S. pneumoniae Чувствительность к PCN (МИК <2 мкг / мл) | Предпочтительные: пенициллин G, амоксициллин Альтернатива: макролид, цефалоспорины (цефподоксим, |
С.pneumoniae Устойчивость к PCN (МИК ≥2 мкг / мл) | Предпочтительно: в зависимости от чувствительности, включая цефотаксим, Альтернатива: ванкомицин, линезолид, амоксициллин в высоких дозах |
H. influenzae , не продуцирующие β-лактамазу | Предпочтительно: амоксициллин Альтернатива: фторхинолон, доксициклин, азитромицин, кларитромицин |
H.influenzae продуцирует β-лактамазу | Предпочтительно: Цефалоспорин 2-го или 3-го поколения, амоксициллин / клавуланат Альтернатива: фторхинолон, доксициклин, азитромицин, кларитромицин |
Legionella вида | Предпочтительные: фторхинолон, азитромицин Альтернатива: доксициклин |
Mycoplasma pneumoniae, Chlamydophila pneumoniae | Предпочтительно: макролид, тетрациклин Альтернатива: фторхинолон |
Грипп A | Предпочтительно: инициировать осельтамивир или занамивир в течение 48 часов, если |
Грипп H5N1 | Предпочтительно: осельтамивир 75 мг два раза в день для 5 человек. |
| Прочие виды лечения | |
• Учитывайте местные образцы резистентности, предыдущие антибиотики • Назначьте неинвазивную вентиляцию легких в случае гипоксемии. • Вентиляция с низким дыхательным объемом (6 см³ / кг IBW) для • Скрининг скрытой надпочечниковой недостаточности у гипотензивных | |
| Продолжительность лечения | |
• Прием через отделение неотложной помощи: • Начните лечение в течение 6-8 часов после • Продолжительность: минимум 5 дней • В некоторых случаях может потребоваться более длительная терапия. | |
| IV для перорального переключения | |
• Переключитесь после гемодинамически стабильной, заметной клинической • Обычно переходят на пероральную форму того же антибиотика или того же антибиотика. • Выделения после клинически стабильных состояний, без других активных состояний. • Критерии клинической стабильности: º Temp ≤37.8 ° С º ЧСС ≤100 ударов в минуту º Частота дыхания ≤24 вдоха в минуту º Систолическое артериальное давление ≥90 мм рт. Ст. º Артериальная 0 2 сатурация ≥90% или º Поддерживать пероральный прием и нормальный умственный | |
| Профилактика | |
• В госпитале следует посоветовать бросить курить. • Оценить вакцинационный статус во время пребывания в больнице. • Инактивированная вакцина против гриппа рекомендуется для всех • Пневмококковая вакцина, рекомендованная для людей • Предложите введение вакцины против гриппа во время выписки. | |
.
Амбулаторное и стационарное лечение внебольничной пневмонии — FPM
1. Niederman MS,
Манделл Л.А.,
Анзуэто А,
Бас JB,
Бротон, Вашингтон,
Кэмпбелл Г.Д.,
и другие.
Американское торакальное общество. Руководство по ведению взрослых с внебольничной пневмонией. Диагностика, оценка степени тяжести, антимикробная терапия и профилактика. Am J Respir Crit Care Med . 2001; 163: 1730–1754 ….
2. Манделл Л.А.,
Бартлетт Дж. Г.,
Доуэлл С.Ф.,
Файл TM Jr,
Мушер Д.М.,
Уитни К.Американское общество инфекционных болезней. Обновление практических рекомендаций по ведению внебольничной пневмонии у иммунокомпетентных взрослых. Clin Infect Dis . 2003. 37: 1405–1433.
3. Штраф MJ,
Auble TE,
Йили Д.М.,
Хануса BH,
Weissfeld LA,
Певица Д.Е.,
и другие.
Правило прогноза для выявления пациентов с внебольничной пневмонией из группы низкого риска. N Engl J Med . 1997; 336: 243–250.
4.Ауески Д,
Auble TE,
Йили Д.М.,
Камень РА,
Оброски Д.С.,
Михан Т.П.,
и другие.
Проспективное сравнение трех утвержденных правил прогнозирования прогноза внебольничной пневмонии. Ам Дж. Мед . 2005. 118: 384–392.
5. Flanders WD,
Такер Дж.
Кришнадасан А,
Мартин Д,
Хониг Э,
Макклеллан ВМ.
Валидация индекса тяжести пневмонии. Важность повторной калибровки для конкретного исследования. J Gen Intern Med . 1999; 14: 333–340.
6. Mylotte JM,
Нотон Б,
Saludades C,
Масзарович З.
Проверка и применение индекса прогноза пневмонии для жителей домов престарелых с пневмонией. Дж. Ам Гериатр Соц . 1998; 46: 1538–1544.
7. Марри Т.Дж.,
Лау CY,
Уиллер С.Л.,
Вонг CJ,
Вандервурт МК,
Фиган Б.Г.,
для исследователей исследования CAPITAL.
Контролируемое исследование критического пути лечения внебольничной пневмонии.Вмешательство при внебольничной пневмонии с целью оценки левофлоксацина. JAMA . 2000; 283: 749–755.
8. Лим WS,
ван дер Эрден ММ,
Лэйнг Р,
Boersma WG,
Каралус Н,
Городок GI,
и другие.
Определение степени тяжести внебольничной пневмонии при поступлении в больницу: международное исследование и валидация. Грудь . 2003. 58: 377–382.
9. Комитет по рекомендациям по пневмонии Британского торакального общества. Руководство BTS по ведению внебольничной пневмонии у взрослых — обновление 2004 г.Доступно по адресу: http://www.brit-thoracic.org.uk/c2/uploads/MACAPrevisedApr04.pdf. По состоянию на 20 марта 2006 г.
10. Naughton BJ,
Милотта Дж. М.,
Тайара А.
Исход пневмонии, приобретенной в лечебных учреждениях: вывод и применение практической модели для прогнозирования 30-дневной смертности. Дж. Ам Гериатр Соц . 2000; 48: 1292–1299.
11. van der Eerden MM,
de Graaff CS,
Бронсвельд W,
Янсен Х.М.,
Boersma WG.
Проспективная оценка индекса тяжести пневмонии у госпитализированных больных. Респир Мед . 2004. 98: 872–878.
.
